Памятка для пациента с панкреатитом

Хронический панкреатит – звучит страшно, непривычно и пугающе. Зачастую, пациенты попадают к врачу, когда болезнь находится в стадии острого обострения. Некоторые люди, занимаясь самолечением по 10 лет, слишком поздно обращаются к докторам, но упорно и попусту теряют время, деньги, но самое страшное, безвозвратно утрачивают свое здоровье…
Как распознать симптомы? Кто подвержен риску заболевания? Как правильно диагностировать и лечить болезнь? Союз потребителей медицинской продукции публикует статью из журнала «Therapia. Украинский медицинский вестник» №5 (69) за 2012, подготовленную автором В. Н. Царалунга, ассистентом кафедры внутренней медицины № 2 НМУ имени А.А. Богомольца
Также, на сайте “Фармацевтической опеки» – https://pharmopeka.net опубликована дополнительная информация, с описанием наиболее часто встречающихся симптомов. Проверьте себя, чтобы ответственно подойти к самолечению, вовремя обнаружить угрожающие симптомы и принять адекватные меры для сохранения своего здоровья. Этот сайт, также поможет Вам проконтролировать действия работника аптеки.
Помните!!! Смертность от неправильного применения (в том числе, в результате самолечения) или побочного действия лекарств занимает пятое место в мире после смертности от сердечнососудистых заболеваний, онкологии, травматизма. Своевременно обращайтесь за квалифицированной помощью, это продлит жизнь Вам или Вашим родным и близким
Памятка больному
Памятка для больного с хроническим панкреатитом
Хронический панкреатит (ХП) — хроническое прогрессирующее воспалительно-дегенеративно-склеротическое заболевание поджелудочной железы с нарастающим замещением ткани органа соединительной (рубцовой) тканью и нарушением внешнесекреторной и внутрисекреторной функции.
Наиболее частой причиной возникновения ХП является злоупотребление алкоголем (в 50-70% случаев), несколько реже — заболевания желчевыводящих путей (в 30-40%). ХП может развиваться у больных с вирусными гепатитами В, и C нарушениями обмена веществ (чаще – липидного), вследствие оперативных вмешательств и травм. В некоторых случаях установить причину ХП не удается. Поджелудочная железа выполняет две основные функции:
• внешнесекреторную — продуцирует и выделяет в тонкую кишку пищеварительные ферменты, способствующие перевариванию углеводов, белков и жиров;
• внутрисекреторную — секретирует и выделяет в кровь инсулин и глюкагон (гормоны, участвующие в метаболизме глюкозы).
Для ХП характерно длительное течение с чередованием обострений и ремиссий.
В период обострения заболевания пациенты испытывают постоянную или приступообразную боль различной интенсивности, которая возникает обычно через 30-40 мин после приема пищи и может локализоваться в области правого подреберья, в подложечной области или в области левого подреберья, иногда иррадиирует в левую руку, под левую лопатку, за грудину, в спину или носит опоясывающий характер по типу обруча. Боль может сопровождаться упорной тошнотой, рвотой, не облегчающей состояние, вздутием живота. Нередко имеет место снижение аппетита и повышение температуры тела.
При длительном течении ХП (более 10 лет) интенсивность болевого синдрома уменьшается, но нарастают признаки нарушения функций поджелудочной железы. Нарушения внешнесекреторной функции проявляются вздутием живота, кашицеобразным стулом 2-3 раза в сутки сероватого цвета с блестящей поверхностью и неприятным запахом, часто содержащим остатки не переваренной пищи. Длительно текущий ХП с внешнесекреторной недостаточностью может приводить к снижению массы тела, гиповитаминозам (особенно дефициту жирорастворимых витаминов А, D, Е, К), нарушению всасывания минеральных веществ (особенно кальция, фосфора, железа), что способствует развитию остеопороза, анемии и синдрома кишечного дисбактериоза.
Внутрисекреторная недостаточность поджелудочной железы в начальных стадиях ХП может проявляться симптомами гипогликемии (слабость, холодный пот, чувство дрожи в теле), при длительном течении поражаются инсулинпродуцирующие клетки поджелудочной железы с развитием вторичного сахарного диабета.
Если у Вас наблюдаются перечисленные выше симптомы, обратитесь к врачу в целях уточнения диагноза и своевременного лечения.
Запомните! Своевременная диагностика и систематическое лечение позволят предупредить прогрессирование заболевания и развитие опасных для жизни осложнений.
ХП может осложняться образованием кист и абсцессов поджелудочной железы, токсическим гепатитом, механической желтухой, печеночно-почечной недостаточностью, холангитом, анемией, остеопорозом, энцефалопатией и др.
Лечение ХП — длительный процесс, который должен проходить под постоянным наблюдением врача.
Если Вам установили диагноз ХП, Вы должны четко выполнять рекомендации врача по приему назначенных медикаментозных препаратов, придерживаться соответствующего образа жизни и диеты.
При обострении панкреатита для обеспечения функционального покоя поджелудочной железе откажитесь на некоторое время от приема пищи. Длительность голодания зависит от тяжести обострения и составляет в среднем 1-3 дня. В этот период можно пить теплый несладкий чай, теплую минеральную (гидрокарбонатно-натриевую) воду без газа, некрепкий отвар шиповника.
После улучшения самочувствия и уменьшения болевого синдрома употребляйте блюда, которые не стимулируют секреторную функцию желудка и поджелудочной железы: крупяные отвары на воде, разваренные протертые каши из рисовой или гречневой круп, пюре из отварного мяса. В дальнейшем питание можно расширять, постепенно добавляя протертые супы из круп и овощей на воде, отварное нежирное мясо в виде фрикаделек или паровых котлет, подсушенный хлеб.
Важным принципом диетотерапии ХП является химическое щажение пищеварительного тракта. Для осуществления этого принципа из пищевого рациона следует исключить продукты, стимулирующие желудочную и панкреатическую секрецию (жареные блюда; продукты, богатые холестеролом; экстрактивные вещества, содержащиеся в мясе, птице, рыбе; капустный отвар; эфирные масла, входящие в состав горчицы, хрена, острых соусов и приправ).
Основные рекомендации по питанию больных с ХП, которые дадут возможность снизить риск обострения заболевания:
1. Питайтесь 4-5 раз в день, небольшими порциями, не переедайте — это уменьшит нагрузку на поджелудочную железу. Принимайте пищу в одни и те же часы.
Диетические рекомендации пациентам с хроническим панкреатитом | |||
Категория продуктов | Рекомендованные продукты | Продукты, которые необходимо ограничить | Не рекомендованные продукты |
Рыба | Нежирные сорта морской и речной рыбы (судак, треска, щука, хек) в вареном или паровом виде | Селедка, рыбные консервы, икра | Рыба жареная в кляре, копченая рыба |
Мясо | Нежирные сорта мяса (птица, говядина, кролик) | Колбасные изделия, сосиски сардельки | Жирные сорта мяса (гусь, утка, баранина, свинина) |
Яйца | Преимущественно для изготовления блюд, омлет | При непереносимости | Сырые и жареные яйца |
Супы | Супы на овощном отваре, нежирном некрепком курином бульоне | Молочные супы, окрошка | Первые блюда на крепких и жирных отварах |
Молочные продукты | Нежирный некислый творог, молочнокислые продукты | Сметана, сливки, твердые сорта нежирного сира | Жирные сырки, сырковые массы, жирные йогурты |
Крупы | Рисовая, гречневая, овсяная, пшенная | Крупяные завтраки быстрого приготовления, пшеничная, перловая крупы | Кукурузная грубого помола |
Мучные изделия | Пшеничный хлеб вчерашней выпечки, пшеничные сухарики, мелкая вермишель | Пшенично-ржаной и ржаной хлеб, домашняя выпечка с мясными, творожными овощными, фруктовыми начинками, печенье, макаронные изделия | Очень свежий хлеб, изделия из слоеного и сдобного теста |
Бобовые | – | Зеленый горошек, молодая стручковая фасоль | Горох, фасоль, бобы |
Овощи | Картофель, морковь, кабачки, цукини, тыква, помидоры, сладкий перец, салат, цветная капуста, капуста брокколи | Редька, редис, репа, красная и белокочанная капуста, свекла | – |
Фрукты | Банан, дыня, киви, спелая груша, арбуз, гранат, сушеная черника, апельсины, лимон, мандарины, клубника, земляника, черешня | Яблоки, черная, красная и белая смородина, ежевика, крыжовник, малина, вишня, слива, абрикос, персик, виноград, чернослив, изюм, курага | – |
Сладости | Зефир, пастила, молочная карамель | Сахар, мед, варенье. фруктовое мороженое, мармелад, желе, шоколад и шоколадные конфеты | Торты и выпечка с жирными масляными кремами, маргарином |
Жиры | Обеспечиваются за счет жира, входящего в состав продуктов | Сливочное масло, сметана в готовых блюдах (каша, суп). Растительное масло в небольшом количестве | Маргарин, кулинарный жир |
Напитки | Черный и зеленый чай, растительные чаи, отвар шиповника, компот, столовая минеральная вода | Кофе с молоком или сливками, кисель, морс фруктовые и овощные соки | Холодные шипучие напитки, пиво, шампанское, вино, водка и другие крепкие алкогольные напитки |
2. Употребляйте блюда из свежих продуктов натурального происхождения в отварном, запеченном, изредка сушеном виде.
3. Откажитесь от приема алкоголя и даже спиртовых настоек, так как это самая частая причина обострений ХП.
4. Ограничьте жирные, особенно жареные блюда. Массивная жировая нагрузка ухудшает течение и провоцирует обострение болезни. Жиры следует добавлять в блюда (сливочное, рафинированные растительные масла до 80 г. сутки). Увеличение потребления жиров при необходимости повышения энергетической ценности диеты или по ним причинам потребует приема препаратов, содержащих высокие дозы липазы.
5. Включите в рацион достаточное количество белка (до 110-115 г. в сутки, животного белка до 60%). Продукты, содержащие белок (нежирное мясо, рыба, яичный белок), улучшат процессы восстановления поджелудочной железы, предотвратив прогрессирование заболевания.
6. Старайтесь питаться разнообразно — это обеспечит поступление в организм необходимых витаминов, минералов и других веществ.
7. Не злоупотребляйте сладостями, так как при ХП потребление в повышенном количестве углеводов, особенно тех, которые легко усваиваются, приводит к истощению инсулярного аппарата поджелудочной железы и повышению риска развития сахарного диабета.
8. Придерживайтесь режима труда и отдыха, не переутомляйтесь, не нервничайте, не допускайте негативных эмоций. Ведите активный образ жизни. Если у Вас длительное время плохое настроение, раздражительность, нарушение сна, обратитесь к врачу,
9. Если на фоне проводимого лечения, назначенного врачом, у Вас появились симптомы в виде кожных высыпаний, рвоты, тошноты, головной боли, обязательно сообщите об этом доктору для выявления побочных эффектов медикаментозных препаратов.
10. Регулярно посещайте доктора (не реже 1 раз в 6 мес.), проходите необходимые исследования. Это будет способствовать правильному подбору препаратов, эффективному лечению и предупреждению осложнений.
Правильное питание, соблюдение режима, диетических и медикаментозных рекомендаций способствуют профилактике обострений хронического панкреатита.
Не пытайтесь лечиться самостоятельно, а также по сонету родственников или знакомых.
Берегите свое здоровье!
Журнал «Therapia. Украинский медицинский вестник»
Автор: В. Н. Царалунга,
ассистент кафедры внутренней медицины № 2 НМУ имени А .А. Богомольца
Источник
Что можно есть при панкреатите? — этот вопрос непременно встает перед тем, кто перенес приступ острого панкреатита или страдает хронической формой заболевания, сопровождаемого нестерпимыми болями. Здесь Вы найдете ответы, чего есть нельзя, от каких продуктов следует категорически отказаться, а что можно есть при панкреатите.
Что можно есть при панкреатите
Больные, страдающие хроническим панкреатитом, вынуждены соблюдать диету в течение многих лет. Диета № 5п. Диета может иметь индивидуальные предпочтения, достаточная по суточной калорийности, полноценной по количеству белков, жиров, углеводов и минеральных веществ. Режим питания дробный, исключаются продукты, механически раздражающие слизистую оболочку пищеварительного тракта и обладающие сокогонным действием.
При обострении хронического панкреатита в первые 3 дня рекомендуется голод. В этот период можно пить минеральную воду без газа, отвар шиповника — маленькими порциями около 1 литра в сутки.
- С 4 по 6 день разрешается пить несладкий чай с сухариком, протертые несоленые слизистые супы, можно есть протертую гречневую (или рисовую) кашу на молоке, разведенном наполовину водой, паровой белковый омлет.
- С 6 дня можно добавить в диету творог, сливочное масло (до 10-15 г в сутки), несвежий белый хлеб, протертые овощные супы или пюре без капусты (при приготовлении блюд можно использовать морковь, свеклу, картофель).
- С 7-8 дня в рацион добавляют мясо и рыбу нежирных сортов в виде паровых суфле из отварных продуктов, на 9-10й – в виде паровых фрикаделек, кнелей.
В период выздоровления после обострения и вне обострения рекомендуется соблюдать следующую диету.
Помните! Пища, принимаемая в эмоционально благополучные моменты усваивается лучше, и, напротив, если больной находится в подавленном состоянии, то это состояние будет препятствовать процессу пищеварения, усвоению и отсутствию лечебного эффекта со стороны питания.
Задачи современной диетологии — повысить эффективность лечебных мероприятий, ликвидировать нежелательное, побочное действие медикаментов, максимально облегчить и разгрузить функции поврежденных органов и систем, способствовать восстановлению нарушенных процессов и нормализовать функциональное состояние поджелудочной железы (в данном случае) и других органов желудочно-кишечного тракта.
Обязательным условием в лечебном питании при панкреатите является соблюдение больным режима питания, назначенного ему врачом.
Продукты питания. Рекомендации диетотерапии:
1. Хлеб и мучные изделия.
Рекомендуется: хлеб пшеничный вчерашней выпечки или подсушенный. Несдобное печенье.
Исключаются: ржаной и свежий хлеб, изделия из сдобного и слоеного теста, пирожки, торты.
2. Мясо и птица.
Рекомендуется: Мясо и птица — нежирные сорта говядины, телятина, кролик, курица, индейка, птицу освобождать от кожи. В отварном или паровом виде, протертое или рубленое (котлеты, кнели, пюре, суфле, бефстроганов, куском «молодое» мясо).
Исключаются: жирные сорта, баранина, свинина, гусь, утка, дичь, печень, мозги, почки, жареное и тушеное мясо куском, копчености, колбасы, консервы.
3. Рыба.
Рекомендуются: нежирные виды. Рыба должна быть отварная или приготовленная на пару. Можно приготовить суфле из вареной рыбы, либо приготовить заливное на овощном отваре.
Рыба, нежирные виды, от -0,2% до 3% жира — треска, судак, щука, навага, минтай, сазан, лещ, камбала, пикша и др.
Рыба средней жирности, 0т 3% до 9% жира — карп, кета, лещ морской, горбуша и др.
Рыба высокожирная, более 9% — сельдь, скумбрия, угорь, клыкач, килька каспийская
Исключаются: соленая, копченая, жареная рыба, консервы, икра.
4. Яйца.
Рекомендуются: омлет белковый паровой из 1—2 яиц в день, яйца в творожных запеканках, желток до 0,5 в день — в блюдах.
Исключаются: в виде других блюд.
5. Молочные продукты.
Рекомендуются: молоко в блюдах, творог некислый свежеприготовленный в виде пасты, паровые пудинги. Здесь представлен полный список разрешенных молочных продуктов при панкреатите.
Исключаются: молоко в натуральном виде, сливки, молочнокислые напитки, повышенной жирности, сметана, творог жирный и с повышенной кислотностью, сыр жирный и соленый.
6. Жиры.
Рекомендуются: сливочное масло несоленое и растительное рафинированное масло в готовых блюдах.
Исключаются: прочие жиры, жарение на них.
7. Крупы, макаронные изделия и бобовые.
Рекомендуются: протертые и полувязкие каши из овсяной, гречневой, манной крупы, риса, сваренные на воде или пополам с молоком, крупяные суфле, пудинги пополам с творогом, запеканки. Отварные макаронные изделия.
Исключаются: пшено, ячневая, рассыпчатые каши, бобовые в питании при панкреатите запрещены.
8. Овощи.
Рекомендуются: картофель, морковь, кабачки, цветная капуста в виде пюре и паровых пудингов. Овощи должны быть отварные, тушеные, приготовленные на пару
Исключаются: белокочанная капуста, редька, репа, редис, брюква, шпинат, щавель, чеснок, лук.
9. Супы.
Рекомендуются: слизистые из круп (овсяная, перловая, рисовая, манная), суп-крем из вываренного мяса.
Исключаются: на мясном и рыбном бульоне, отваре грибов и овощей, молочные, щи, борщ, окрошка, свекольник.
10. Плоды, сладкие блюда и сладости.
Рекомендуются: протертые компоты, кисели, мусс, желе (на ксилите или сорбите). Яблоки печеные некислых сортов.
Допускаются: Фрукты и ягоды некислых сортов протертые в питании при панкреатите допускаются. Арбуз и дыня — небольшие порции. В мякоти арбуза и дыни содержатся сахара, вызывающие брожение в кишечнике, а также растительная клетчатка.
Исключаются: все прочие.
11. Соусы и пряности.
Рекомендуются: полусладкие фруктово-ягодные подливки.
Исключаются: прочие соусы, пряности.
12. Напитки.
Рекомендуются: чай слабозаваренный, отвар шиповника.
Исключаются: другие напитки, включая овощные и фруктовые соки.
Категорически нельзя ни при каких обстоятельствах
Лечебное питание при панкреатите категорически исключает следующие продукты:
* * *
Если вы принимаете ферментные препараты (Креон, Мезим-форте) следует помнить несколько правил:
- принимать во время еды,
- запивать большим количеством чистой воды,
- отдельно от антацидных средств,
- в соответствии со сроком годности, указанным на упаковке (ферменты быстро теряют активность).
Пишите, наиболее часто задаваемые вопросы по теме что можно есть при панкреатите, запрещенные и разрешенные продукты питания, будут опубликованы. Ваши вопросы и обсуждения в комментариях помогают людям, страдающим от этого недуга, ориентироваться в питании. Теме, что можно есть при панкреатите посвящется 87% страниц этого сайта — читайте, обсуждайте в комментариях. Я буду вам благодарна, если вы поделитесь этой статьей в социальных сетях:
Источник

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
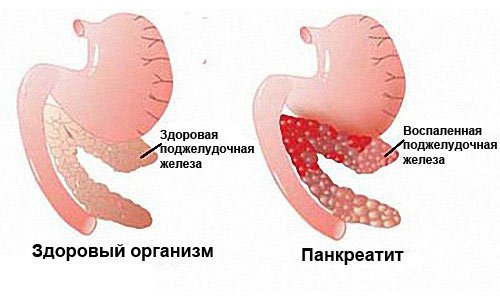
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник
