Панкреатит а может кто отравил
Панкреатит (код по МКБ К85 и К86) представляет собой заболевание поджелудочной железы, при котором нарушается процесс ее функционирования. Внутри орган состоит из множества микроскопических ячеек – ацинусов, которые соединены между собой сетью протоков. Именно в этих дольках происходит синтез пищеварительных ферментов в неактивном виде. Далее по протокам они выводятся в просвет двенадцатиперстной кишки. В норме активация панкреатического сока происходит в кишечнике при смешивании его с пищей, поступившей из желудка.
Панкреатит – это воспалительные изменения в тканях поджелудочной железы. При этой патологии происходит преждевременное активирование пищеварительных ферментов прямо внутри ацинусов и протоков, что приводит к их расщеплению. В последующем, участки с поврежденными дольками замещаются соединительной тканью, которая неспособна к продукции каких-либо биологически-активных веществ.
Кроме того, поджелудочная железа является продуцентом гормона инсулина, регулирующего содержание сахара в крови человека.
В зависимости от интенсивности воспаления, врачи выделяют:
- Острую стадию заболевания;
- Хроническую стадию.
Одной из главных причин появления панкреатита является отравление различными ядами. Распространенным и часто употребляемым людьми ядом является алкоголь. Каждый, кто периодически употребляет спиртные напитки, рискует получить алкогольный панкреатит в остром или хроническом течении.
Алкогольный панкреатит
Медики выделяют различные прогнозы развития хронического алкогольного панкреатита:
- Закупорка протоков;
- Токсическое воздействие этанола;
- Оксидативный стресс в тканях железы от воздействия продуктов обмена спирта.
Алкоголь и продукты его химического распада в теле человека оказывают негативное воздействие на весь его организм. Органы пищеварительной системы также страдают от употребления человеком спиртных напитков, которые в значительной степени воздействуют на ткани поджелудочной железы, отравляя их. В панкреатическом соке увеличивается образование белков, в желудке усиливается выработка хлористоводородной кислоты, в печени активизируется выработка желчи и увеличивается ее концентрация. Увеличенное количество желудочной кислоты способствует тому, что гормон холецистокинин вырабатывается в усиленном режиме и его синтез возрастает в десятки раз.
Значительно увеличенная концентрация белков в панкреатическом соке приводит к их коагуляции, выпадению в осадок и образованию в протоках поджелудочной железы белковых закупорок. В результате чего нарушается естественный отток секрета из поджелудочной железы в кишечник. Благодаря наличию этих нерастворимых образований увеличивается давление внутри протоков. Активные ферменты проникают в ткани поджелудочной железы.
Большое количество ферментов, которые продуцируются клетками поджелудочной железы, находятся в неактивном состоянии. При нормальном пищеварении их активация происходит в стенках желчных протоков, после чего они принимают участие в расщеплении белков, жиров и углеводов. Если отток панкреатического сока нарушен, активация ферментов происходит внутри самой железы. Ткани поджелудочной оказываются насыщены переваривающими ферментами, среди которых фосфолипаза, пепсин, эластазин, химотрипсиновый агент. Это приводит к тому, что ферменты начинают переваривать собственные ткани поджелудочной.
Процесс внутреннего разложения и отмирания называется некрозом. Гибнущие клетки поджелудочной выбрасывают серотонин, который необходим для сужения сосудов, и тучные клетки, запускающие воспалительные процессы. Все это дает начало процессу, который очень сложно остановить или вылечить без медицинского вмешательства и специальных препаратов.
Наличие интоксикации поджелудочной железы легко определяется при биохимическом анализе крови больного, в котором наблюдается повышение щелочной фосфатазы, амилазы, в моче можно проследить высокие показатели диастазы, цвет кожи на животе мраморный и циатонический, конечности и лицо — цитонического цвета. Такое изменение цвета кожи происходит в связи с отравляющим поражением подкожных капилляров.
Медики выделяют несколько факторов, способствующих прогрессированию токсического панкреатита:
- Употребление большого количества спиртных напитков. Алкогольное отравление и поджелудочная железа тесно взаимосвязаны друг с другом, так как возбудителем является дешевый алкоголь плохого качества;
- Нарушения в работе желчевыводящих путей, наличие в них желчных камней;
- Неправильное питание с преобладанием в рационе жирной, соленой и копченой пищи;
- Интоксикация вследствие попадания в организм инфекции, травмы живота или поджелудочной железы, реакция на медикаменты
Симптомы интоксикации поджелудочной железы
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Об обострении токсического панкреатита могут свидетельствовать следующие признаки:
- Опоясывающие острые боли, преимущественно локализованные в подреберной и подложечной областях;
- Резкое повышение температуры тела (выше 38 градусов по Цельсию) и учащение пульса;
- Отвращение к еде (появляется из-за недостаточного количества в кишечнике ферментов поджелудочной железы), тошнота и рвота;
- Бледность кожного покрова, местами затемнения;
- Сильное вздутие живота, чувство «распирания» даже при пустом желудке;
- При значительной потери жидкости организмом наблюдаются признаки шокового состояния;
- Нарушения стула (чаще всего понос).
Следует обратить внимание на тот факт, что большинство из приведенных выше симптомов являются стандартными для заболеваний желудка, поджелудочной железы или кишечника.
Симптомы проявления воспаления дополняются общей раздражительностью, слабостью, отсутствием интереса к жизни.
Выраженность симптомов будут полностью зависеть от степени тяжести панкреатита.
Опасность заболевания и осложнения
Токсический панкреатит имеет ряд осложнений, которые могут возникнуть, если пациент не выполняет рекомендации врача, не соблюдает диету, злоупотребляет алкоголем.
Возможны следующие последствия развития патологии:
- Интенсивный сбор жидкости в полости поджелудочной;
- Развитие токсикоза в тканях;
- Прогрессирование панкреатического некроза;
- Гибель отдельных частей основной ткани железы;
- Появление и развитие нагноения, которое может стать первопричиной смертельного исхода развития болезни;
- Накопление жидкости в виде панкреатического сока вокруг фиброзной стенки;
- Развитие грануляции;
- Образование ложных кистозных поражений;
- Панкреатический абсцесс.
Лечение и профилактика
Целью лечения пациентов с помощью медикаментозных препаратов при панкреатите является:
- Снижение болевого синдрома;
- Снятие нагрузки с органа;
- Оказание стимулирующего воздействия для активации регенерации поврежденных участков железы.
С целью очищения плазмы крови и лимфатической жидкости во всем организме, доктора назначают проведение комплекса процедур, способствующих дезинтоксикации. Кроме этого, больным назначаются:
- Препараты антибиотического спектра действия, к которым относятся Метронидазол, Флагил и Цефтриаксон. Они назначаются для снятия воспаления и подавления бактериальной микрофлоры, негативным образом влияющей на орган;
- Лекарственные препараты спазмолитической направленности, среди которых наибольшей эффективностью обладают Промедол, Но-Шпа, Папаверин, Новокаин, Платифиллин и Метацин. Их используют для купирования спазма в области желчных и панкреатических протоков, а также снятия болезненных ощущений;
- Препараты антацидного действия, служащие для уменьшения уровня выработки ферментативных компонентов в железе;
- Ингибитор протонной помпы назначается для подавления активности активированных ферментов в поджелудочной железе, обеспечивающих ее разрушение изнутри;
- Солевой белковый раствор используется для коррекции кислотного, щелочного, водного и электролитного баланса;
- Применение цитостатиков, одним из которых является Фторурацил. Назначается для снижения уровня интоксикации поджелудочной железы.
В случае, когда токсическая форма заболевания органа переходит в следующую стадию, которая характеризуется более тяжелым состоянием и последствиями, и называется гнойный панкреатит, единственным верным решением становится проведение оперативного вмешательства.
В современных условиях медицины в качестве операционного мероприятия наиболее распространенным считается проведение лапараскопии, являющейся менее болезненной и травматической процедурой лечения различных поражений поджелудочной железы.
Профилактика алкогольного панкреатита включает в себя ряд мероприятий и процедур, среди которых наиболее важными являются:
- Сбалансированное полноценное питание, употребление в пищу достаточного количества белков;
- Отказ от употребления алкоголя, в особенности вместе с обильной жирной пищей;
- Отказ от курения;
- Регулярное прохождение обследования у гастроэнтеролога – 1 раз в год.
О панкреатите рассказано в видео в этой статье.
Уровень сахара
Мужчина
Женщина
Укажите Ваш сахар или выберите пол для получения рекомендаций
Последние обсуждения:
Источник
Текст:
Ирина Репина, 18 мая 2018
12742
Развитие панкреатита не зависит от возраста, но напрямую связано с образом жизни. Отчасти по этой причине недавно не стало известного шведского диджея и музыкального продюсера Авичи. Парень ушел из жизни в 28 лет. О том, как отличить заболевание от других и с помощью чего бороться с ним, рассказывает врач-гастроэнтеролог и диетолог Лилия Косникович.
Лилия Косникович,
врач-гастроэнтеролог,
диетолог 1 категории медицинского центра «Кравира»,
автор блога в Instagram dietolog_gastro
Что такое хронический панкреатит, и как разобраться в симптомах
— Хронический панкреатит — воспалительное заболевание поджелудочной железы. Со временем оно может приводить к повреждению структуры органа по типу фиброза — замещения нефункционирующей тканью. Иногда также образовываются микрокамни в протоках, кальцинаты и кисты в железе. Недуг характеризуется наличием болевого синдрома и постепенным развитием ферментативной недостаточности.
По словам врача, болеют, в основном, мужчины от 30-40 лет. В нашей стране панкреатит напрямую связан с употреблением алкоголя.
Многие пациенты сегодня прежде, чем обратиться к врачу, читают информацию в интернете. Они думают, что панкреатит проявляется эпигастральной опоясывающей болью (боль вверху живота). Если дискомфорт носит другой характер, значит, и болезнь иная.
— Это не всегда так. Основные клинические проявления зависят от фазы, в которой находится болезнь. Первый этап развития заболевания (условно первые 5 лет течения болезни) характеризуется отсутствием боли. Здесь речь может идти о расстройствах пищеварения — диспепсии. Она проявляется вздутием живота, отрыжкой, тяжестью в верхних отделах живота. Часто первые симптомы хронического панкреатита тяжело отличить от функциональной диспепсии — одного из самых частых функциональных заболеваний желудка. Оно возникает из-за повышения кислотности в организме и нарушения сокращения пищеварительного органа. Подобные недуги могут быть проявлениями психосоматики и возникать на фоне депрессии, тревожных расстройств.
О стадиях панкреатита
Панкреатит развивается постепенно. На первой стадии у человека может наблюдаться снижение аппетита, тошнота, отрыжка, вздутие живота… Это так называемые доклинические проявления. Желательно обратиться к врачу уже на этом этапе. Первая фаза хронического панкреатита плохо диагностируется. На ультразвуковом исследовании и магнитно-резонансной томографии изменения структуры органа еще не видны. Вот почему поставить диагноз вначале сложно. Однако при раннем течении болезни ее легче лечить и можно избежать осложнений.
— Вторая фаза характеризуется клиническими проявлениями (у 5% населения эта стадия может быть безболезненной). Распространенность боли зависит от локализации воспалительного процесса (головка, тело или хвост органа). Боли могут быть только в верху живота (в эпигастральной области), распространяться по всей верхней половине живота и иметь опоясывающий характер. Важно понимать: просто так сильнейший дискомфорт не возникает. Не бывает, что сегодня ничего нет, а завтра есть. Болезнь прогрессирует постепенно и не заметить ее нельзя.
Врач объясняет, что в Беларуси около 90% случаев панкреатита связаны с чрезмерным употреблением алкоголя. Остальные 10% — это наследственные факторы и наличие желчекаменной болезни. Ожирение редко становится причиной развития хронического воспаления в поджелудочной железе.
Затем наступает третья фаза, которая характеризуется наличием ферментативной недостаточности поджелудочной железы и проявляется диареей.
Как предотвратить заболевание
К факторам риска в развитии хронического панкреатита относятся также: генетическая предрасположенность к воспалительным процессам поджелудочной железы, курение, злоупотребление алкоголем.
— Поэтому, чтобы быть здоровым, нужно ограничить употребление алкоголя и отказаться от курения. Из-за того, что панкреатит может развиться вследствие наличия желчекаменной болезни, пациентам часто удаляют желчный вместе с камнями. Это делается в профилактических целях, чтобы не допустить развитие панкреатита.
О правильной диагностике
— Диагностика имеет большое значение. В мире сегодня проводится исследование панкреагенной ферментативной недостаточности. Для этого проверяется анализ кала на эластазу. Этот фермент выделяется поджелудочной железой и участвует в переваривании пищи. У нас такие исследования пока не проводятся.
Для выявления структурных изменений в железе я рекомендую пациентам не только УЗИ органов брюшной полости, но и магнитно-резонансную томографию поджелудочной железы. Важно также максимальное сотрудничество с врачом, оценка всех клинических проявлений и обследований.
Если случился приступ острого панкреатита, что делать?
Врач объясняет: если случился приступ боли в верхних отделах живота, первым делом нужно принять спазмолитик (2 таблетки но-шпы). Если не помогает, вызывать скорую помощь и далее действовать по рекомендации доктора.
— Именно врач решит, какие анализы необходимо сдать. Как правило, это общий анализ мочи и крови, биохимический анализ крови на ферменты поджелудочной железы. Доктор изучит результаты и отличит острый панкреатит от язвы двенадцатиперстной кишки или функциональной диспепсии, назначит грамотное лечение.
Фото: Дмитрий Рыщук
Читайте также:
Не такие уж и вредные! Разбираемся, в чем польза углеводов и жиров
Источник

Панкреатит – тяжелый воспалительный процесс в поджелудочной железе. Это патологическое состояние затрагивает органы пищеварительного тракта, кроме того, возникают серьезные проблемы с состоянием и функциями всех органов и систем человеческого организма. Смерть от панкреатита, к сожалению, возникает нередко, особенно при остром течении заболевания, а также – если развиваются тяжелые осложнения, нарушение жизненно важных функций организма.
Панкреатит: вероятная смертность от заболевания
Смертность вследствие воспаления поджелудочной железы составляет 40 процентов от всех случаев острого воспаления ПЖ. Это очень высокие цифры, свидетельствующие об опасности данной патологии, необходимости своевременного диагностирования, лечения и профилактики панкреатита.
Пациенты умирают из-за тяжелого течения острой воспалительной патологии или обострения хронического воспалительного процесса, при развитии тяжелых осложнений:
- панкреонекроз,
- внутреннее кровотечение, особенно в случае его тяжелого осложнения – гиповолемического шока,
- острая интоксикация продуктами распада как причины инфекционно-токсического шока, чаще актуального при панкреатите алкогольного генеза,
- абсцессы, гнойники на поверхности ПЖ или близлежащих органах (сальник, печень, желчный пузырь, желудок), гнойный воспалительный процесс в протоках железы, при разрыве или распространении которых развивается тяжелое состояние – перитонит,
- болевой шок,
- рак ПЖ вследствие длительного течения хронического панкреатита.
Если вовремя не обратиться за медицинской помощью, своевременно не диагностировать эти тяжелые состояния и не начать правильно лечить пациента, то риск летального исхода очень высок.
Признаки тяжелой формы панкреатита
Воспаление поджелудочной железы проявляется разнообразными симптомами, значительно ухудшающими состояние пациента, снижающими качество его жизни, судя по их отзывам. Диагностика заболевания часто затруднена из-за схожести симптомов панкреатита с другими патологиями ЖКТ, особенно у детей, которые самостоятельно не могут предъявить жалобы. Основные признаки тяжелого осложненного течения воспаления:
- Сильные боли в животе разной локализации: в околопупочной, подреберной области слева или с обеих сторон. Нередко боли имеют опоясывающий характер, иррадиируют в поясницу, правое, левое плечо, грудную клетку. Болевой синдром во время приступа панкреатита бывает настолько интенсивный, что может привести к болевому шоку с нарушением сознания, развитием смертельно опасной полиорганной недостаточности.
- Диспепсический синдром, проявляющийся несколькими признаками: тошнотой, рвотой, не приносящей облегчение, повышением газообразования в кишечнике, вздутием живота, нарушением стула (чаще – в виде диареи). Тяжелая диспепсия с длительной профузной рвотой, поносом приводит к обезвоживанию пациента, потере необходимых микроэлементов и витаминов. Особенно часто это проявляется при недостаточной или несвоевременной инфузионной терапии. Дегидратация тканей организма, недостаток минералов (магния, калия, кальция, железа и других) негативно сказывается на работе всех органов и систем (особенно – сердца и сосудов), в тяжелых случаях – опасна для жизни.
- Общеинтоксикационный синдром, проявляющийся множеством тяжелых симптомов, свидетельствующих о поражении всех систем человеческого организма. Основные признаки интоксикации: повышение температуры тела, слабость, снижение давления до коллапса, одышка, изменение (бледность, цианоз, иктеричность) окраски кожных покровов, головные боли, головокружение, нарушение сознания и многие другие.
- Ухудшение данных лабораторных, инструментальных исследований в случае тяжелого течения воспаления ПЖ. В ОАК обнаруживается выраженный лейкоцитоз с патологическими изменениями лейкоцитарной формулы, резкое повышение СОЭ по причине воспаления. Вследствие поражения печени или развития внутреннего кровотечения может развиться анемия, тромбоцитопения. По результатам биохимического исследования крови повышается уровень печеночных ферментов, амилазы и других показателей, свидетельствующих о повреждении ПЖ. При проведении УЗИ, КТ внутрибрюшных органов выявляются признаки отека, разрушения тканей железы, абсцессов и другие патологические изменения.
Смерть от острого воспаления: как не допустить трагедии?
Острый панкреатит развивается наиболее часто вследствие злоупотребления алкоголем и жирной пищей. Протекает он очень тяжело и нередко приводит к опасным для жизни осложнениям.
Статистика смертности от острого панкреатита гласит, что 20% пациентов с таким диагнозом могут скончаться, особенно при отсутствии правильной своевременной терапии.
Для того чтобы избежать трагедии, необходима своевременная установка правильного диагноза и верно выбранная тактика лечения: хирургическое вмешательство по показаниям или консервативное лечение в условиях отделения реанимации и интенсивной терапии.
Ранняя диагностика
Если у человека выставлен диагноз хронический панкреатит, он знаком с симптоматикой обострения и необходимостью срочной госпитализации в стационар. При развитии же острого панкреатита можно недооценить состояние. Малейшая задержка с медицинской помощью может привести к непоправимым последствиям (инвалидизации или гибели пациента). Поэтому при развитии любых проблем с пищеварением, острых болей в животе, особенно на фоне лихорадки, ухудшении общего состояния необходимо обязательно обратиться к специалисту или вызвать скорую помощь.

Для установки диагноза врач (гастроэнтеролог, терапевт или хирург) проведет опрос с уточнением анамнеза заболевания, выявлением факторов риска заболевания, вредных привычек. Затем специалист осмотрит больного, обследует физикальными методами: пальпация, перкуссия, аускультация.
Для выявления острого воспалительного процесса необходимо проведение лабораторного обследования (ОАК, ОАМ, биохимическое исследование крови, копрологическое исследование). Из инструментальных способов диагностики патологии ПЖ потребуется выполнить УЗИ, КТ или МРТ, рентгенологическое обследование органов пищеварения.
Профилактика воспаления поджелудочной
Для профилактики развития острого панкреатита (первичная профилактика), а также для предупреждения обострений хронического воспаления ПЖ (вторичная профилактика) всем людям рекомендуется соблюдать определенные правила:
- Правильное питание, основанное на принципах механического, химического и температурного щажения слизистых оболочек пищеварительного тракта. Исключаются жирные, жареные, соленые, острые, кислые блюда. Температура пищи и напитков – в пределах температуры тела. Блюда подаются больному в жидком, пюреобразном, кашицеобразном виде для облегчения переваривания.
- Категорический отказ от вредных привычек (злоупотребления алкоголем, курения) – одно из самых важных правил профилактики заболевания.
- Ведение здорового образа жизни, занятия спортом (специально подобранной гимнастикой), частые прогулки на свежем воздухе.
- Соблюдение режима труда и отдыха, исключение тяжелых физических нагрузок, стрессовых ситуаций. Сон должен быть не менее 8 часов в сутки.
- Своевременная диагностика, лечение других желудочно-кишечных заболеваний. Особенно большое значение для развития панкреатита имеет желчнокаменная болезнь, хронический холецистит, любые патологии билиарной системы, гастрит, дуоденит. Прием назначенных препаратов в таблетках или парентерально для лечения сопутствующей патологии крайне важен для профилактики панкреатита.
Основные причины смерти от панкреатита
Летальность при воспалении железы зависит от его разновидности (этиологии, патогенеза, симптоматики воспалительного процесса).
Алкогольный панкреатит
Среди умерших от алкогольного панкреатита много молодых, особенно часто этот диагноз ставят мужчинам, так как именно они чаще страдают от алкоголизма.
Регулярное употребление этанола приводит к токсическому повреждению клеток паренхиматозных органов – печени, поджелудочной железы.
Алкогольный панкреатит характеризуется развитием некроза ПЖ, нарушением ее функций.
Острый панкреатит
Статистика смерти от острого панкреатита с тяжелой симптоматикой считается самой высокой. Летальный исход наступает в течение первой недели от начала заболевания, иногда – даже при вовремя начатой терапии. Основными состояниями, при которых пациент умирает из-за острого панкреатита, считаются массивный некроз ПЖ, внутреннее кровотечение.
Хронический панкреатит
Длительный хронический воспалительный процесс в ПЖ считается не столь опасным, как острый. Но, в связи с неминуемым поражением органа во время обострений, невозможно полностью исключить развитие тяжелых осложнений. Кроме смерти, во время обострения болезни летальный исход возможен и из-за развития злокачественной опухоли в поджелудочной железе и прогрессирования рака до 3-4 стадии, не поддающейся излечению.
Геморрагический панкреатит
Воспаление поджелудочной, сопровождающееся кровотечением, – очень опасное патологическое состояние. Развивается оно при повреждении стенки какого-либо сосуда из-за возможного влияния на нее панкреатических ферментов.
Если вовремя не диагностировать внутреннее кровотечение (особенно из крупной артерии) и не выполнить полостную операцию, кровопотеря может быстро стать массивной, разовьется геморрагический шок, и больной умрет.
Панкреонекроз
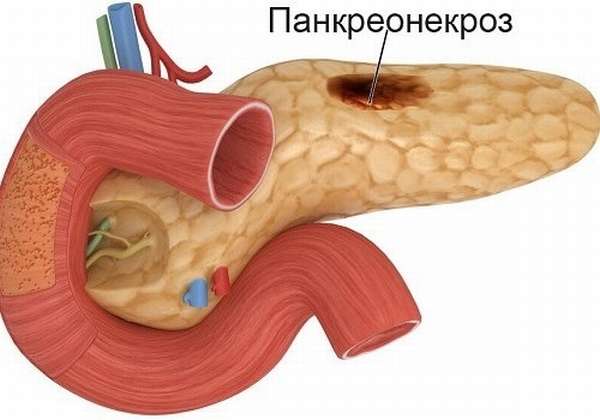
Некроз (разрушение) тканей ПЖ происходит по разным причинам. Чаще всего это случается вследствие острого деструктивного панкреатита, развившегося после злоупотребления алкоголем или вредной пищей. Из-за воспаления, отечности железы или наличия камней в выводящих протоках просвет их уменьшается, а панкреатический сок, агрессивный для любых тканей, остается внутри самой ПЖ. Протеолитические ферменты разрушают железу и прилежащие к ней органы.
При молниеносном течении панкреонекроза и несвоевременном оказании помощи больному смертельный исход практически неизбежен.
Смерть после резекции ПЖ
При образовании абсцессов, гнойников, свищей, развитии панкреонекроза единственным эффективным способом лечения считается хирургическое вмешательство. Операция проводится несколькими способами. Объем вмешательства зависит от степени поражения ПЖ: иссечение некротических тканей, резекция одного отдела или (реже) всего органа. Но даже после удачно проведенного оперативного лечения летальный исход тоже возможен по нескольким причинам:
- Послеоперационное кровотечение.
- Реактивный послеоперационный панкреатит.
- Инфекционные осложнения и послеоперационный перитонит.
- Сахарный диабет, его осложнения (гипергликемическая кома и другие) при неправильно подобранной заместительной терапии инсулином или несоблюдении пациентом рекомендаций лечащего врача.
Каковы прогнозы благоприятного исхода лечения?
Своевременное обращение за медицинской помощью и вовремя начатое лечение повышает шанс пациента на выздоровление или стабилизацию состояния. Благоприятный исход после перенесенного панкреатита зависит от многих причин:
- тяжесть заболевания, выраженность осложнений воспаления,
- возраст пациента (чем человек старше, тем тяжелее восстановиться ему после панкреатита или оперативного вмешательства по поводу патологии ПЖ),
- наличие сопутствующих болезней у человека (эндокринологических, неврологических, сердечно-сосудистых, желудочно-кишечных и других),
- квалификация лечащего врача,
- приверженность пациента к терапии, соблюдение профилактических мер.
Патология поджелудочной железы редко проходит бесследно. Опасные осложнения воспалительного процесса (панкреонекроз, внутреннее кровотечение, сильная интоксикация и другие) могут привести к смерти пациента. Чтобы не бояться трагического исхода, пациенту необходимо вовремя обращать внимание на свое состояние, обращаться за медицинской помощью. Крайне важна профилактика заболевания, особенно для предупреждения обострений хронического панкреатита.
Список литературы
- Григорьева И.Н., Романова Т.И., Никитенко Т.М., Осипенко М.Ф., Венжина Ю.Ю., Усов С.А., Мироненко Т.В., Ямлиханова А.Ю. Качество жизни у больных панкреатитом. Сибирский консилиум. 2007 г. вып.5) стр.71–74.
- Брискин Б.С., Рыбаков Г.С., Демидов Д.А. Ранние видеолапароскопические и малоинвазивные вмешательства как путь снижения летальности в хирургии острого панкреатита. Эндоскопическая хирургия. 1999 г. № 2 стр. 12.
- Маев. В. Хронический панкреатит. 2012 г.
- Валенкевич Л.Н. Осложнения и исходы хронического панкреатита. Терапевтический архив. 1999 г. №2 стр. 54–57.
- Гоч Е. М. и др. Благоприятный исход редкого осложнения деструктивного панкреатита. Вестник хирургии им. И.И.Грекова 2008г. № 5 стр. 93–94.
Источник
