Панкреатит патологическая анатомия и патогенез
Глава 23
ЗАБОЛЕВАНИЯ ПОДЖЕЛУДОЧНОЙ ЖЕЛЕЗЫ
ХРОНИЧЕСКИЙ ПАНКРЕАТИТ
Хронический
панкреатит – это прогрессирующее заболевание поджелудочной железы,
преимущественно воспалительной природы, характеризующееся необратимыми
дегенеративными, деструктивными изменениями в структуре органа, которые
являются причиной рецидивирующего болевого синдрома и/или постоянного
снижения функции поджелудочной железы, в первую очередь –
пищеварительной.
Распространенность
Заболеваемость
хроническим панкреатитом составляет примерно 8-10 человек на 100 000
населения. В России распространенность хронического панкреатита у детей
составляет 9-25 случаев, у взрослых – 27,4-50 случаев на 100 000
населения. В развитых странах в последние годы хронический панкреатит
заметно «помолодел»: средний возраст с момента установления диагноза
снизился с 50 до 39 лет, среди заболевших на 30% увеличилась доля
женщин.
Летальность после
первичного установления диагноза хронический панкреатит составляет до
20% в течение первых 10 лет и более 50% – через 20 лет. Частота
выявления хронического панкреатита на аутопсии варьирует от 0,01 до
5,4%, в среднем 0,3-0,4%. 15-20% больных ХП погибают от осложнений,
связанных с атаками панкреатита, другие – вследствие вторичных нарушений
пищеварения и инфекционных осложнений.
Классификация
По Марсельско-Римской классификация хронического панкреатита выделяют следующие его морфологические варианты:
• обструктивный;
• кальцифицирующий;
• воспалительный (паренхиматозный);
• фиброзно-индуративный панкреатит.
Этиология и патогенез
Ведущими
провоцирующими факторами развития заболевания являются алкоголь и
курение. Общепринятой считается связь хронического панкреатита с
патологией системы желчевыводящих путей, желудка, двенадцатиперстной
кишки. Немаловажное значение в развитии хронического панкреатита играют
нарушение питания, особенно переедание, дефицит антиоксидантов в пище,
рацион питания бедный на белок и витамины, воздействие различных
медикаментов и химических факторов, ведущих к повреждению поджелудочной
железы (азатиоприн, эстрогены, тиазидные диуретики и др.). Отмечают
наследственную предрасположенность к заболеванию.
У
больных с хроническим калькулезным холециститом в 60-65% имеется
хронический панкреатит с явлениями пищеварительной недостаточности
поджелудочной железы, а у 70-80% пациентов и после удаления желчного
пузыря, особенно при несвоевременно сделанной операции, сохраняются
патология желчеотделения и признаки хронического панкреатита. Нарушение
желчеотделения препятствует нормальному поступлению желчи и сока
поджелудочной железы в двенадцатиперстную кишку, что не только приводит к
сохранению жалоб на боли в животе, но и не снимает угрозу
прогрессирования хронического панкреатита, нарушений пищеварения.
Клинические проявления
Клиническая
картина хронического панкреатита характеризуется двумя ведущими
синдромами: болевым и/или синдромом нарушенного пищеварения.
Рецидивирующий или постоянный болевой синдром в клинических проявлениях
хронического панкреатита является наиболее ярким признаком патологии
поджелудочной железы. Боль часто не имеет четкого места локализации,
возникая в верхнем или среднем отделе живота слева или посередине,
нередко отдает в спину, иногда приобретая опоясывающий характер.
В
некоторых случаях боль исходно ощущается больным в области спины. Более
чем у половины больных болевой синдром имеет высокую интенсивность,
сохраняется длительное время. Боли усиливаются через 30 мин после приема
пищи, у части пациентов появление боли может быть не связано с едой.
Диспепсический синдром характеризуется отрыжкой, изжогой, тошнотой.
Синдром
нарушенного пищеварения обусловлен экзокринной недостаточностью
поджелудочной железы и проявляется поносами, сте-атореей, метеоризмом,
отрыжкой, тошнотой, потерей аппетита, похуданием.
В настоящее время в клинической картине хронического панкреатита выделяют два периода:
• начальный период (обычно до 10 лет), характеризующийся чередованием периодов обострений и ремиссий;
• период внешнесекреторной недостаточности (чаще после 10 лет течения хронического панкреатита).
Существует осложненный вариант течения хронического панкреатита, который может возникнуть в любом периоде заболевания.
В
начальном периоде основным проявлением болезни является болевой
абдоминальный синдром разной интенсивности и локализации, ему
сопутствует обычно и диспепсический синдром.
Во
втором периоде на первое место в клинической картине заболевания
выходит синдром диспепсии, болевой синдром становится менее выраженным
или даже может отсутствовать. В дальнейшем появляются симптомы
прогрессирующей недостаточности питания из-за развивающегося синдрома
мальабсорбции, связанного с ферментативной недостаточностью
поджелудочной железы.
Лабораторные и инструментальные методы исследования
Общий анализ крови: возможны лейкоцитоз и увеличение СОЭ.
Биохимический
анализ крови: повышение содержания (активности) панкреатических
ферментов – липазы и амилазы (у части больных за счет уменьшения массы
ацинарных клеток уровень этих ферментов может быть нормальным),
трипсина, пептида активации трипсиноге-на, фосфолипазы,
холестеролэстеразы и эластазы.
Зондовые
методы изучения экзокринной функции поджелудочной железы: прямые
(стандартный секретин-панкреозиминовый тест); непрямые (тест Лунда).
Беззондовые
методы выявления внешнесекреторной недостаточности: тесты на активность
панкреатических ферментов, при которых в моче или выдыхаемом воздухе
определяют продукты гидролиза разных субстратов (NBT-PABA тест,
панкреато-лауриловый, йодолипо-ловый); тесты на недорасщепленные и
невсосавшиеся компоненты пищи в кале (копрограмма, содержание жира в
кале); оценка содержания панкреатических ферментов (эластазы,
химотрипсина) в кале.
Оценка инкреторной функции поджелудочной железы (определение содержания С-пептида в крови, проба Штауба-Трауготта и др.).
УЗИ: позволяет оценить размеры, структуру поджелудочной железы.
Дифференциальный диагноз проводят
с раком поджелудочной железы, язвенной болезнью, желчно-каменной
болезнью, хроническим холециститом, воспалительными заболеваниями тонкой
и толстой кишки, абдоминальным ишемическим синдромом.
Осложнения
• Абсцесс и псевдокисты поджелудочной железы.
• Механическая желтуха.
• Холангит.
• Дуоденостаз.
• Экссудативный плеврит.
• Сахарный диабет.
• Эрозивно-язвенное поражение желудка и двенадцатиперстной кишки.
• Рак поджелудочной железы.
• Тромбоз селезеночной вены.
• Тромбофлебит нижних конечностей.
• Панкреатический асцит.
• Анемия.
• Энцефалопатия.
• Синдром мальабсорбции с выраженной трофологической недостаточностью.
Лечение
Для
полноценной терапии хронического панкреатита в настоящее время
используются современное медикаментозное (консервативное) лечение,
эндоскопическое и хирургическое вмешательства. Основными принципами
консервативного лечения являются:
• купирование болевого абдоминального синдрома;
• создание функционального покоя поджелудочной железе;
• уменьшение секреторной активности ПЖ;
• коррекция экскреторной недостаточности ПЖ;
• коррекция углеводного обмена;
• коррекция синдрома мальабсорбции.
Снятие
боли является наиболее важной задачей в лечении больных хроническим
панкреатитом, и ее решение должны обеспечивать следующие основные
мероприятия:
• регистрация интенсивности и ритма боли, качества жизни;
• исключение алкоголя, назначение ненаркотических анальгетиков и спазмолитиков;
• лечебное
питание – диета с низким содержанием жира (при обострении процесса
тяжелой степени назначаются голод на 3-5 дней и парентеральное питание);
• полиферментные препараты в высокой дозе и оптимальном режиме приема + ингибиторы выработки HCl.
Для
устранения боли назначают препараты аналгезирующего действия и
спазмолитики: 50% раствор анальгина и 2% раствор папаверина в сочетании с
антигистаминными препаратами. В дальнейшем показан прием спазмолитиков
внутрь (мебеверин). При отсутствии обезболивающего эффекта в течение 3-4
ч возможно назначение нейролептиков (дроперидол с фентанилом). Для
снижения секреторной активности поджелудочной железы, инактивации
холецистокинин-рилизинг фактора, назначают ферментные препараты
панкреатина, не содержащие компонентов желчи (панкреатин, мезим-форте,
креон). Для эффективного купирования болевого синдрома, создания покоя
поджелудочной железе при обострении хронического панкреатита также
применяют антисекреторные средства (рабепразол).
Другой
важной составляющей консервативной терапии хронического панкреатита,
особенно во второй период течения болезни, является терапия синдрома
внешнесекреторной недостаточности, осуществляемая:
• переводом на энтеральное питание;
• применением современных микрокапсулированных ферментных препаратов в кишечно-растворимой оболочке (креон);
• продлением
приема ферментных препаратов до 8 нед с коррекцией дозы (при расширении
диеты дозу препарата целесообразно увеличить на несколько дней с
постепенным ее снижением);
• продлением приема ингибиторов протонной помпы;
• полным исключением алкоголя на 6 мес и более.
При
недостаточной эффективности консервативной терапии хронического
панкреатита, особенно его билиарнозависимой формы, показано
хирургическое и эндоскопическое лечение: обычно выполняются прямые
(панкреатодуоденальная, субтотальная либо дистальная резекция
поджелудочной железы; наложение цистовирсунгоэнтероанастомоза) или
санирующие вмешательства на желчном пузыре и протоках, а также на
двенадцатиперстной кишке и желудке. Кроме того, по показаниям могут
выполняться дренирующие вмешательства на фатеровом сосочке
(сфинк-теротомия, вирсунготомия) и дренирование кист под контролем УЗИ.
Профилактика
В настоящее время достаточно широко используются меры вторичной профилактики, играющие важную роль в борьбе с рецидивами
болезни
и ее прогрессированием. Вторичная профилактика начинается с
установления этиологической характеристики заболевания.
Били-арнозависимый панкреатит требует санации билиарной системы. Она
включает ряд мероприятий:
• строгое
соблюдение диеты для уменьшения вероятности спазма желчного пузыря с
последующей миграцией мелких камней и возможным развитием обструкции
вирсунгова протока разной продолжительности;
• проведение литолитической терапии (препараты урсодезоксихо-левой кислоты);
• проведение хирургической санации, включающей холецистэкто-мию, нередко выполняемую с папиллосфинктеротомией.
При хроническом алкогольном панкреатите основной мерой вторичной профилактики является алкогольная абстиненция.
В
целом, профилактика обострений обеспечивается полноценной
поддерживающей терапией, в первую очередь соблюдением диеты, исключением
алкоголя и курения, а также постоянным приемом адекватных доз
современных полиферментных средств.
Прогноз при
хроническом алкогольном панкреатите зависит в первую очередь от наличия
или отсутствия абстиненции. Так, при полном отказе от алкоголя
длительность жизни достигает 10 лет. Имеет значение и соблюдение
рекомендаций по поддерживающей терапии. При билиарнозависимом
панкреатите прогноз зависит от эффективности лечения основного
заболевания.
Источник
Термин «острый панкреатит», по мнению некоторых авторов (С.В.Лобачев, Г.М. Маждраков и др.), является в некотором смысле условным понятием, так как не все морфологические изменения, возникающие в поджелудочной железе при остром панкреатите, соответствуют общепринятым проявлениям воспалительного процесса. При остром панкреатите в поджелудочной железе обнаруживают не только признаки острого воспаления, но и наличие кровоизлияний и некротических процессов, обусловленных самоперевариванием ткани железы панкреатическими ферментами.Этиология острого панкреатита. Основными факторами, вызывающими развитие острого панкреатита, являются:
- билиарно- и дигестивно-панкреатичсский рефлюкс;
- непроходимость и гипертония панкреатических протоков;
- нарушение кровоснабжения поджелудочной железы;
- аллергические и инфекционные процессы.
Теория рефлюкса желчи в панкреатический проток (E.Opie, 1901). Заброс желчи в систему панкреатических протоков повышает внутрипротоковое давление, в результате чего происходит разрушение железистых клеток. Z.Dragstedt доказал, что клетки поврежденной паренхимы железы под воздействием желчи выделяют цитокиназу, которая оказывает разрушающее действие на ткань поджелудочной железы.
Теория гипертонии панкреатического протока (A.Rich, G.Duff, 1936).
Авторы доказали, что повышение давления в протоковой системе поджелудочной железы приводит к разрыву ее ацинусов и мелких протоков, а также к повреждению клеток. В результате этого освобождается цитокиназа, возникает самоактивация ферментов и самопереваривание ткани железы.
Нарушение кровоснабжения поджелудочной железы (И.Г. Руфанов, 1925; В.М. Воскресенский, 1951). Нарушение артериального кровоснабжения поджелудочной железы может способствовать возникновению острого панкреатита. Подтверждением этому является тот факт, что отек и некроз поджелудочной железы нередко встречаются у пожилых и тучных больных, страдающих распространенным атеросклерозом.
Аллергическая теория. Роль аллергии в возникновении острого отека и геморрагического некроза поджелудочной железы подчеркивают многие авторы (R.Gregroire, R.Couvelaire, 1937; П.Д.Соловов, 1940; О.С.Кочнев, 1958). О возможной аллергической природе острого панкреатита свидетельствуют бурное течение его симптомов, быстрое развитие отека и некроза ткани железы с последующим развитием явлений шока, а также нередко возникающая эозинофилия.
Морфологически аллергический характер патологических изменений при остром панкреатите подтверждается геморрагическим характером воспаления и наличием фибринных тромбов в сосудах поджелудочной железы.
Роль инфекции в возникновении острого панкреатита подтверждается тем, что острый геморрагический панкреатит может возникнуть при остром воспалительном процессе в желчном пузыре без нарушения пассажа желчи по желчным протокам, при остром паротите, тифозных и других инфекционных заболеваниях. Инфекция в поджелудочную железу проникает но кровеносным и лимфатическим сосудам.
Таким образом, суть острого панкреатита заключается в том, что происходит внутриклеточная активация вырабатываемых поджелудочной железой ферментов с последующим ферментативным аутолизом ацинозных клеток, с образованием очагов некроза и асептического (бактериального) воспаления вокруг. Инфекционное воспаление железы, как правило, является осложнением панкреонекроза. Оно развивается в поздних стадиях заболевания вследствие микробного инфицирования некроза.
Активации ферментов в самой поджелудочной железе способствуют:
- повреждение ацинозных клеток;
- гиперсекреция панкреатического сока;
- затруднение оттока панкреатического сока с развитием острой гипертензии в протоках поджелудочной железы.
К повреждению ацинозных клеток может привести:
- травма живота и поджелудочной железы;
- оперативное вмешательство на поджелудочной железе:
- расстройство кровообращения в ткани железы (тромбоз, эмболия, перевязка сосуда и пр.);
- экзогенная интоксикация;
- аллергическая реакция;
- алиментарные нарушения.
К гиперсекреции поджелудочной железы приводят:
- злоупотребление алкоголем;
- обильная, особенно жирная пища.
Затруднению оттока панкреатического сока способствуют патологические процессы, локализующиеся в зоне выводного протока поджелудочной железы: закупорка ампулы большого дуоденального сосочка камнем, стеноз большого дуоденального сосочка, отек слизистой оболочки двенадцатиперстной кишки в зоне большого дуоденального сосочка.
Патогенез острого панкреатита. Начальным механизмом патогенеза острого панкреатита является процесс активации протеолитических ферментов в результате взаимодействия их с цитокиназой. В патогенезе острого панкреатита выделяют две стадии.
I.Трипсиновая стадия.
- Цитокиназа активирует трипсиноген, превращая его в трипсин.
- Трипсин переводит в активное состояние и трипсиноген, и хемотрипсиноген за счет цитокиназы переваренных тканей.
- Трипсин и трипсиноген поражают межуточную ткань и сосуды поджелудочной железы, вызывая отек, стаз и геморрагию. В этих условиях продолжается гибель клеток ткани железы и соответственно новое поступление цитокиназы.
II.Липазная стадия.
- Соли жирных кислот переводят в активное состояние липазу, что дает начало развитию жирового некроза.
- Наличие отека, геморрагии и жирового некроза приводит к разрушению ткани поджелудочной железы, распространению отека на окружающие ткани, к транссудации жидкости в брюшную и плевральную полости, а иногда и в полость перикарда, в забрюшинное пространство.
- В патологический процесс вовлекаются органы брюшной полости (перитонит), забрюшинного пространства (паранефрит) и грудной клетки (плеврит и перикардит). Развивается так называемый плюривисцеральный синдром.
- В очагах жирового некроза происходит связывание кальция солями жирных кислот и к 2-3-м суткам может развиться гипокальциемия, которая может привести к возникновению тетании.
- Развивающийся перитонит с парезом кишечника приводит к нарушению водно-электролитного и белкового обменов.
На фоне линазной стадии панкреатита создаются условия для развития гнойного панкреатита. Таким образом, при остром панкреатите в поджелудочной железе наблюдаются следующие «местные» натоморфологические изменения:
- Отек поджелудочной железы и окружающих ее тканей.
- Некроз жировой ткани.
- Образование геморрагических очагов.
- Некроз паренхимы поджелудочной железы.
- Гнойное воспаление.
Патоморфологические изменения, развивающиеся в поджелудочной железе при остром панкреатите, легли в основу классификации острого панкреатита. В 1978 г. V Всероссийский съезд хирургов предложил следующую классификацию острого панкреатита:
- Отечный панкреатит.
- Жировой панкреонекроз.
- Геморрагический панкреонекроз.
- Гнойный панкреатит.
Однако в клиническую практику в последние годы внедряется классификация острого панкреатита, принятая в Атланте в 1992 г. Согласно этой классификации острый панкреатит подразделяют на следующие формы: отечноинтерстициальную. некротическую, псевдокисту поджелудочной железы, абсцесс поджелудочной железы.
Для оценки общего состояния больного предлагается классификация острого панкреатита, в основе которой лежат форма патологического процесса и период развития заболевания:
- Клинико-анатомические формы:
- Отечный панкреатит.
- Жировой панкреонекроз.
- Геморрагический панкреонекроз.
- Смешанный панкреонекроз.
- Периоды болезни:
- Период гемодинамических нарушений и панкреатогенного шока.
- Период функциональной недостаточности паренхиматозных органов.
- Период дегенеративных гнойных осложнений.
- Осложнения:
- Токсемические: плевральный выпот («панкреатическое легкое»), токсическая дистрофия печени, почек. Эрозивногеморрагический гастрит. Делириозный синдром. Кома.
- Некротические и постнекротические: парапанкреатический инфильтрат, абсцесс поджелудочной железы, флегмонозный или апостематозный панкреатит, флегмона забрюшинного клетчаточного пространства, ложная киста поджелудочной железы.
- Висцеральные: наружные и внутренние свищи (панкреатические, желчные, желудочные, кишечные, панкреатобронхиальные, плевральные).
- Аррозивные кровотечения.
- Окклюзионные поражения сосудов: тромбозы.
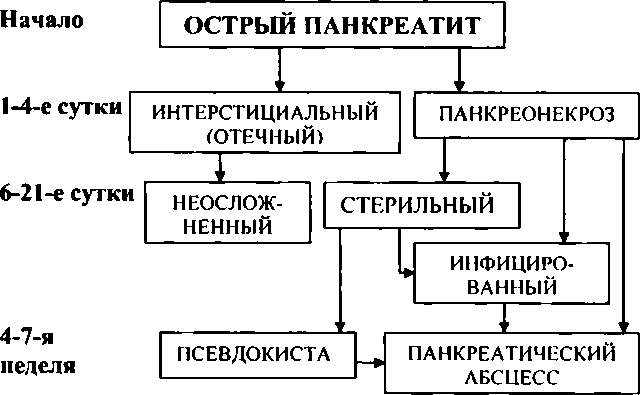
При остром деструктивном панкреатите очень важна своевременная оценка вариантов патоморфологической трансформации зон некроза в поджелудочной железе и забрюшинном пространстве, которая, как показала клиническая практика, тесно связана со сроками развития болезни (схема 8).
Клиническая картина острого панкреатита зависит от формы патологического процесса и стадии заболевания. Жалобы больных острым панкреатитом сводятся к описанию болевого симптома, клиники динамической непроходимости кишечника, дыхательной и сердечной недостаточности. В поздних стадиях заболевания они характеризуются нарушением функции основных систем внутренних органов (плюривисцеральный синдром).
Боль при остром панкреатите по своей интенсивности бывает умеренной при отечной форме панкреатита и очень сильной при панкреонекрозе. Она чаще всего возникает по еле погрешностей в диете. В большинстве случаев боль появляется внезапно, локализуется в эпигастральной области и по проекции расположения поджелудочной железы.
Схема 8

Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страницы: 1 2 3
Источник
