Пантопразол при панкреатите уровень доказательности

Инструкция и рекомендации по приему Нольпаза при панкреатите
Обновлено: 20 марта 2020, в 17:56
Для снижения процесса синтеза ферментов пищеварения при панкреатите часто применяют препарат «Нольпаза», который также способствует снижению уровня поражения поджелудочных тканей.
Подробнее о препарате «Нольпаза»
Препарат относится к противоязвенному типу лекарств. Обладает длительным действием, которое не зависит от приёма пищи. В его состав входит пантопразол, который блокирует синтез соляной кислоты на заключительной стадии и снижает её секрецию. После приёма лекарства наилучший эффект выявляется спустя два – три часа.
Активный компонент Нольпазы не влияет на процесс переваривания пищи в желудке и на моторику самого желудка, метаболизм проходит на 100%. Препарат быстро всасывается через слизистую органов желудочно-кишечного тракта, выводится в большей степени с мочой и в меньшей с желчью.
Препарат Нольпаза применяется для лечения и профилактики заболеваний пищеварительного тракта. Второе название данного препарата – Пантопразол. В частности, его используют при лечении симптомов панкреатита.
Панкреатитом называют воспаление поджелудочной железы. При нарушении, например, оттока желчи, активация ферментов происходит непосредственно в поджелудочной железе. Вследствие этого, ферменты начинают переваривать сам орган. Такая форма заболевания называется острой и вызывает мучительные боли у пациента. При отсутствии должного лечения болезнь может привести к летальному исходу.
Нольпаза – это синтетический препарат, который применяется для лечения заболеваний органов пищеварения и подавления грамотрицательных бактерий Хеликобактер пилори. Нольпаза является гипоацидным препаратом, который относится к группе ингибиторов протонной помпы. Составляющей препарата Нольпаза является пантопразол (активный действующий компоне, являющийся производным бензимидазола).
Он обладает способностью тормозить активность Н /К АТФтазы. При попадании этого компонента Нольпазы в кислую среду он трансформируется в фармакологически активную форму, после чего блокирует завершающий этап гидрофильной секреции хлороводорода в желудке.
Обязательным перед приемом Нольпазы является подтверждение отсутствия опухоли злокачественного характера. Это необходимо для того, чтобы не произошла путаница с постановкой верного диагноза. Контрольной отметкой является период спустя 28 дней с момента начала обращения к препарату. В случае, если результат не демонстрирует положительной динамики, требуется повторное обследование.
Состав препарата
Главная химическая основа Нольпазы – это вещество пантопразол. Его содержание в 1 таблетке соответствует 20 или 40 мг. Действующий компонент дополняют карбонат натрия, сорбитол, стеарат кальция, маннитол.
Лекарство Нольпаза является представителем группы ингибиторов протонового насоса. Его действие направлено на подавление излишней выработки соляной кислоты желудком.
Таблетки при попадании внутрь организма быстро растворяются. Через час от момента приема химическое вещество всасывается стенками кишечника. Затем лекарство поступает в кровь. Примерно через 2 часа наблюдается эффект от действия препарата (проходит изжога, снижается кислотность).
Нольпаза не оказывает влияния на пищеварение. При отмене лекарственного средства обычная работа желудка восстанавливается через 3-4 дня.
Форма выпуска
Производители выпускают Нольпазу в виде кишечнорастворимых таблеток и раствора для парентерального введения. Первичные упаковки лекарственного средства — блистеры с контурными ячейками или запаянные стеклянные флаконы. Сухое вещество для приготовления разведения представляет собой светлый порошок, который может спрессовываться. Это никак не отражается на его терапевтических свойствах при условии хранения Нольпазы в защищенном от света месте.
Твердые лекарственные формы препараты представлены в двух видах:
- таблетки 20 мг №14, №28 и №56;
- таблетки 40 мг №14, №28 и №56.
Пилюли имеют овальную, выпуклую форму, коричнево-желтый окрас. Жидкость лиофилизата может иметь белый или желтоватый оттенок.
Фармакологическое действие Нольпазы
По характеру своего воздействия причисляется к антисекреторным медикаментам. Функционирующий элемент лекарства блокирует работу протонного насоса, который находится в клетках слизистой оболочки желудка. В результате таких процессов понижается активность продуцирования соляной кислоты.
В периоды заболеваний органов пищеварительного тракта снижение активности выработки желудочного секрета защищает слизистые оболочки органов от раздражающего действия кислоты. Это способствует угнетению воспалительного процесса, предупреждает травмирование тканей и развитие язв. Не нарушает желудочную моторику.
Лекарство действует быстро, облегчение наступает уже через 30-60 минут после употребления медикамента. Максимальный результат достигается спустя два, два с половиной часа. Для нормализации продуцирования соляной кислоты после отмены Нольпазы нужно не более трех-четырех дней.
Во время употребления средства в сыворотке крови может повышаться степень вместимости гастрина. Часто такая особенность приводит к погрешностям в диагностике эндокринных новообразований.
Фармакодинамика и фармакокинетика
Препарат применяется перорально, после чего его активный компонент быстро абсорбируется в кровоток. Биодоступность активного вещества — 77%, от приема пищи она не зависит. Наибольшая концентрация в плазме отмечается через 2-2.5 часа после употребления Нольпазы внутрь.
Характерной особенностью препарата является высокий уровень связи с белками крови – примерно 98%. Препарат метаболизируется в печени, его выведение происходит в виде метаболитов с мочой, незначительная часть – с калом. Время полувыведения пантопразола — 1 час, его метаболит выводится через 1,5 часа.
Больным, страдающим нарушениями функционирования печени, необходимо корректировать дозу лекарственного средства. Пожилым пациентам, а также больным, страдающим нарушениями почек, доза не корректируется.
Влияние на поджелудочную железу
Нольпаза и панкреатит напрямую не связаны между собой, так как непосредственно на саму поджелудочную медикамент не воздействует. Препарат блокирует функционирование протонных насосов, которые находятся в клетках слизистой оболочки желудка. В то же время, такое действие лекарства приводит к угнетению выработки соляной кислоты, которая стимулирует продуцирование, активность пищеварительных ферментов, вырабатываемых поджелудочной железой.
Замедление продуцирования соляной кислоты приводит к уменьшению выработки панкреатических ферментов, снижению их активности. Это помогает купировать воспалительный процесс при остром панкреатите, а также не допустить обострение хронического недуга при появлении риска его развития.
Необходимость угнетения выработки пищеварительных ферментов и снижения их работоспособности объясняется тем, что в период воспаления железы панкреатические секреты не могут пройти из поджелудочной в кишечник. Ферменты активизируются в железе, переваривают ее ткани. Со временем клетки паренхиматозного органа начинают отмирать, образовываются участки некроза. Такие процессы ведут к таким серьезным осложнениям болезни как недостаточность поджелудочной, инфицирование. Поэтому блокирование активности панкреатических секретов является одной из первых обязательных мер в лечении острого панкреатита.
Нольпаза при воспалении помогает поджелудочной железе защититься от собственных ферментов и сохранить целостность своих тканей. Употребление препарата предупреждает образование язв, некроза, а также способствует стиханию воспалительного процесса.
Показания к приему
Нольпазу показано принимать при:
- Образовании язв в желудке, кишечнике (при обострении).
- Эрозивном гастрите.
- Рефлюкс эрозивно-язвенной природы.
- При проявлении таких синдромов как изжога, кислая отрыжка, болезненные ощущения при глотании.
- Терапия при заражении бактерией хеликобактер пилори (совместно с антибиотиками).
- Синдроме Золлингера-Эллисона.
- Других заболеваниях, сопровождающихся повышенной кислотностью желудочного сока.
- Терапии и предупреждении язв, развивающихся как реакция на стрессовые состояния.
Препарат Нольпаза эффективен при многих заболеваниях. Несмотря на то, что он обладает узкой спецификой, его назначают и при иных патологиях. Достаточно часто врачи включают его в схему лечения следующих заболеваний:
- рефлюксная болезнь, а также симптомы, схожие с ней, а именно, частая изжога, боли при глотании и кислый привкус во рту.
- язвенные заболевания желудка и кишечника;
- воспалительные процессы, спровоцированные приемом нестероидных средств;
- выявление Helicobacter pylori с обязательным дополнением схемы антибактериальными средствами;
- повышенная секреторная функция;
- воспаление слизистой желудка на фоне панкреатита или холецистита.
Кому запрещено лечиться медикаментом?
В то же время, медикамент нельзя употреблять при:
- Вынашивании плода.
- Кормлении грудью.
- Личной непереносимости.
- Непереносимости фруктозы (для пилюль).
- Расстройствах желудка, нарушении пищеварения, вызванных неврологическими нарушениями.
- Нольпазу не разрешается употреблять вместе с такими препаратами как Атазанавир, Ритонавир.
- Пожилым пациентам, при недостаточности печени, риске нехватки витамина В12 медикамент можно употреблять с осторожностью.
- Не изучено влияние лекарства на плод и людей, не достигших 18 лет, поэтому беременным, несовершеннолетним лекарство противопоказано.
Длительность лечения
Продолжительность применения лекарственного средства при панкреатите должна составлять не менее 2 недель.
По инструкции длительность применения Нольпазы зависит от многих факторов, например, диагностируемое заболевание. В некоторых ситуациях данный препарат назначается для пожизненного использования. В любом случае о длительности курса лечения решения принимает только врач и он несет за это ответственность.
При беременности и лактации
На данный момент нет достаточных исследований по поводу безопасности препарата для беременной женщины и при применении в период лактации. Препарат может использоваться в период беременности лишь по назначению лечащего врача. Именно он может оценить ожидаемую пользу для матери, а также все негативные последствия для будущего малыша. Нольпаза назначается в этот период только в минимальных терапевтических дозах.
Возможные побочные проявления
Медикамент хорошо метаболизируется в организме. Однако у 5% пациентов все-таки существует риск развития побочных реакций.
В случае инъекционного использования в месте введения укола возможно покраснение, образование уплотнений.
Развитие каких-либо побочных реакций чаще всего проявляется при личной непереносимости, передозировке лекарством. В случае развития указанных симптомов нужно прекратить использование медикамента и обратиться к доктору.
Минусы таблеток
При применении препарата Нольпаза имеется риск развития различных побочных эффектов. В то же время, соблюдение дозировки и своевременное исключение противопоказаний предупреждает их развитие. Все возможные негативные последствия можно разделить на несколько групп:
- аллергические реакции в виде зуда, высыпаний, отечности тканей, вплоть до шока;
- нарушения со стороны органов пищеварения, а именно боли, диарея, задержка стула, тошнота, сухость слизистых;
- неврологические изменения в виде головной боли, снижения остроты зрения, развития депрессии;
- изменения картины крови, в частности, повышение уровня лейкоцитов и снижение количества тромбоцитов;
- общие симптомы, такие как артралгия, миалгия, слабость, повышенная чувствительность к солнечным лучам, боли в молочных железах;
- урологические отклонения в виде нефрита и отеков конечностей.
При появлении одного из перечисленных симптомов нужно прекратить лечение и показаться врачу. Только при подтверждении отсутствия серьезных отклонений можно будет продолжить терапию с применением средства Нольпаза под врачебным контролем.
Дозировка, правила приема
В зависимости от состояния пациента, и имеющегося у него заболевания прописывают определённую дозировку медикамента. При стандартном приёме нольпазу принимают перед едой, минут за десять, чтобы эффективность лекарства была максимальной. Пить таблетку следует, не разжёвывая, запивая небольшим объёмом жидкости (подойдёт питьевая вода).
Если обнаружен панкреатит, то лечение будет длительным и комплексным. Чтобы снять и без того высокую нагрузку с поджелудочной железы, нужно снизить степень раздражения желудка. Для этого следует принимать Нольпазу один раз в сутки по одной таблетке (или 40мг/сутки).
Если наблюдается хронический панкреатит, Нольпазу принимают при необходимости без превышения суточной дозировки препарата.
При правильном применении медикамента, соблюдении инструкции и по указанию доктора лекарство поможет быстро справиться с болезнью.
Нольпаза в лечении поджелудочной железы применяется согласно схеме, расписанной доктором. Самовольное употребление препарата, уменьшение или увеличение лекарственных доз недопустимо.
Количество таблеток и длительность терапии зависит от вида заболевания, его тяжести, динамики выздоравливания. Согласно общим рекомендациям, расписанным в инструкции, Нольпаза применяется следующим образом:
| Вид недуга | Дозировка | Продолжительность применения |
| Эрозивно-язвенный рефлюкс, а также при изжоге, кислотного привкуса, болезненном глотании | Профилактика, легкая степень – 1 пилюля 20 мг. на день. Средняя, тяжелая: 1-2 пилюли 40 мг. | Один-полтора месяца |
| Язвенное поражение органов пищеварения, гастрит эрозивной природы | Профилактика: 20 мг в сутки. Лечение: 40-80 мг в день. | От двух до восьми недель |
| Лечение хеликобактер пилори | 40 мг, по два подхода на день, совместно с антибиотиками. | Одна-две недели |
| Патологии, вызванные повышенной кислотностью желудочного сока | Начальная доза составляет 2 пилюли по 40 мг на день. При необходимости дозу можно увеличить до 160 мг в сутки. | Устанавливается индивидуально |
При патологиях печени и в пожилом возрасте максимально допустимая доза лекарства составляет 40 мг. в день, а продолжительность лечения обычно не превышает одной недели.
Медикамент принимается за 10-15 минут до еды. Употреблять лекарство рекомендуется в утреннее и вечернее время.
Нольпазу можно использовать для профилактики язвенных заболеваний, в случае с панкреатитом и так далее. В таких целях лекарство надо принимать по 20 мг в сутки (пол таблетки). В зависимости от тяжести заболевания и его продолжительности могут назначить приём препарата пожизненно.
Взаимодействие с другими лекарствами
Вместе с Нольпазой не следует употреблять другие блокаторы продуцирования соляной кислоты. Медикамент способен понижать степень всасываемости (и, конечно же, эффективности) лекарств, усвояемость которых зависит от уровня кислотности желудочного сока, например, Кетоконазола, Интраконазола и тд. Понижает действенность Атазанавира и других кислотозависящих препаратов для лечения ВИЧ.
Совмещать с препаратами, влияющими на свертываемость крови, нужно осторожно, а также при условии диагностики изменения в крови показателей протромбина на протяжении всего курса терапии. При одновременном использовании с Метротрексатом важно регулировать дозировку лекарств. При употреблении большого количества метротрексата (300 мг. и больше), Нольпаза способна повышать его концентрацию в крови, усиливая побочные эффекты, токсичность препарата.
Флувоксамин и его аналоги могут усиливать действие Нольпазы. Рифампицин, зверобой понижают действенность Нольпазы. При совместном приеме с антибиотиками, антацидами никаких особенностей действия препаратов не отмечалось.
Дополнительные рекомендации
Пациенты с панкреатитом должны придерживаться лечебной диеты на протяжении всей жизни. Чтобы работа поджелудочной железы была налажена, следует питаться правильно. Запрещается употреблять в пищу жареные, жирные, копчёные, острые, солёные блюда, специи, красители.
Любой алкоголь при панкреатите противопоказан. Он же может стать причиной заболевания. В 50-70% случаев обострение поджелудочной железы происходит от злоупотребления алкогольными напитками.
Питание должно быть частое, маленькими порциями, 4 — 5 раз в день. Лучше питаться кашами и пищей в протёртом виде. В рационе должен присутствовать белок в достаточном количестве. В зависимости от состояния пациента пища будет меняться, но вышеуказанное правило следует соблюдать.
Употреблять надо отварную и запечённую пищу – она считается полезной.
В случае заболевания можно обратиться к диетологу – он поможет подобрать индивидуальный набор продуктов для каждого пациента.
В начале лечения болезни острой формы врач может назначить трёхдневное голодание. Это полезная процедура, её стоит придерживаться. Поджелудочная железа будет восстанавливаться, уменьшаться в размерах до стандартного состояния.
При этом следует обильно пить чистую негазированную воду, тёплый несладкий чай, отвар шиповника, чтобы восстановить водный баланс в организме и помочь предотвратить панкреатическое обострение.
При лечении панкреатита обязателен для приёма кальций и витамин разных групп: A, B, D, E, K.
Самостоятельно, без предписания врача можно принимать только спазмолитические препараты: папаверин, но-шпа, парацетамол. Все остальные лекарства должен выписать врач.
Аналоги медикамента
К заменителям Нольпазы по функционирующему компоненту и механизму влияния относятся:
Другая группа аналогов схожа по механизму влияния, но отличается действующим элементом (они в его качестве содержат омепразол):
Также среди аналогов есть группы с действующими компонентами декслансопразол, рабепразол, эзомепразол и т.д.
Одним из наиболее часто назначаемых аналогов Нольпазы является препарат Омез. Несмотря на разный действующий компонент, средства обладают одинаковым фармакологическим действием. Сказать, какой из препаратов лучше, однозначно нельзя. Они похожи по воздействию, перечню показаний и противопоказаний. Однако у Омеза, согласно инструкции, список показаний немного шире и включает язвенный панкреатит, пептические язвы. Нольпаза считается препаратом более нового поколения. Однако позитивных отзывов от пациентов больше у Омеза. Касаемо цены, Омеза стоит почти наполовину дешевле.
В любом случае самостоятельно менять препараты нельзя. Это исключительная прерогатива врача.
источник
Источник

Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
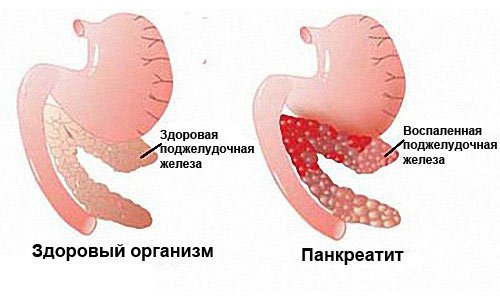
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник
