Питание и образ жизни при панкреатите
При лечении панкреатита диета и медикаментозное лечение одинаково важны. Правильное питание помогает поддерживать поджелудочную железу в нормальном состоянии и не возвращаться к обострениям.
Правила питания при панкреатите
Панкреатит опасен тем, что быстро переходит в хроническую форму. Чтобы приступы не повторялись, важно соблюдать достаточно строгую диету. Основные ее правила:
- Не перебарщивать с употреблением жиров и углеводов.
- Исключить из рациона жареные блюда, копчености и соленья.
- Пища должна быть приготовлена диетическим способом.
- Кушать нужно маленькими порциями, но часто. Примерно, каждые 3 часа.
- Блюда нельзя употреблять в горячем или холодном состоянии. Пища должна быть умеренно теплой.
- Предварительно еду нужно измельчать при помощи блендера.
- Пищу важно тщательно пережевывать, есть медленно, не торопиться.
- Запивать еду категорически не рекомендуется.
Что можно есть при панкреатите
Может показаться, что при панкреатите невозможно вкусно и разнообразно питаться, но это не так. К употреблению разрешены следующие продукты:
- Овощные салаты и пюре. Обычно их делают из стручковой фасоли, кабачков, свеклы, картофеля, моркови, цветной капусты, сельдерея.
- Овощные супы, борщ.
- Нежирное отварное мясо (курица, говядина).
- Отварная рыба.
- Нежирные молочные продукты. Молоко в чистом виде не рекомендуется, лучше готовить на нем блюда.
- Сыр.
- Крупы и каши из них, приготовленные на молоке.
- Белки куриных яиц.
- Сладкие яблоки.
- Слегка подсушенный хлеб.
- Мелкие макароны.
- Компоты из сушеных яблок или груш.
- Зеленый чай.
- Растительные масла в качестве заправки блюд или небольшое количество сливочного масла.
Что нельзя есть при панкреатите?
Больной орган нуждается в щадящей диете. Повторное воспаление может спровоцировать поедание таких продуктов:
- Жирные бульоны и супы на их основе.
- Жирное мясо и сало.
- Копченое, соленое, вяленое мясо.
- Колбасные изделия.
- Копченая или соленая рыба, жирная рыба в отварном виде.
- Мясные, рыбные или овощные консервы.
- Любые жареные блюда.
- Желтки яиц любой птицы.
- Продукты быстрого приготовления.
- Гамбургеры, пирожки, пицца, блины и подобная выпечка.
- Любые соусы, острые приправы.
- Бобовые культуры.
- Грибы.
- Кислая зелень, ягоды и фрукты.
- Сухофрукты (инжир, изюм).
- Сладости и сладкая выпечка.
- Сладкие газированные напитки.
- Крепкий чай, кофе, какао.
- Свежий хлеб или любая другая горячая выпечка.
Как выглядит примерное меню на день при панкреатите?
На завтрак больные панкреатитом обычно едят молочные каши, молочный суп с вермишелью или отварную вермишель. Из питья допустим чай с молоком, кисель, компот из сухофруктов. К нему подаются галеты или подсушенный хлеб.
Обед представляет собой овощной суп-пюре, разваренный рис или картофельное пюре с отварным мясом или рыбой, чай или кисель.
На полдник обычно едят творожную запеканку, пьют кисель или едят желе.
В качестве ужина полагается салат из овощей, кусочек отварного мяса или рыбы, кисель или компот из сухофруктов.
Во время панкреатита важно перекусывать. В качестве перекуса подойдут печеные яблоки, творог, сыр, галетное печенье, овощное пюре, салаты из овощей.
Внимание! В качестве лечебного питья можно использовать несладкий отвар из сушеных ягод шиповника.
Диета для больных панкреатитом необходима для того, чтобы не спровоцировать рецидив заболевания. Пищу важно правильно готовить и есть. Это снизит нагрузку на желудок и облегчит работу поджелудочной железы.
Источник
Хронический панкреатит невозможно вылечить в полной мере. Однако улучшить качество жизни пациента, предотвратить появление острых приступов — основная задача лечебной терапии.
Диета при хроническом панкреатите является одной из первых рекомендацией лечащего врача.

Питание в первые дни после обострения и как необходимо питаться после острых приступов болезни?
Как правило, пациенту в первые три дня назначается лечебное голодание. Оно необходимо для того чтобы снизить нагрузку на воспаленный орган, а также прием пищи перорально в целом запрещен. Пациент может питаться через зонд или вводя внутривенно те же препарат глюкозы.
Зачастую возникающие приступы проходят с минимальным набором симптомов, и все легко поддается лечению в домашних условиях, без обращения к врачу. Но бывают и такие случаи, когда необходима срочная госпитализация и дальнейшее наблюдение пациента в стационаре.
Обычно это связано с особенностями приступа — например, когда у больного сильные рвотные позывы, обезвоживание организма или болезненные спазмы, не проходящие даже после приема спазмолитических препаратов.
Лечебное питание при хроническом панкреатите начинается лишь после 3–4 дней. За это время немного спадает отечность органа, снижаются воспалительные процессы.
В эти дни назначается:
- Обильное питье — минеральной воды, травяных отваров, шиповника.
- Употребление пищи, которая имеет вяжущую консистенцию и буквально обволакивающая стенки желудка и кишечника — кисель, овсяная каша на воде или молочко.
В качестве травяных отваров можно использовать такие лекарственные травы, как ромашка, тысячелетник, зверобой, листья мяты, брусники. Можно заваривать как единый сбор трав, так и в отдельности компоненты.
Диета назначается, лишь, когда острые симптомы полностью исчезают. Необходимо употреблять больше полезной углеводной пищи, никаких жиров и поменьше белковых продуктов. Дело в том, что белок слишком долго усваивается организмом, и больной орган не имеет достаточных сил для такого рода нагрузки.
В целом пациент питается, как обычно, но только полезной и натуральной пищей, например:
- полезной кашей по утрам;
- картофель или овощи в качестве гарнира на обед;
- супы-пюре как на полдник, так и в обеденное время;
- сухари в качестве перекусов.
Самое важное при панкреатите поджелудочной железы — это выдержать именно эти 10 дней. В данный период возможны или рецидив приступа заболевания или переход на стадию ремиссии.
Питание после выписки из стационара
Диетотерапия при панкреатите длиться не какой-то определенный срок — 10 дней или месяц, а всю жизнь.
В домашних условиях соблюдать правильное питание практически невозможно, так как нет того врачебного контроля и больной чаще всего дает себе какие-то слабинки.
Однако важно помнить основные правила питания:
- Запрет на употребление алкоголя.
- Отказ от жирной пищи.
- Запрет на еду, которая обладает возбуждающими действиями на вкусовые рецепторы.
- Нельзя есть соленые и кислые продукты.
- Порции должны быть небольшими по объему и нормальной температуры — не холодная и не горячая.
Диета в период ремиссии
В период ремиссии пациенту разрешается есть такие продукты, как:
- крупы;
- овощи;
- фрукты;
- нежирное мясо и рыбу;
- кисломолочную продукцию с минимальным процентом жирности;
- вегетарианские супы без бульона;
- сухари;
- компоты, кисель, желе.
Сливочное и растительные масла нежелательны, особенно в чистом виде. В качестве заправки к любимым салатам лучше использовать льняное масло. Оно очень полезно для поджелудочной железы.
Нельзя есть:
- бульоны;
- сладости;
- газировка;
- сдоба.
Питание обязательно должно быть дробным. Лучше есть часто, но небольшими порциями — около 5–6 раз в день. Это значительно сократит нагрузку на поджелудочную железу.
Если образ жизни не позволяет такое частое питание, то включите полезные перекусы — не привычный бутерброд с колбасой, а фрукты, овощи.
Примерная диета
При панкреатите разрешены следующие продукты и блюда, приготовленные из них:
- хлеб — в виде сухариков, вчерашний, галетное печенье.
- крупы — предпочтение отдается овсяной каше, которая по своему составу обладает вязкой консистенцией. Тем более она очень сытная и легко переваривается органами пищеварения.
- молочная продукция-творог, сметана, кефир, молоко, сыр, но обязательно без добавления пряностей для улучшения вкуса.
- мясо и рыба.
- яйца — паровой омлет, где лучше всего использовать только белок. Желток помогает повышать уровень холестерина в организме человека, а это не желательно при воспалительных процессах железы.
- овощи — любые, но обязательно прошедшие термическую обработку. Сюда же относятся овощные соки — картофельный, капустный, морковный.
- фрукты и ягоды в виде компотов, морсов.
- напитки — зеленый чай, отвар шиповника, травяные настои, соки овощные или фруктовые.
Запрещенные продукты для хронического панкреатита:
- хлеб в свежем виде, сдоба, песочное печенье, выпечка.
- супы на бульоне, молочные, кислые (щи), холодные (окрошка).
- жирные сорта мяса — утка, свинина, гусь, колбасные изделия.
- жирная рыба и консервы.
- яйца — жареные или сваренные вкрутую.
- каши из пшеничной или кукурузной крупы, которые вызывают сильный метеоризм.
- овощи — лук, чеснок, редис, шпинат, щавель.
- фрукты — лимон, банан, финики, виноград.
- сладости — крема, шоколад, мороженое, торты.
- напитки — газированные, черный чай, кофе.
Заключение
Хронический панкреатит и диета — это основные два понятия, которые должны преследовать в жизни пациента постоянно. Это на первый взгляд кажется, что правильное питание слишком скучное и однообразное. Существует множество рецептов блюд, которые требуют минимальное количество продуктов и силовых затрат.
Используя только диетотерапию нельзя полностью вылечить панкреатит, но в сочетании с приемом лекарственных препаратов можно улучшить состояние органа.
В полной мере функции поджелудочной железы никогда не будут восстановлены. Именно поэтому заболевание носит хронический характер. Но если соблюдать правильное питание, можно предотвратить появление острых приступов воспаления железы.
Источник
Если врачом поставлен больному диагноз – панкреатит поджелудочной железы, значит наряду с пройденным обследованием, лечением, пациенту было подробно рассказано о питание при панкреатите поджелудочной железы меню, рекомендована диета, выдан список разрешенных и запрещенных продуктов и напитков.
Это и есть комплексный подход в современной медицине, помогающий человеку не только подлечится, но и поддерживать результаты долгие годы, сохранять положительные тенденции. Это и есть рецепт здорового образа жизни.
И если больной строго следует всем рекомендациям специалиста, он быстро идет на поправку, привыкает к новому образу жизни и практически живет полноценно. Выясним, что же это за правила питания при больной поджелудочной и возможно ли найти свой рецепт счастья с хорошим здоровьем.

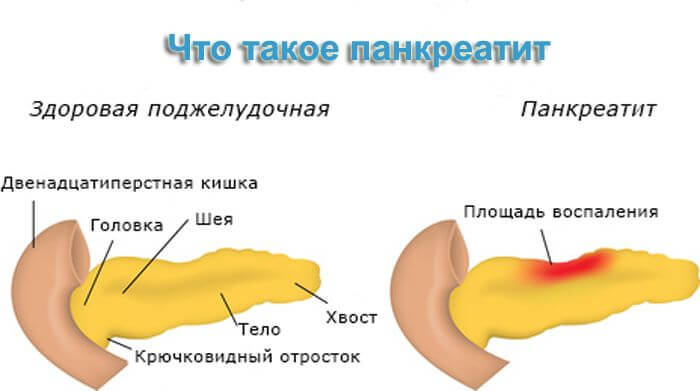
Поджелудочная железа и панкреатит
Поджелудочная железа – один из органов пищеварения (в ЖКТ), важен для здоровья человека, наделен двумя основными функциями (выработка гормонов и помощь в расщеплении белков, жиров и углеводов с участием панкреатического сока).
Панкреатит — это воспалительное заболевание поджелудочной, которое в современном мире настолько часто встречается, что практически, через одного человека можно ставить диагноз. Болезнь молодеет, подвержены ей люди любого возраста, пола.

Симптомы, проявляются у человека спустя небольшое время (до получаса) после приема пищи, они примерно у всех одинаковые:
- вздутие живота;
- тошнота (до рвоты);
- диарея;
- боли (то вспыхивающие, то затухающие и по нарастающей в области верхней и средней части живота, как правило).
Человек при этом чувствует себя измученным, раздражительным и созревшим на визит к врачу. Оттягивать процесс не стоит для того, чтобы врач убедился в наличии основных острых признаков болезни и смог правильно поставить предварительный диагноз.
Далее последует назначение анализов, обследования на медицинском оборудовании, на основе данных которых и будет подтвержден диагноз. Начнется комплекс мер по лечению и реабилитации, в том числе врачом-диетологом будут составлены индивидуальная диета при панкреатите поджелудочной и примерное меню.
Различают панкреатит трех форм:
- Начальная (не всегда ярко выражена, может проходить при 1–2 симптомах).
- Острая (сильные боли в животе, повышение температуры, сухость во рту, сильное потоотделение, слабость, изменения в окрасе кожи и пр.).
- Хроническая (появление изжоги, отрыжки, вздутия, боль может быть непостоянно, неярко выражено).
Каждая из форм в настоящее время лечится медикаментозно, но, вместе с тем, с недугом позволяет справляться правильно подобранные диета, продукты, рекомендованные в примерном меню.
Диета при панкреатите
Каковы эти нехитрые, на первый взгляд, но так необходимые больному правила питания при панкреатите поджелудочной железы, рекомендованная диета?

Во-первых, нужно помнить о дробном питании, небольшими объемами (питаться 4–5 раз на день). Так поджелудочная лучше будет справляться с нагрузками. Во-вторых, во избежание рецидивов, обострения ситуации, необходимо отказаться от приема алкоголя, приготовления жирной, острой, копченой пищи, концентрированных бульонов, свежего хлеба, еды, насыщенной пуринами, холодных или очень горячих блюд.
В-третьих, разнообразить свое меню полезными кашами, овощами, фруктами, зеленью. Это такие общие рекомендации, которые должен знать больной и руководствоваться ими. Как правило, назначается врачом стол питания № 5 (это больше в период лечения, восстановления организма).
Разные рецепты блюд можно подглядеть в специальной медицинской литературе, а также найти на профессиональных медицинским сайтах. Меню при панкреатите можно и нужно попросить составить вашего врача.
Первые дни болезни больному желательно голодать. При этом желудок разгружен, поджелудочная тоже не вырабатывает ферменты, следовательно, она может заняться самовосстановлением своих клеток. Постепенно снимается воспаление, наступает улучшение состояния человека.
При голодовке (1–2 дня) необходимо пить минеральную воду без газа, отвары шиповника, ромашки. Это для того, чтобы не наступило обезвоживания организма. После рекомендуется «сесть на щадящую диету» (до недели). Составить меню поможет лечащий врач, если у пациента возникают трудности с этим. Может в силу того, что впервые сталкивается с таким состоянием.
Обычно медиками рекомендуются такие блюда:
- сухари, подсушенный хлеб пшеничный;
- пюре картофельное на воде без добавления сливочного масла;
- каши на воде (желательно хорошо разваренные, как, например рис, овсянка, гречка);
- кисели, морсы, отвары некоторых лечебных трав.
По истечении недели можно вводить новые продукты диетической направленности и разнообразить скудное меню. Нежирный творог, макароны, яйца (белки), овощи (тыкву, капусту белокочанную, кабачки, морковь), нежирные мясо, рыба, фрукты (яблоки, бананы, груши), чай, мед, молоко и т.д. – из этих блюд необходимо строить свой рацион, это можно спокойно, не беспокоясь есть при панкреатите.

Диета при воспалении поджелудочной железы в зависимости от состояния организма, может продолжаться почти до полугода и больше с момента начала заболевания. Но это, обычно, при очень сложных формах. Чаще она ограничивается сроком от месяца до трех. В этот промежуток времени человеку надо питаться по всем правилам, не провоцируя новых «ситуаций».
Меню при панкреатите
А теперь набросаем примерное меню на неделю, отталкиваясь от него, можно комфортно перенести период лечения, восстановления, что-то добавляя, убавляя по своим предпочтениям. Но желательно стараться разнообразно составлять меню на неделю и четко ему следовать. Если какие-то блюда не приходилось раньше готовить, все рецепты доступны в интернете и не составит труда их найти.
Понедельник
- Завтрак 1. Рисовый отвар, отварная курица (грамм 150) с сухариками.
- Завтрак 2. Омлет белковый, сухое печенье, отвар шиповника.
- Обед. Суп из протертых овощей, картофельное пюре и рыба, приготовленная на пару, сухой хлеб, компот из сухофруктов.
- Полдник. Чай с молоком, сухарики.
- Ужин. Морковно-тыквенное пюре. Кусочек хлеба.
Вторник
- Завтрак 1. Овсяная каша на нежирном молоке, хлеб. Чай зеленый.
- Завтрак 2. Нежирный творог с порезанными кусочками бананов.
- Обед. Суп на легком курином бульоне с добавлением разваренного риса, моркови, картофеля, зелени петрушки. Макароны с паровой котлетой из индюшки. Кисель жидкий.
- Полдник. Печенье с нежирным молоком.
- Ужин. Гречневая каша на воде, отварное яйцо. Хлеб пшеничный.
Среда
- Завтрак 1. Пшеничная каша с отварной говядиной (грамм 150), хлеб. Чай с галетами.
- Завтрак 2. Запеканка творожная с изюмом.
- Обед. Суп с клецками. Рис отварной с тефтелями из телятины. Пару кусков хлеба, чай ромашковый.
- Полдник. Отвар шиповника с постным печеньем.
- Ужин. Овощное рагу (капуста, кабачки, морковь, зелень). Обезжиренный кефир, сухарики.
Четверг
- Завтрак 1. Кукурузная каша на молоке, хлеб пшеничный сухой.
- Завтрак 2. Яблочное суфле, печенье.
- Обед. Суп на бульоне из мяса кролика с добавлением овощной заправки. Ячневая каша с рыбой на пару, капустно-морковный
- салат с добавлением растительного (оливкового) масла.
- Полдник. Яблочно-грушевый пудинг. Компот.
- Ужин. Картофельное пюре. Два белка яичных. Кабачки отварные. Простокваша.
Пятница
- Завтрак 1. Овсяная молочная каша (хорошо разваренная, как кисель).
- Завтрак 2. Творог с тертым яблоком.
- Обед. Молочные макароны. Кусочек курицы на пару, пару кусочков хлеба. Морс.
- Полдник. Рисовая запеканка.
- Ужин. Гречневая каша, омлет, кефир.
Суббота
- Завтрак 1. Вермишель с творогом. Чай не крепкий, бублики.
- Завтрак 2. Тыква, запеченная в меду.
- Обед. Протертый картофельный суп с добавлением моркови, укропа.
- Рис с кусочком говядины отварной.
- Полдник. Детское фруктовое пюре. Печенье.
- Ужин. Рыбный рулет с овощами запеченными. Кефир.
Воскресенье
- Завтрак 1. Каша 5 злаков на молоке, банан, сухой хлеб.
- Завтрак 2. Перетертое яблоко, печенье постное.
- Обед. Гречневый суп. Запеченный картофель. Рыба на пару. Хлеб.
- Ужин. Вермишель с творогом, фруктами свежими натертыми. Компот.
Это, повторяюсь, примерное меню, оно как шпаргалка. Получив у врача перечень продуктов, разрешенных к употреблению, больной, конечно, сам, на свой вкус запросто составит и сам меню. Тут важнее не сам набор блюд, а то, чтобы составив себе рацион, человек не соблазнился на пищу жаренную, острую, кислую.
Тяжело продержаться первые пару недель, потом начинается привыкание, желудок, поджелудочная железа уже готовы к такому легкому ассортименту, но при этом полезному, лечебному.
Поберегите свой больной орган, дайте ему время на восстановление! В совокупности с медикаментозным лечением диета при хроническом панкреатите всегда дает отличный результат.
Источник
Воспаление поджелудочной железы, или панкреатит, — серьезное заболевание, способное значительно снизить качество жизни человека. Оно может быть вызвано множеством различных причин и протекать в разных формах, но во всех случаях панкреатит вызывает проблемы с выработкой пищеварительных ферментов, а значит, нарушает саму функцию переваривания пищи и усвоения организмом питательных веществ. Врачами разработана специальная схема лечения этого заболевания, важное место в которой занимает правильное питание.
Основные правила питания при панкреатите
Поджелудочная железа — один из главных участников процесса пищеварения. Вырабатываемые ею ферменты активно расщепляют пищу, способствуя скорейшему и более полному ее усвоению. Здоровая железа с легкостью справляется с этой задачей, производя нужное количество панкреатических энзимов (ферментов). Но при возникновении воспаления чересчур жирная или тяжелая пища вызывает чрезмерно большую нагрузку на орган, еще больше ухудшая его состояние.
При панкреатите в любой его форме следует придерживаться не только жестких правил в выборе продуктов, о которых мы поговорим ниже, но и особых принципов питания, разработанных специально для того, чтобы помочь поджелудочной железе легче справляться с ее главной функцией.
- Во-первых, следует придерживаться правил дробного питания, то есть принимать пищу часто, пять–шесть раз в день небольшими порциями — до 300 г[1].
- Во-вторых, обязательно химическое щажение поджелудочной железы и других органов пищеварения. Для этого из рациона исключают все, что может вызвать их раздражение и спровоцировать слишком активную выработку ферментов. Большинство продуктов отваривают или запекают.
- В-третьих, необходимо механическое щажение органов ЖКТ, то есть употребление в пищу блюд в измельченном или даже протертом виде (при остром панкреатите или обострении хронической формы заболевания).
Важно!
Слишком длительное применение протертых блюд также может привести к угнетению аппетита и похудению, так что при снятии обострения и улучшении состояния больного как можно быстрее переводят на непротертый вариант питания.
- В-четвертых, рацион должен содержать до 60% животного белка, то есть около 200 грамм ежедневно[2].
- В-пятых, ограничивается количество жиров до 50 г в день с равномерным их распределением по приемам пищи в течение дня. Жиры разрешено использовать только для приготовления блюд, как самостоятельное блюдо они запрещены. Например, от бутерброда со сливочным маслом придется отказаться, поскольку излишняя жировая нагрузка с большой вероятностью спровоцирует обострение заболевания и ухудшит его течение.
- В-шестых, следует ограничить количество ежедневно употребляемого в пищу сахара и сахаросодержащих продуктов до 30–40 г в день, при этом содержание углеводов должно оставаться обычным, до 350 г в день. Разрешается заменить сахар на ксилит или другие сахарозаменители.
- В-седьмых, исключается употребление продуктов, вызывающих повышенное газообразование (метеоризм).
- В-восьмых, ограничивается потребление соли. Разрешенная норма — три–пять грамм день.
О том, какие именно продукты разрешены при воспалении поджелудочной железы, а какие строго запрещены, мы расскажем ниже.
Что можно есть при панкреатите в зависимости от форм заболевания
При хроническом панкреатите в стадии стойкой ремиссии больной должен питаться в соответствии с основными требованиями, но при этом пища не обязательно должна быть измельченной или протертой. Целью диеты при хроническом панкреатите является обеспечение полноценного питания, уменьшение воспалительного процесса в поджелудочной железе, восстановление ее функций.
Из рациона исключают жареные блюда, продукты, способствующие брожению в кишечнике и богатые эфирными маслами, а также все раздражающие слизистые оболочки ЖКТ приправы и специи, экстрактивные вещества. Например, в мясе содержатся экстрактивные вещества, которые подразделяются на азотистые и безазотистые. В одном килограмме мяса содержится в среднем 3,5 г азотистых экстрактивных веществ. Больше всего азотистых экстрактивных веществ в свинине: общее их содержание достигает 6,5 г в одном килограмме мышечной ткани. Наименьшее количество экстрактивных веществ отмечается в баранине — 2,5 г на один килограмм мышц. В связи с этим в случаях, когда необходимо ограничение экстрактивных веществ, может быть рекомендована нежирная баранина.
Азотистые экстрактивные вещества — это карнозин, креатин, ансерин, пуриновые основания (гипоксантин) и др. Основное значение экстрактивных веществ заключается в их вкусовых свойствах и стимулирующем действии на секрецию пищеварительных желез.
Безазотистые экстрактивные вещества — гликоген, глюкоза, молочная кислота — содержатся в мясе в количестве около 1%. По своей активности они значительно уступают азотистым экстрактивным веществам.
Мясо взрослых животных богаче экстрактивными веществами и имеет более выраженный вкус, чем мясо молодых животных. Этим и объясняется то, что крепкие бульоны могут быть получены только из мяса взрослых животных. Экстрактивные вещества мяса являются энергичными возбудителями секреции желудочных желез, в связи с чем крепкие бульоны и жареное мясо в наибольшей степени возбуждают отделение пищеварительных соков. Вываренное мясо этим свойством не обладает, и поэтому оно широко используется в диетическом, химически щадящем рационе, при гастритах, язвенной болезни, заболеваниях печени и других болезнях органов пищеварения.
Блюда готовят на пару или запекают. Такой тип питания обычно рекомендуется на длительное время, чтобы дать поджелудочной железе возможность восстановиться. Перечень продуктов, разрешенных при хроническом панкреатите, довольно широк, так что у больного есть возможность питаться не только правильно, но и вкусно.
Лечебное питание при острой форме панкреатита и при обострении хронического панкреатита практически одинаково. В первый день заболевания оно входит в систему экстренной помощи при приступе и направлено на снижение болевых ощущений и активности поджелудочной железы. Традиционная формула — «холод, голод и покой» — как нельзя лучше отражает принципы лечения острого панкреатита и обострения хронической формы.
Для создания поджелудочной железе функционального покоя организм больного обеспечивают необходимыми питательными веществами (как правило, аминокислотами и витаминами) с помощью так называемого парентерального питания, то есть путем внутривенной инфузии (введения), минуя ЖКТ. В некоторых случаях, если у больного нет рвоты и признаков гастростаза, то есть замедления деятельности желудка, разрешается пить щелочную минеральную воду или некрепкий чай, примерно 1,5 литра в сутки. Примерно на вторые или третьи сутки пациента постепенно переводят на ограниченное энтеральное питание, а затем и на полноценное.
Лечебное питание при остром панкреатите и обострении хронической формы отличается рядом особенностей. Прежде всего, необходимо как можно скорее ввести в рацион пациента нужное количество белков, поскольку они необходимы для синтеза ингибиторов ферментов, подавляющих выработку последних поджелудочной железой. Для снижения нагрузки на орган иногда используют специальные смеси для энтерального питания, принимаемые через зонд или трубочку. Примерно спустя две недели пациенту разрешается расширенная диета с химическим и механическим щажением органов.
Больным в этот период рекомендуются различные виды слизистых супов на отварах круп или овощных бульонах, рубленые паровые блюда из нежирных сортов мяса и рыбы, паровые белковые омлеты, овощные и фруктовые пюре, свежеприготовленный творог, некрепкий чай, отвар шиповника, компоты, кисели. Соль для приготовления блюд не используется.
Лечебная диета «Стол № 5 п»: список продуктов
При диагностировании панкреатита больной вместе с медикаментозным лечением получает и рекомендацию по лечебному питанию. Специально для больных панкреатитом был разработан особый вариант диеты № 5, рекомендованной при заболеваниях печени и желчного пузыря, — диета № 5 п.
Существует два варианта этой диеты. Первый показан при остром панкреатите и обострении хронического, его назначают после голодания примерно на неделю. Калорийность рациона составляет 2170–2480 ккал.
Второй вариант, назначаемый при хроническом панкреатите в стадии ремиссии, отличается повышенным содержанием белков, суточный рацион при этой диете должен иметь энергетическую ценность примерно 2440–2680 ккал.
Примерное меню на один день согласно диете №5 п (второй вариант):
- завтрак: овсяная каша на воде, творожное суфле, морковный сок;
- второй завтрак: печеное яблоко;
- обед: суп-пюре их кабачков и моркови, рулет из говядины с тыквенным пюре, кисель ягодный;
- полдник: несдобное печенье, некрепкий чай;
- ужин: котлеты из судака на пару с цветной капустой, компот.
Список продуктов, разрешенных диетой № 5 п, выглядит следующим образом:
- Каши и крупы: манная, овсяная, гречневая ядрица, рис, приготовленные на воде.
- Молочные продукты: творог 1% жирности, простокваша и кефир с низким содержанием жира, нежирные сорта сыров.
- Супы: слизистые на отварах круп, овощные супы, супы на основе вторичных мясных бульонов, супы-пюре.
- Мясо и рыба: курица (грудка), кролик, нежирная говядина, индейка, треска, хек, минтай, щука, судак, камбала и другие нежирные сорта, отваренные или приготовленные на пару в виде биточков, котлет, фрикаделек, рулетов.
- Овощи и фрукты: кабачки, картофель, капуста брокколи, капуста цветная, морковь, томаты (с осторожностью), огурцы, тыква, сладкие яблоки и груши (желательно в печеном виде), сухофрукты. Овощи отваривают, иногда протирают.
- Соусы: неострые белые соусы типа бешамель, на овощном отваре, фруктово-ягодные.
- Сладкое: фруктовые и ягодные кисели, муссы, желе, зефир (в небольшом количестве), мед, пастила, некоторые сорта несдобного печенья.
- Другие продукты: масло сливочное и растительное для приготовления блюд, яйца куриные (белки), хлеб пшеничный вчерашний.
- Напитки: соки — морковный, тыквенный, абрикосовый, шиповниковый, минеральная вода, некрепкий чай.
Расширение диеты при улучшении самочувствия разрешено проводить только в пределах списка разрешенных блюд, не нарушая технологию приготовления и не превышая рекомендуемого объема.
Продукты, запрещенные при воспалении поджелудочной железы
Диетой № 5 п строго запрещено употребление в пищу следующих продуктов:
- Каши и крупы: горох, фасоль, ячневая и кукурузная крупа.
- Молочные продукты: молоко, сметана, сливки с повышенной жирностью, твердые сыры, жирный творог.
- Супы: на основе крепких мясных и рыбных бульонов, а также с пережаренными овощами в качестве заправки: борщ, рассольник, щи, уха.
- Мясо и рыба: жирные сорта рыбы — семга, форель, лососевая икра, копченая и соленая рыба, рыбные консервы, жирные свинина и говядина, колбаса, копчености, гусь, утка, мясные консервы.
- Овощи и фрукты: все овощные и фруктовые консервы, капуста белокочанная, лук, редис, баклажаны, болгарский перец.
- Соусы: кетчуп, аджика, горчица и все острые соусы.
- Сладкое: шоколад, мороженое, песочное тесто, кондитерские кремы.
- Другие продукты: жиры животного происхождения, ржаной хлеб и любая сдоба, грибы в любом виде.
- Напитки: соки — апельсиновый, виноградный, вишневый, томатный, газированные напитки, любой алкоголь, крепкий чай и кофе.
Нарушение диеты может спровоцировать приступ даже в том случае, если состояние больного длительное время было стабильным.
Важность ферментов при переваривании пищи
Переваривание пищи в организме идет при участии ферментов сразу нескольких видов, вырабатываемых желудком, поджелудочной железой и тонким кишечником. Каждый из энзимов отвечает за расщепление определенных составляющих пищи. При этом вырабатываются ферменты, расщепляющие:
- белки — протеазы (трипсин, химотрипсин);
- нуклеиновые кислоты — нуклеазы;
- жиры — липазы (стеапсин);
- углеводы — амилаза.
При возникновении воспаления поджелудочной железы ее способность к синтезированию ферментов существенно снижается, возникает ферментная недостаточность. Это состояние проявляется нарушением пищеварительных функций организма и всасывания им питательных веществ, возникает ряд неприятных симптомов, таких как жидкий обильный стул, обезвоживание организма, симптомы витаминной недостаточности и анемия. Может резко снизиться масса тела, нередко возникает изжога, тошнота, рвота, метеоризм. Продолжительная ферментная недостаточность очень опасна, так как без должного лечения она приводит к полному истощению организма.
Итак, правильное питание в сочетании с ферментной терапией, направленной на восполнение недостатка экзимов, вполне способно снизить неприятные проявления панкреатита и ферментной недостаточности. Самое главное — четко выполнять все назначения лечащего врача, не допуская самодеятельности в лечении.
Источник
