Поджелудочная железа язва желудка печени
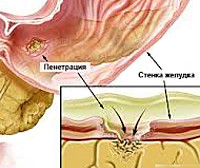
Пенетрация язвы — это осложнение язвенной болезни с вовлечением в деструктивный процесс смежного органа, ткани которого формируют дно дефекта. Проявляется трансформацией характера боли — ее усилением, изменением локализации, потерей связи с приемом пищи, неэффективностью ранее назначенной терапии, стойкой диспепсией, ухудшением общего состояния с развитием субфебрилитета и астении. Диагностируется с помощью копрограммы, ЭГДС, контрастной рентгенографии желудка, дуоденальной кишки и гистологического анализа биоптата. Показано оперативное лечение с проведением клиновидной или дистальной резекции желудка, антрумэктомии, ваготомии.
Общие сведения
Пенетрация язвы — одно из частых последствий язвенной болезни, выявляемое у 30-40% пациентов с осложненным течением заболевания. У мужчин встречается в 13 раз чаще. Более 2/3 заболевших – лица трудоспособного возраста. До 90% пенетрирующих язв локализованы в пилоантральной части желудка и начальных отделах двенадцатиперстной кишки. Пенетрация в поджелудочную железу наблюдается у 67,8% больных, в печень, малый сальник и гепато-дуоденальную связку — у 30,3% (с приблизительно одинаковым распределением между органами). У 1,9% пациентов язва прорастает в кишечник, брыжейку и желчный пузырь. В 25-30% случаев прорастание сочетается с кровотечением, в 30% — со стенозом и перфорацией.

Пенетрация язвы
Причины
Пенетрации гастродуоденальной язвы в другие органы брюшной полости способствует длительное течение язвенной болезни, резистентной к проводимому лечению. Существует ряд анатомо-топографических и клинических предпосылок, при которых повышается вероятность данной патологии. По мнению специалистов в сфере клинической гастроэнтерологии, причинами формированию пенетрирующей язвы могут стать:
- Неподвижное положение смежного органа. При плотном прилегании желудочной или дуоденальной стенки к паренхиматозному или полому органу, межорганной связке создаются условия для образования перитонеальных сращений. Именно поэтому чаще пенетрируют язвы задней стенки желудки и двенадцатиперстной кишки, которая меньше смещается при дыхании и наполнении химусом.
- Неэффективность проводимого лечения. Прогрессирование заболевания с прорастанием в окружающие органы может быть обусловлено неправильным выбором врачебной тактики, нерегулярностью приема назначенных препаратов, отказом от оперативного лечения при медикаментозной резистентности состояния. У больных с хеликобактериозом пенетрации язвы способствует иммунодефицит.
Патогенез
Механизм развития заболевания представлен тремя последовательными стадиями морфологических изменений. На первом этапе пенетрации язвы под действием агрессивных гастроинтестинальных факторов язвенно-деструктивный процесс распространяется не только на слизистую оболочку, но и на мышечный и серозный слои желудочной либо дуоденальной стенки. Далее в проекции язвенного дефекта формируются фиброзные сращения между желудком или двенадцатиперстной кишкой и смежным органом. На стадии завершенной перфорации происходит язвенная деструкция тканей подлежащего органа.
Желудочные язвы чаще прорастают в тело панкреатической железы и малый сальник. Крайне редко язвенный дефект большой кривизны желудка пенетрирует в переднюю стенку живота с формированием инфильтрата, который симулирует рак желудка. Пенетрация дуоденальных язв обычно происходит в печень, желчные протоки, головку поджелудочной железы, поперечную ободочную кишку, ее брыжейку, связки, соединяющие печень с двенадцатиперстной кишкой, желудком. Патогенез расстройств основан на развитии периульцерозного воспаления и переваривании тканей вовлеченного органа.
Симптомы пенетрации язвы
Клиническая картина зависит от давности заболевания и органа, в который произошло прорастание. Основным симптомом пенетрации язвы является изменение характера и суточного ритма боли. Болевой синдром усиливается, перестает быть связанным с режимом питания. Локализация болевых ощущений изменяется в зависимости от вовлеченного в процесс органа. При пенетрации в ткани поджелудочной железы боли опоясывающие, отдают в спину и позвоночник; при поражении сальника наибольшая интенсивность боли отмечается в области правого подреберья.
Характерный признак пенетрации — отсутствие эффекта от спазмолитиков и антацидных препаратов, с помощью которых пациенты пытаются уменьшить боль. Могут возникать неспецифические диспепсические симптомы: тошнота, рвота, нарушения частоты и характера стула. В большинстве случаев наблюдается ухудшение общего состояния: повышение температуры тела до субфебрильных цифр, снижение работоспособности, ухудшение аппетита вплоть до полного отказа от пищи.
Осложнения
Прорастание язвы сопровождается попаданием агрессивного или инфицированного содержимого в вовлеченные органы, что в 50% случаев приводит к их воспалению. При поражении желчного пузыря может возникать острый холецистит, который проявляется многократной рвотой с желчью, интенсивными болями в правом подреберье, желтушным окрашиванием кожи и склер. При пенетрации язвы в паренхиму поджелудочной железы снижается экзокринная функция органа, нарушается переваривание пищи. У пациентов возникает стеаторея, лиенторея, потеря массы тела.
В редких случаях пенетрация осложняется перивисцеритом. У иммунокомпрометированных больных заболевание может приводить к генерализации воспалительного процесса, попаданию в кровоток токсинов и патогенных микроорганизмов из пищеварительной системы, что сопровождается развитием сепсиса. При пенетрации, сочетающейся с прободением, из-за попадания кишечного или желудочного содержимого в свободную брюшную полость возникает разлитой или ограниченный перитонит. Преобладающими формами поражения печени являются инфильтративный гепатит и жировая дистрофия.
Диагностика
Постановка диагноза может быть затруднена, поскольку в период разгара перфорацию и другие осложнения сложно отличить от пенетрации язвы. Заподозрить заболевание можно при обнаружении локальной болезненности и инфильтрата в брюшной полости. Диагностический поиск направлен на комплексное лабораторно-инструментальное обследование пациента. Наибольшей информативностью обладают:
- Микроскопический анализ кала. Копрограмму используют для дифференциальной диагностики с другими патологиями пищеварительной системы. Для исключения кровотечения из язвы назначают реакцию Грегерсена на скрытую кровь. При подозрении на панкреатит дополнительно исследуют испражнения на уровень фекальной эластазы.
- Эндоскопические методы. ЭГДС — информативный метод, который используется для визуализации слизистой оболочки начальных отделов ЖКТ. В случае пенетрации выявляют глубокую нишу округлой формы с четкими контурами, ткань вокруг язвы без признаков инфильтрации. Дополнительно осуществляют эндоскопическую биопсию.
- Рентгенологическое исследование. Выполнение рентгеновских снимков после перорального введения контраста позволяет визуализировать основные признаки пенетрации. Характерно затекание контрастного вещества за пределы органа, появление на рентгенограммах трехслойной тени, деформация контуров желудка и 12-перстной кишки.
- Гистологический анализ. Цитоморфологическое исследование ткани, взятой из патологически измененной стенки желудка, проводится для исключения злокачественных новообразований. При язвенной болезни в биоптатах обнаруживают воспалительную инфильтрацию, при этом клетки нормального строения, без патологических митозов.
В общем анализе крови при пенетрации определяют лейкоцитоз, повышение значения СОЭ. В биохимическом анализе может выявляться гипопротеинемия, гипергаммаглобулинемия, увеличение концентрации острофазовых показателей. Для экспресс-оценки состояния пищеварительного тракта производят УЗИ — неинвазивный метод, который позволяет исключить или подтвердить вовлечение в процесс других органов.
Прорастание язвы, прежде всего, необходимо дифференцировать с острым панкреатитом. Основными диагностическими критериями пенетрации являются длительный язвенный анамнез у пациента, отсутствие ультразвуковых признаков деструкции поджелудочной железы. Также проводят дифференциальную диагностику с раком-язвой желудка – в этом случае правильный диагноз помогают поставить данные гистологического анализа биоптатов. Помимо врача-гастроэнтеролога для обследования больного с пенетрацией привлекают хирурга, онколога.
Лечение пенетрации язвы
Эффективных консервативных методов лечения пенетрирующих желудочных и дуоденальных язв не предложено. Назначение антисекреторных, обволакивающих и антибактериальных препаратов обеспечивает временный эффект, но не останавливает прогрессирование пенетрации. Оперативное лечение, как правило, проводится в плановом порядке. При сочетании пенетрации с другими осложнениями язвенной болезни (кровотечением, прободением) операция выполняется ургентно. Объем хирургического вмешательства зависит от расположения язвы, размеров и других особенностей язвенного дефекта:
- При пенетрации желудочной язвы: обычно производится дистальная резекция желудка с удалением 1/2 или 2/3 и антисептической обработкой или тампонированием поврежденного участка смежного органа сальником. На 1-2 стадиях прорастания при небольшом язвенном дефекте возможна клиновидная резекция.
- При пенетрирующей дуоденальной язве: при ограниченном повреждении рекомендована дуоденопластика и селективная проксимальная ваготомия. Пациентам с прорастанием больших пилородуоденальных язв обычно осуществляется антрумэктомия в сочетании с стволовой ваготомией. Возможно оставление дна язвы в вовлеченном органе.
В послеоперационном периоде больным назначается противовоспалительная терапия, ускоряющая рубцевание дефекта, возникшего в пострадавшем органе. При осложненной пенетрации язвы с наличием внутренних фистул для устранения свищевого хода выполняются сложные одномоментные операции на желудке, дуоденальной кишке, желчевыводящих путях, толстой кишке и других органах.
Прогноз и профилактика
Исход заболевания определяется стадией прорастания и своевременностью начатого лечения. Прогноз относительно благоприятный у пациентов с первой стадией пенетрации, при второй и третьей стадиях могут возникать серьезные осложнения. Для профилактики патологии необходимо осуществлять своевременную и комплексную терапию язвенной болезни двенадцатиперстной кишки и желудка, проводить диспансерное наблюдение за пациентами, которые перенесли хирургическое лечение язв.
Источник
- Состав комплекса
- Приём, исследование биоматериала
- Показания к назначению
- Описание
Что входит в комплекс
- Общий белок
- Аланинаминотрансфераза (АЛТ)
- Aспартатаминотрансфераза (АСТ)
- Амилаза панкреатическая
- Гамма-ГТ
- Фосфатаза щелочная
- Билирубин непрямой (Билирубин прямой, Биллирубин общий)
- Холестерин общий
- Протромбиновое время, Протромбиновый индекс
Приём и исследование биоматериала
Приём материала
- Можно сдать в отделении Гемотест — 1 отделение
- Можно сдать анализ дома
Когда нужно сдавать анализ Печень и поджелудочная железа?
- Профилактика заболеваний желудочно-кишечного тракта (ЖКТ).
- Хронические заболевания ЖКТ (гастродуодениты, панкреатиты, нарушения в работе желчного пузыря, хронические запоры и др.)
- Неприятные болезненные ощущения в правом подреберье.
- Тошнота, рвота, горечь во рту.
- Патология поджелудочной железы.
- Острые абдоминальные боли.
Подробное описание исследования
Печень – уникальный по своей значимости внутренний орган организма человека. Она не только обеспечивает синтез многих жизненно важных соединений, но и обезвреживает токсические вещества, образующиеся как внутри организма, так и поступающие извне, а также участвует в процессе пищеварения – выработке желчи. Поэтому для того, чтобы понять, как работает печень, ее состояние, необходимо пройти комплексное лабораторное обследование. Для контроля функционального состояния печени рекомендуется проводить данный комплекс не реже 1 раза в год.
Комплекс исследований позволяет выявить заболевания печени и поджелудочной железы и другие патологии желудочного-кишечного тракта. Рекомендован при нарушениях работы желудочно-кишечного тракта (ЖКТ), длительном приеме лекарств, оказывающих воздействие на печень и ЖКТ, неприятных ощущениях и болях в области живота, а также пациентам, страдающим хроническими заболеваниями ЖКТ (гастродуодениты, панкреатиты, нарушения в работе желчного пузыря, хронические запоры и др.). Для контроля функционального состояния желудочно-кишечного тракта комплекс рекомендуется сдавать не реже 1 раза в год.
Печень – уникальный по своей значимости внутренний орган. Она не только обеспечивает синтез многих жизненно важных соединений, но и обезвреживает токсические вещества – как образующиеся внутри организма, так и поступающие извне. Также печень участвует в процессе пищеварения – выработке желчи. Один из основных ферментов, синтезирующихся в печени, – АЛТ (аланинаминотрансфераза). Большая ее часть находится и работает в клетках печени, поэтому в норме концентрация АЛТ в крови невелика. АЛТ – один из основных показателей поражения клеток сердечной мышцы и клеток печени (гепатоцитов): количество фермента в крови значительно возрастает при их повреждении.
Аспартатаминотрансфераза (АСТ) – это фермент, в большом количестве содержащийся в миокарде и ткани скелетной мускулатуры. Когда их ткани разрушаются, АСТ высвобождается и его уровень в крови увеличивается, поэтому в первую очередь повышенный уровень аспартатаминотрансферазы может указывать на заболевания и травмы, связанные с этими органами. Также уровень АСТ в крови может повышаться при высвобождении фермента в результате повреждений печени. Иногда показатель уровня аспартатаминотрансферазы может использоваться для наблюдения за людьми, которые принимают лекарства, потенциально токсичные для печени.
Щелочная фосфатаза – фермент, широко распространенный в тканях человека. Наибольшее клиническое значение имеют печеночная и костная формы щелочной фосфатазы, активность которых определяется в сыворотке крови. Активность общей щелочной фосфатазы повышается при целом ряде заболеваний, сопровождающихся повреждением ткани печени, костей, почек и других органов.
Гамма-ГТ (гамма-глутамилтрансфераза) – фермент, содержащийся преимущественно в клетках печени и поджелудочной железы. Изменение активности фермента в сыворотке крови имеет большое значение для диагностики заболеваний печени и желчевыводящих путей, так как он более чувствителен к патологическим процессам в клетках печени, чем АЛТ, АСТ, щелочная фосфатаза.
Непрямой билирубин –желтый гемохромный пигмент крови, образуется в ретикулоэндотелиальных клетках печени, селезенки и костного мозга при распаде гемоглобина. Один из основных компонентов желчи, также содержится в сыворотке крови в виде двух фракций: прямого (конъюгированного) и непрямого (неконъюгированного) билирубина, вместе составляющих общий билирубин крови.
Амилаза панкреатическая – фермент, секретирующийся клетками поджелудочной железы, который способен расщеплять углеводы. Наибольшее количество амилазы содержится в слюнных и поджелудочной железах. Амилаза, которая вырабатывается в поджелудочной железе – панкреатическая амилаза (P-тип), – входит в состав панкреатического сока. Из поджелудочной железы панкреатический сок, содержащий липазу, через панкреатический проток попадает в двенадцатиперстную кишку, где помогает переварить пищу. Выделение происходит преимущественно с мочой и усиливается при воспалении или закупорке протоков поджелудочной железы, когда в кровь поступает большое количество ферментов.
Общий белок — важнейший компонент белкового обмена в организме. Под понятием «общий белок» понимают суммарную концентрацию альбумина и глобулинов, находящихся в сыворотке крови. Общий белок участвует в свертывании крови, поддерживает постоянный рН крови, осуществляет транспортную функцию (перенос жиров, билирубина, стероидных гормонов в ткани и органы), участвует в иммунных реакциях и выполняет многие другие функции. Определение белка в сыворотке крови используется для диагностики заболеваний печени, почек, онкологических заболеваний, при нарушении питания и обширных ожогах.
Холестерин общий – основной липид крови, который поступает в организм с пищей и синтезируется клетками печени. Количество общего холестерина является одним из самых важных показателей липидного (жирового) обмена и отражает риск развития атеросклероза. Доказана прямая связь между гиперхолестеринемией (повышенным уровнем холестерина в крови) и прогрессирующим образованием атеросклеротических бляшек в сосудах, особенно в коронарных артериях, что является причиной развития у человека ишемической болезни сердца. Контроль общего холестерина наряду с другими липидными фракциями (Триглицериды, ЛПОНП, ЛПНП, ЛПВП) в настоящее время не только считается обязательным для пациентов с заболеваниями сердечно-сосудистой системы, но и рекомендуется практически здоровым людям для раннего выявления нарушений липидного обмена и риска развития у них атеросклероза и ИБС.
ПТВ (протромбиновое время) и ПТИ (протромбиновый индекс) – показатели, характеризующие состояние определенного этапа свертывания крови. В клинической практике данные тесты наиболее часто используются для контроля гемостаза при лечении противосвертывающими препаратами (варфарин, фенилин, синкумар и др.), хотя в последние годы предпочтительным для этой цели считается определение МНО. Кроме того, определение ПТВ и ПТИ необходимо для диагностики состояний, характеризующихся повышенным риском тромбообразования. Удлинение ПТВи уменьшение ПТИ свидетельствует о гипокоагуляции (склонности к кровотечениям).
Источник
Печень и поджелудочная железа обеспечивают нормальную работу всех органов и систем. Железы синтезируют гормоны, ферменты, необходимые для метаболизма, расщепления и всасывания полезных веществ. Поражение этих органов влечет в первую очередь сбои в пищеварении. Симптомы болезни печени и поджелудочной железы не всегда выражены ярко, однако игнорировать их не стоит. В противном случае увеличивается риск осложнений. Лечение назначается и контролируется только врачом.
Каким заболеваниям подвержены важные органы
Заболевания печени и поджелудочной железы негативно влияют на другие органы. Поджелудочная отвечает за выработку гормонов (инсулин, глюкагон), ферментов, необходимых для усвоения тяжелой еды.
Поражения поджелудочной бывают воспалительного, опухолевого и дистрофического происхождения:
- Панкреатит – острое или хроническое воспаление, проявляющееся в виде отека поджелудочной, ложных кист, участков с жировым некрозом или нагноением.
- Опухоли (рак, киста). Имеют различный прогноз, практически всегда требуют хирургического лечения.
- Липоматоз. Перерождение тканей и их замещение жировыми клетками.
Насчитывается около 500 функций, выполняемых печенью, – детоксикация, усвоение витаминов, микроэлементов, обеспечение метаболизма.
Самые распространенные болезни печени:
- Гепатоз – дистрофия с некрозом клеток и их замещением соединительной или жировой тканью.
- Гепатит – первичное или вторичное воспаление. Первичная форма, или вирусный гепатит – результат поражения гепатотропным вирусом. Вторичная – осложнение другой инфекции: сепсиса, малярии, туберкулеза и т.д.
- Фиброз – перерождение клеток органа в соединительную ткань.
- Цирроз – необратимое преобразование ткани в фиброзную с потерей функциональности органа.
Симптомы болезней поджелудочной железы и печени
Клиническая картина заболеваний органов очень схожа. Поэтому проводить диагностику и назначать терапию должен только врач. На ранних стадиях выраженная симптоматика может отсутствовать, а о поражении одного из органов свидетельствует локализация боли.
Слабость и апатия
Вместо ярких клинических симптомов, которых часто нет на начальных этапах заболеваний печени или поджелудочной, возникают неспецифические признаки, обусловленные значением их функций в обменных процессах.
Может наблюдаться повышенная утомляемость, упадок сил. Затем присоединяется бессонница, депрессивное состояние, раздражительность, агрессивность.
Такие симптомы – следствие отравления шлаками и токсинами, которое негативно сказывается на функционировании центральной нервной системы.
Проблемы с пищеварением
Главный, а иногда единственный симптом поражения поджелудочной железы у мужчин и женщин – частый жидкий стул. При этом фекалии имеют жирную консистенцию, лаковый блеск. Заболевания печени могут сопровождаться запорами или диареей. Это обусловлено снижением количества ферментов, вырабатываемых ею для нормального пищеварения.
Диспепсические расстройства не дают полноценно усваиваться пище, поэтому человек обычно резко худеет.
Тошнота и рвота
Иногда бывают такие симптомы, как тошнота или рвота. Тошнота может заканчиваются рвотой, а может быть самостоятельным симптомом. Обычно она сопровождается отсутствием аппетита, онемением конечностей, головокружением. Причина этих явлений – снижение количества выработки желудочного сока. При рвоте происходит обезвоживание организма, нарушение водно-солевого баланса. Поэтому требуется незамедлительно обратиться к врачу.
Боль в боку
Говоря о болевом синдроме, следует знать, что печень болеть не может, поскольку у нее нет нервных окончаний – «точек боли». Боль в области печени свидетельствует об увеличении ее размера, растяжении капсул. А вот поджелудочная железа при воспалениях или других болезнях болит очень сильно.
Если болят сразу одновременно оба органа, это может свидетельствовать о язвенной болезни желудка, онкологических заболеваниях, хронизации воспалительного процесса.
Повышенная температура
Кроме болевого синдрома, у женщин и мужчин может наблюдаться гипертермия. Для болезней поджелудочной железы и печени характерно повышение температуры тела до 37,5-38°C. Кроме этого, человек отмечает:
- озноб;
- мигрень;
- головокружение;
- тяжесть и болезненность в эпигастральной области;
- отсутствие аппетита;
- изменение вкуса, неприятие жирной пищи.
Желтуха
Это появление у кожи, слизистых, белков глаз желтоватого оттенка. Причина – накопление в тканях билирубина (желчного фермента). За синтез билирубина отвечает печень. При воспалении поджелудочной нарушается отток желчи (ее основной компонент – билирубин), поэтому желчный пигмент всасывается в кровь.
Желтуха – опасный признак, подтверждающий наличие тяжелой патологии.
Самая распространенная – печеночная желтуха. При повреждении клеток органа билирубин высвобождается, скапливается в тканях, крови и урине, которая приобретает оттенок темного пива. Такое состояние характерно для вирусных гепатитов, острой алкогольной интоксикации, цирроза. Поэтому при обнаружении опасного симптома нужно незамедлительно обратиться за медицинской помощью.
Зуд кожи, прыщи, сухость
При поражении печени или поджелудочной наблюдается зуд кожи. Он обусловлен увеличением количества желчных кислот в крови. Кроме этого, на коже лица, шеи, груди, кистях рук появляются сосудистые звездочки – телеангиэктазии. Еще один признак нарушения работы печени – пересыхание кожи из-за нехватки ретинола (витамина А).
Стрии (растяжки) проявляются в виде полос телесного, розоватого или темно-бордового оттенка. Это признак гормонального сбоя, поскольку поврежденный орган не в состоянии переработать переизбыток вырабатываемых гормонов.
При болезнях поджелудочной наблюдается побледнение кожных покровов. Это результат анемии, дефицита полезных микроэлементов. Аллергические высыпания часто сопровождают нарушения в работе обеих желез.
Гормональные проблемы
Печень отвечает за нейтрализацию лишнего количества синтезируемых эстрогенов. В результате у женщин нарушается менструальный цикл, возможно бесплодие.
Гормональные сбои – иногда самые первые симптомы заболеваний печени.
Поджелудочная выполняет две функции:
- экзокринную – производство ферментов, ускоряющих пищеварение;
- эндокринную – выработка глюкагона, инсулина, других гормонов.
При болезнях железы нарушается выработка гормонов, что может привести к опасному осложнению – сахарному диабету.
Другие признаки
О поражении поджелудочной свидетельствуют фекалии с жирным блеском, увеличение селезенки. При болезнях печени наблюдается облысение, скапливание жидкости в брюшной полости (асцит). Появление кровяных вкраплений в каловых массах обусловлено тем, что пострадавшая печень не способна производить достаточно фермента, сворачивающего кровь.
Что делать, если болит печень и поджелудочная
Болевой синдром – повод для незамедлительного обращения за медицинской помощью. Поможет оздоровить железы терапевт, гастроэнтеролог или гепатолог. Он проведет осмотр, уточнит характер жалоб, порекомендует пройти клинические и аппаратные исследования для постановки диагноза. Анализы помогут установить точную причину поражения желез. Врач подберет препараты для печени и поджелудочной, распишет схему их приема.
Обязателен ежегодный профилактический осмотр у гепатолога людям, имеющим алкогольную зависимость, лишний вес или страдающим сахарным диабетом.
Какие анализы сдать
Многие обращаются к врачу с вопросом, как проверить печень и поджелудочную железу. Чтобы узнать о состоянии органов, потребуется пройти лабораторные анализы, инструментальную диагностику. Обязательно сдают:
- развернутый ОАК (общий анализ крови);
- анализ мочи на диастазу;
- кровь на биохимию.
Если проводится хирургическая операция, экссудат (жидкость) из брюшной полости отправляют на бактериологический посев.
Аппаратные исследования включают:
- УЗИ органов брюшной полости;
- МРТ (магнитно-резонансная томография) или КТ (компьютерная томография).
Проверка на онкомаркеры позволяет выявить рак. О присутствии злокачественных клеток свидетельствует альфа-фетопротеин, раково-эмбриональный антиген, ферритин. Подтверждает наличие злокачественного новообразования гистологическое исследование тканей органа.
Чем лечить
Если заболела поджелудочная или печень, самостоятельно подбирать медикаментозный курс строго запрещено. Это повлечет ухудшение состояния. После постановки диагноза врач подбирает лекарства, дает рекомендации по их приему.
Лечение начинается:
- с полного исключения алкоголя вне зависимости от крепости;
- отказа от курения;
- соблюдения диеты: запрет на соления, копчености, пряности, маринады, консервы, кондитерские изделия;
- употребления не менее 2-2,5 л чистой негазированной воды;
- дробного, частого питания.
Печеночная колика или приступ панкреатита – повод для госпитализации, проведения стационарного лечения. Человеку нужно обеспечить покой в течение первых суток после обострения.
Лечат болезни желез при помощи гепатопротекторов, обезболивающих, желчегонных препаратов. Чтобы снять острое воспаление, используют стероидные средства. В качестве вспомогательной терапии назначают:
- фитопрепараты, предупреждающие разрушение клеток органов;
- мультивитаминные комплексы, повышающие иммунную защиту;
- ферментные средства для активизации работы поджелудочной железы и печени;
- детокс-препараты (глюкоза, солевой раствор) – для очищения организма от шлаков.
Обычно используют такие лекарственные средства:
- гепатопротекторы – Гепабене, Фосфоглив для сохранения целостности тканей печени;
- обезболивающие или спазмолитики – Дротаверин, Но-шпа;
- антибиотики (при присоединении бактериальной инфекции) – Тетрациклин, Цефалексин;
- желчегонные лекарства – Аллохол, Урсосан;
- препараты для активизации метаболизма – Креон, Панзинорм;
- средства, нормализующие кислотность желудка – Фосфалюгель;
- противовоспалительные фитопрепараты – Легалон, Хофитол;
- антивирусные – Интерферон;
- очищающие – Гемодез;
- для нормализации стула – Имодиум;
- предупреждение метеоризма, тошноты – Церукал, Эспумизан.
Если болезнь выявлена на поздней стадии, при обострении или присоединении осложнений может потребоваться экстренная хирургическая операция. При травмировании поджелудочной или обострении осложненного панкреатита иногда приходится ее удалять.
Для нормализации оттока секрета проводят эндоскопическое вмешательство – удаление конкрементов (камней) из протоков железы, внедрение конструкции, увеличивающей просвет протока, растягивание стенок.
Профилактика заболеваний печени и поджелудочной
Специфической профилактики болезней этих важных органов нет. Требуется отказаться от вредных привычек – курение, употребление крепкого алкоголя. Сбалансировать меню, исключив из него тяжелую, жирную, жареную пищу. Такие простые мероприятия также предупреждают сердечно-сосудистые заболевания.
Поджелудочная, как и печень, – достаточно выносливые железы. Их разрушение – длительный процесс. Медикаментозная терапия предполагает многомесячный прием назначенных препаратов, соблюдение диеты и коррекцию образа жизни.
Источник
