Последствия комы при панкреатите

Определение понятия
Панкреатическая кома — расстройство сознания, обусловленное глубоким нарушением функции поджелудочной железы; развивается при остром геморрагическом панкреонекрозе (панкреатите).
Вернуться к содержанию
Причины заболевания
Острый панкреатит, панкренеокроз (см. статью «Острый панкреатит», «Хронический панкреатит»)
Вернуться к содержанию
Механизмы возникновения и развития заболевания (патогенез)
Геморрагический панкреонекроз имеет быстро прогрессирующее течение и сопровождается образованием геморрагического перитонеального выпота.
Характерным для геморрагического панкреонекроза является распространение биохимически активного эксудата за пределы поджелудочной железы с ферментативным повреждением брюшины, забрюшинной клетчатки и нередко органов грудной полости, преимущественно слева. Поступление в кровь и лимфу панкреатических ферментов, продуктов ферментативного расщепления белков и липидов, биогенных аминов, активация кининовой и плазминовой систем проявляются токсемией. Вследствие некробиоза поджелудочная железа продуцирует ряд веществ, воздействующих на систему микроциркуляции, гомеостаза, фибринолиза, в результате чего развивается не только синдром панкреатогенной токсемии, но и создаются условия для развития синдрома диссеминированного внутрисосудистого свертывания.
Под влиянием нарушения микроциркуляции возникают тяжелые расстройства центральной и периферической гемодинамики, функций ЦНС и повреждения паренхиматозных органов. Снижение систолического АД, уменьшение ОЦК, резкое нарушение перфузии тканей наряду с интенсивным болевым синдромом обусловливают критическое состояние организма, проявляющееся быстро нарастающим ухудшением функций жизненно важных органов, известное как п а н к р е а т и ч е с к и й шок.
В патогенезе панкреатической комы принимают участие следующие факторы:
• микроциркуляторные нарушения в сосудах головного мозга;
• прямое воздействие на нервные клетки ферментов поджелудочной железы и биологически активных веществ (серотонин, кинины);
• психотропный эффект накапливающихся в крови метаболитов и токсинов вследствие нарушения дезинтоксикационных функций печени и почек.
Указанные факторы приводят к гипоксии, отеку, набуханию и структурным изменениям головного мозга.
Вернуться к содержанию
Клиническая картина заболевания (симптомы и синдромы)
В зависимости от выраженности психоневрологических нарушений выделяют три стадии панкреатической комы.
I стадия (начальные расстройства психики) характеризуется неадекватным поведением больных: беспокойством, эйфорией у одних, заторможенностью и замедленностью реакций у других; ориентация таких больных ухудшается, могут возникать короткие эпизоды слуховых и зрительных галлюцинаций, агрессивное поведение.
II стадия отличается выраженными расстройствами психики, переходящими в делириозное состояние. Клинически это проявляется спутанностью сознания, двигательным и речевым возбуждением, бредом, галлюцинациями, симптомами орального автоматизма.
III стадия — собственно панкреатическая кома — характеризуется полным отсутствием сознания; часто нарушаются функции тазовых органов, отсутствуют произвольные движения, постепенно угасают сухожильные рефлексы, расширяются зрачки, реакция их на свет исчезает, возникают патологические формы дыхания (Чейна-Стокса, Куссмауля), расслабляется скелетная мускулатура. Вместе с тем происходит дальнейшее ухудшение микроциркуляции, приводящее к очаговой или диффузной ишемии миокарда с развитием сердечной недостаточности. Усиливается боль, она иррадирует в спину или имеет опоясывающий характер, отмечается неукротимая рвота. Развивается печеночно-клеточная недостаточность (желтуха, геморрагический синдром), обусловленная панкреатогенной токсемией. Нередко появляются признаки нарушения функции почек, панкреаторенального синдрома с развитием острой почечной недостаточности. Развиваются дыхательная недостаточность (одышка, акроцианоз), плевропульмональные осложнения (левосторонний плевральный выпот, пневмонит, ателектаз). Быстро нарастают явления интоксикации: кожные покровы принимают пепельно-серую окраску, черты лица заостряются, усиливается рвота (иногда с примесью крови), появляются признаки дегидратации (сухость кожи и слизистых оболочек) и больной впадает в кому.
Вернуться к содержанию
Диагностика заболевания
Диагноз основывается на данных анамнеза и клинической картины. Необходимо исследование активности амилазы в крови и моче и активности липазы в крови. Нарастание активности амилазы в моче отмечается в первые часы или в первые двое суток заболевания. Амилаза, достигая сотен или тысяч единиц, является специфической особенностью острого панкреатита. Если у больного нарастают психоневрологические нарушения, то следует заподозрить развитие панкреатической комы.
При обширном панкреонекрозе с захватом тела и хвоста поджелудочной железы развиваются гипергликемия и глюкозурия вследствие гибели инсулярного аппарата, что может вести к ошибочной диагностике диабетической комы.
Тяжелые расстройства гемодинамики, иррадиация боли в левую половину грудной клетки, изменения электрокардиограммы уводят диагностический поиск в ложном направлении и затрудняют своевременное распознавание панкреонекроза. Это особенно важно для больных, страдающих ИБС. Трудность представляет дифференциальная диагностика между алкогольным и панкреатическим делирием.
Вернуться к содержанию
Лечение заболевания
Консервативное лечение
Неотложная помощь сводится к следующим мероприятиям:
• купирование болевого синдрома и снятие спазма сфинктера Одди;
• уменьшение отека поджелудочной железы;
• инактивация ферментов поджелудочной железы в крови;
• дезинтоксикационная терапия и восстановление кислотно-основного равновесия.
Для снятия боли применяют анальгетики (2 мл 50% раствора анальгина внутримышечно 2-3 раза в сутки; 3-5 мл баралгина внутримышечно или внутривенно медленно 2-3 раза в сутки); спазмолитики (2-3 мл 2% раствора папаверина или 2-4 мл 2% раствора но-шпы внутримышечно 2-3 раза в сутки); антихолинэргические средства (1 мл 0,1% раствора атропина или 1 мл 0,2% раствора платифиллина подкожно 2-3 раза в сутки).
Рекомендуется также литическая смесь: 1 мл 0,1% раствора атропина (если не вводился ранее), 2 мл 2% раствора промедола, 2 мл 2,5% раствора димедрола (или пипольфена) и 15 мл 0,5% раствора новокаина). Наркотические анальгетики (1-2 мл 2% раствора промедола подкожно 2-3 раза в сутки) используют только при сильной боли, не купирующейся другими средствами. Применять морфин не рекомендуется вследствие его ваготропного действия (усиливает спазм сфинктера Одди и затрудняет отток панкреатического сока).
Улучшают микроциркуляцию и уменьшают спазм сфинктера Одди спазмолитические препараты, новокаин и новокаиновые блокады, а также никотиновая кислота, реополиглюкин и гепарин.
Больному назначают голод, постоянное питье слабых щелочных растворов (смесь Бурже, минеральные воды). Периодически аспирируют кислое желудочное содержимое, чтобы предотвратить его стимулирующее влияние на панкреатическую секрецию.
Для устранения шока и коллапса и предупреждения дегидратации организма вводят изотонический раствор хлорида натрия с 5% раствором глюкозы до 2-3 л или 1-2 л раствора Рингера-Локка. Показано внутривенное введение 10-20 мл 10% раствора глюконата кальция, а при неукротимой рвоте 5-10 мл 10% раствора хлорида натрия внутривенно. Целесообразно применение антигистаминных препаратов (1 мл 1% раствора димедрола или 1 мл 2,5% раствора пипольфена внутримышечно 1-2 раза в сутки).
Производятся сакроспинальная правосторонняя новокаиновая блокада (50-80 мл 0,5% раствора или 100-150 мл 0,25% раствора новокаина) на уровне Dvi-Dvm и переливание глюкозы в сочетании с 1 мл раствора димедрола.
Необходимо раннее назначение а н т и ф е р м е н т н ы х препаратов — ингибиторов протеаз (контрикала, трасилола, гордокса, пантрипина и др.). Эти препараты инактивируют циркулирующие в крови трипсин, калликреин и др. и могут препятствовать прогрессированию ферментного повреждения поджелудочной железы. Инактиваторы протеаз вводят внутривенно капельно в дозе 40 000-60 000 ЕД в глюкозо-новокаиновой смеси или в изотоническом растворе хлорида натрия. Доза определяется тяжестью процесса, но в среднем она составляет 100 000-300 000 ЕД за сутки. В качестве антиферментного препарата рекомендуется также е-аминокапроновая кислота внутривенно капельно в дозах 2-10 г/сут.
Для борьбы с панкреатогенной токсемией применяются управляемая гемодилюция и форсированный диурез.
Кортикостероиды (преднизолон, гидрокортизон) применяют только при выраженных гемодинамических нарушениях (артериальная гипотония, сосудистый коллапс).
Вернуться к содержанию
К каким докторам обращаться
Врач скорой помощи
Хирург
Вернуться к содержанию
Использованная литература
1. Неотложная скорая медицинская помощь: Руководство для врача Под общей ред. проф. В.В.Никонова Электронная версия: Харьков, 2007. Подготовлена кафедрой медицины неотложных состояний, медицины катастроф и военной медицины ХМАПО.
Вернуться к содержанию
Источник
Панкреатическая кома – расстройство сознания, обусловленное глубоким нарушением функции поджелудочной железы. Панкреатическая кома чаще развивается при остром геморрагическом панкреонекрозе (панкреатите). Геморрагический панкреонекроз имеет быстро прогрессирующее течение и сопровождается образованием геморрагического перитонеального выпота. В начальном периоде болезни развиваются признаки токсемии. Вследствие некробиоза поджелудочная железа продуцирует ряд веществ, воздействующих на микроциркуляторную систему, на системы гемостаза, фибринолиза и влияющих на реологические свойства крови, в результате чего развивается синдром панкреатогенной токсемии и создаются условия для развития синдрома дессеминированного внутрисосудистого свертывания.
Под влиянием нарушения микроциркуляции возникают тяжелые расстройства центральной и периферической гемодинамики. Снижение систолического АД, уменьшение объема циркулирующей крови, резкое нарушение перфузии тканей наряду с интенсивным болевым синдромом обусловливают критическое состояние организма, проявляющееся быстро нарастающим ухудшением функций жизненно важных органов, известное как панкреатический шок.
В патогенезе панкреатической комы принимают участие следующие факторы: 1) микроциркуляторные нарушения в сосудах головного мозга; 2) прямое воздействие на нервные клетки ферментов поджелудочной железы и биологически активные вещества (кинины, серотонин), 3) психотропный эффект накапливающихся в крови метаболитов и токсинов вследствие нарушения дезинтоксикационных функций печени и почек. Указанные факторы приводят к гипоксии, отеку, набуханию и структурным изменениям головного мозга.
В зависимости от выраженности психоневрологических нарушений выделяют 3 стадии панкреатической комы: начальные расстройства психики, панкреатогенный делирий и кома, две первые стадии являются прекомой, а третья – собственно панкреатическая кома. Стадия 1 (начальные расстройства психики) характеризуется неадекватным поведением больных: беспокойством, возбуждением, эйфорией у одних, заторможенностью, замедленностью реакций – у других; ориентация таких больных ухудшается, могут возникать короткие эпизоды слуховых и зрительных галлюцинаций, агрессивное поведение. Стадия II отличается выраженными расстройствами психики, переходящими в делириозное состояние. Клинически это проявляется спутанностью сознания, двигательным и речевым возбуждением, бредом, галлюцинациями, симптомами орального автоматизма. Стадия III – собственно панкреатическая кома – характеризуется полным отсутствием сознания, часто нарушаются функции тазовых органов, отсутствуют произвольные движения, постепенно угасают сухожильные рефлексы, расширяются зрачки, реакция их на свет исчезает, возникают патологические формы дыхания (Чейна – Стокса, Куссмауля), расслабляется скелетная мускулатура.
Вместе с тем происходит дальнейшее ухудшение микроциркуляции, приводящее к очаговой или диффузной ишемии миокарда с развитием сердечной недостаточности. Усиливается боль, она иррадиирует в спину или имеет опоясывающий характер, отмечается неукротимая рвота. Развивается печеночно-клеточная недостаточность (желтуха, геморрагический синдром), обусловленная панкреатогенной токсемией. Нередко появляются признаки нарушения функции почек, панкреатореального синдрома с развитием острой почечной недостаточности. Часты осложнения со стороны системы дыхания, с развитием дыхательной недостаточности (одышка, акроцианоз), плевропульмональные осложнения (левосторонний плевральный выпот, ателектаз, пневмонит). Быстро нарастают явления интоксикации: кожные покровы принимают пепельно-серую окраску, заостряются черты лица, усиливается рвота (иногда с примесью крови), появляются признаки дегидратации (сухость кожи и слизистых оболочек), и больной впадает в кому.
Диагноз основывается на данных анамнеза и клинической картины. При подозрении на панкреатит необходимо исследовать активность амилазы в крови и моче и активность липазы в крови. Нарастание активности амилазы в моче отмечается в первые часы или первые 2 суток заболевания, она, достигая сотен или тысяч единиц, является специфической особенностью острого панкреатита. Если у больного нарастают психоневрологические нарушения, то следует заподозрить развитие панкреатической комы. При обширном панкреонекрозе с захватом тела и хвоста поджелудочной железы развиваются гипергликемия и гликозурия вследствие гибели инсулярного аппарата, что может вести к ошибочной диагностике диабетической комы. Дифференциальный диагноз проводится между диабетической, гипогликемической, уремической и печеночной комой.
Тяжелые расстройства гемодинамии, иррадиации боли в левую половину грудной клетки, изменения ЭКГ уводят диагностический поиск на ложный путь и затрудняют своевременное распознавание панкреонекроза. Это особенно важно для больных, страдающих ишемической болезнью сердца. Трудность представляет дифференциальная диагностика между алкогольным и панкреатическим делирием.
Неотложная помощь сводится к следующим мероприятиям: купирование болевого синдрома и снятие спазма сфинктера Одди; уменьшение активности отека поджелудочной железы; инактивация ферментов поджелудочной железы в крови; дезинтоксикационная терапия и восстановление кислотно-основного равновесия.
Для снятия боли вводят: анальгетики (1 мл 50% раствора анальгина внутримышечно 2-3 раза вдень), спазмолитики (2-3 мл 2% раствора гидрохлорида папаверина или 2-4 мл 2% раствора но-шпы внутримышечно 2-3 раза в день); антихолинергические средства (1 мл 0,1% раствора сульфата атропина или 1 мл 0,2% раствора платифиллина подкожно 2-3 раза в день). Наркотические анальгетики (промедол – 1-2 мл 2% раствора подкожно 2-3 раза в день) целесообразно использовать только при сильной боли, не купирующейся другими средствами. Применять морфин не рекомендуется вследствие его ваготропного действия (усиливает спазм сфинтера Одди и затрудняет отток панкреатического сока).
Больному назначают голод, постоянное питье слабых щелочных растворов (смесь Бурже, минеральная вода боржом) или периодическую аспирацию кислого желудочного содержимого, чтобы предотвратить его стимулирующее влияние на панкреатическую секрецию.
Для устранения шока и коллапса и предупреждения дегидратации организма вводят внутривенно капельно изотонический раствор хлорида натрия с 5% раствором глюкозы до 2-3 л или 1-2 л раствора Рингера – Локка. Показано внутривенное введение 10-20 мл 10% раствора глюконата кальция, а при неукротимой рвоте 5-10 мл 10% раствора хлорида натрия внутривенно. Целесообразно вводить антигистаминные препараты (1 мл 1% раствора димедрола или 1 мл 2,5% раствора пипольфена внутримышечно 1 – 2 раза в день).
Производятся сакроспинальная правосторонняя новокаиновая блокада (50-80 мл 0,5% раствора или 100-150 мл 0,25% раствора новокаина) на уровне DVI-DVIII и переливание глюкозно-новокаиновой смеси в количестве 200-400 мл внутривенно в сочетании с 1 мл 1% раствора димедрола.
Необходимо рано назначать антиферментные препараты (ингибиторы протеаз контрикал, трасилол, гордокс и др.) внутривенно капельно в дозе 40000-60000 ЕД в глюкозо-новокаиновой смеси или в изотоническом растворе натрия хлорида. Доза определяется тяжестью. процесса, но в среднем за сутки она составляет 100000-300000 ЕД.
Кортикостероиды (гидрокортизон) применяют только при выраженных гемодинамических нарушениях (артериальная гипотония, сосудистый коллапс).
Госпитализация экстренная в хирургическое отделение стационара.
Источник
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
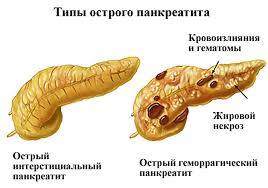
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы

Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
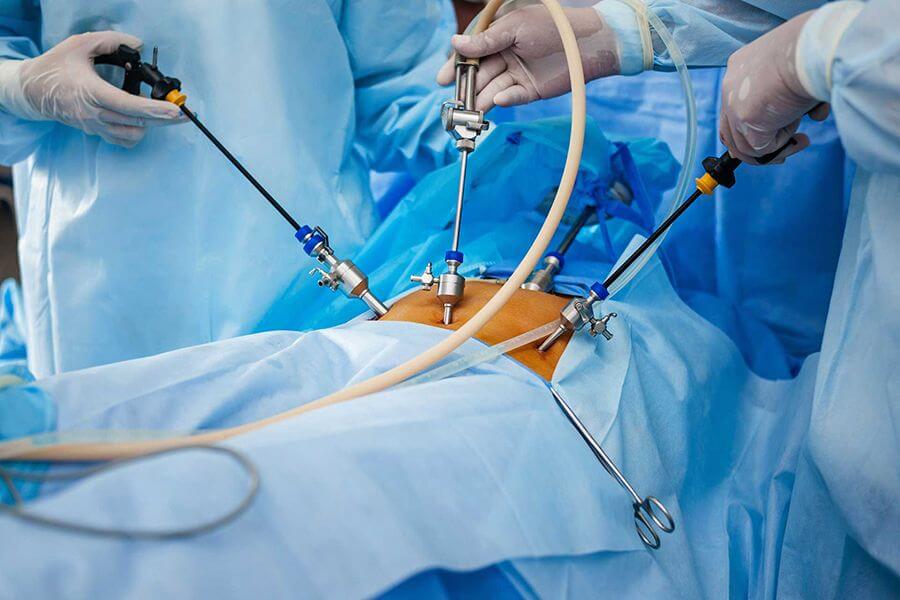
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
