Послеоперационный период после острого панкреатита

Великий Пирогов как-то сказал: «Операция – позор для медицины». Сюда надо добавить – и для пациента тоже.
Наше постоянное нежелание лечить начинающиеся недомогания, ожидание того, что само пройдет со временем, пренебрежение элементарными нормами здорового поведения приводят нас на операционный стол. Абсолютно неожиданно.
Любая операция – огромный стресс для организма. Операции на поджелудочной железе в 25% случаях приводит к летальному исходу, а в 100% к инвалидности. Продолжительность жизни пациентов после операции невелика.
Виды хирургических вмешательств на поджелудочной железе
Сегодня на поджелудочной железе операции проводят следующими методами:
- Ушивание. Данный метод используется в случаях когда есть маленькие повреждения краев органа, которые не нарушают целость органа.
- Некрэктомия. Данный метод используют при наличии обширного гнойного воспаления, которое затрагивает близ лежащие органы.
- Цистоэнтеростомия назначается при наличии псевдокист с отсутствующим нагноением содержимого.
- Марсуниализация назначается для удаления псевдокист с тонкими, несформированными стенками или если присутствует гноение ее содержимого.
- Трансдуоденальная сфинктеровирсунгопластика назначается для лечения стенозе.
- Вирсунгодуоденостомия. Этот метод выполняется при непроходимости протоков.
- Папиллотомия. Используется для удаления доброкачественных опухолей или злокачественных опухолей маленьких размеров.
- Продольная панкреатоеюностомия. Данный метод проводится в случае хронического ицдуративного панкреатита, протекающего с нарушением проходимости протоков.
- Левосторонняя резекция. Выполняется в случае очаговых поражениях тела или хвоста поджелудки с нарушением ее целостности.
- Панкреатодуоденальная резекция. Производится при сильных деструктивных патологиях головки поджелудки и развитии опухолей.
- Тотальная дуоденопанкреатэктомия. Эту операцию назначают при множественных разрывах, опухолях, поразивших все железу, при отсутствии метастазов.
- Левосторонняя спланхникэктомия с резекцией левого узла солнечного сплетения назначается при хроническом панкреатите с болевым синдромом и выраженным фиброзом железы.
- Правосторонняя спланхникэктоми. Цель данного метода — изолировать путь передачи болевого импульса от головки и желчных путей железы.
- Постганглионарная невротомия.
Причины проведения операции
При проведении операции возникает много трудностей из-за ее строения, местоположения и физиологии.
Железа состоит из железистой, нежной ткани. Сшивать ее очень трудно, повредиться она может от простого прикосновения пальцем.
Это непарный орган, железа располагается рядом с почками, вокруг нее находятся полые вены, брюшная аорта, артерия, желчные протоки, с двенадцатиперстной кишкой она имеет общее кровообращение. Часто при удалении части железы приходится удалять и двенадцатиперстную кишку. Добрать до этого органа, не повредив окружающие ткани, также очень сложно.
Из-за большой активности ферментов, которые железа вырабатывает, при отклонении от нормы, ферменты могут переваривать саму железу, вместо пищи. Если при проведении операции фермент попадет в кровь, то произойдет немедленный сильнейший шок.
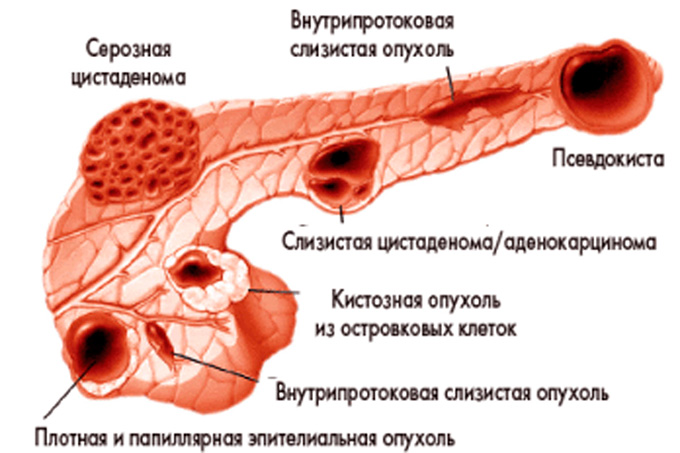
Из-за особенностей строения этого органа в его клетках могут образовываться опухали, кисты, абсцессы, камни. Все это можно вылечить только оперативным путем.
Операции на поджелудочной железе не распространены в связи их большой сложностью и высоким процентом смертности. Ограниченное число причин являются показателем к их проведению:
- панкреонекроз,
- опухоли, злокачественные и доброкачественные,
- травма с повреждением большей частью железы,
- развитие кисты,
- врожденные пороки,
- перитонит,
- камни в закупоренных протоках,
- абсцессы и свищи.
Операции часто проходят в несколько этапов, так как провести весь объем работы сразу невозможно.
Основные методы проведения операций
Поведение поджелудочной железы при ее заболевании непредсказуемо, причины многих болезней поджелудочной железы неясны. По поводу лечения большинства заболеваний существуют значительные разногласия.
Сегодня возможно проведение операции по пересадке железы, но пациент в среднем проживет после этой операции около трех лет. Железа не переносит отсутствие кровотока больше, чем в полчаса. При заморозке ее можно использовать, не больше пяти часов. При пересадке она помещается не на свое место, а в брюшину.
Пересадка поджелудочной железы является самым неизученным методом в трансплантологии.
В связи с большими техническими сложностями, пересадку железы практически не делают. Ведется поиск по новым методам проведения операции, проходят исследования в области изготовления искусственной железы.
Причины проведения операций различны, методов проведения также довольного много, не менее пятнадцати вариантов:
- ушивание повреждения поджелудочной железы,
- неврэктомия,
- цистоэнтеростомия,
- марсуниализаци кисты,
- левостороння резекция,
- папиллотомия и другие.
Операции делают опытные хирурги в самых необходимых случаях.
Восстановление
Длительность лечения пациента после операции зависит от состояния его здоровья до нее и от метода проведения операции, выбранным хирургом.
Болезнь, которая потребовала хирургического вмешательства, после него продолжает оказывать влияние на пациента, определяет методы профилактических мероприятий и стиль жизни пациента.
Восстановлению удаленных частей железы невозможно, полностью ее тоже никогда не удаляют. После операции человек страдает от отсутствия гормонов и ферментов удаленной части железы, пищеварительная деятельность организма нарушена навсегда.
В период восстановления после проведения операции на поджелудочной железе пациент длительное время находится в реабилитационном отделении больницы. Нередки бывают различные послеоперационные осложнения:
- перитонит,
- кровотечения,
- осложнение сахарного диабета,
- почечная недостаточность,
- недостаточность кровообращения.
Восстановление в медицинском центре длится до двух месяцев в стационаре, пищеварительному тракту надо приспособиться к измененным условиям функционирования.
После операции человека переводят на искусственное внутривенное питание. Длительность периода искусственного питания оказывает существенное влияние на выздоровление. Внутривенное питание проводят от 5 до10 дней. Проведение такого режима питания позволяет свести к минимуму осложнения после операции.
Послеоперационные методы реабилитации больного включают в себя следующие процедуры:
- строгое диетическое питание,
- регулярные физические нагрузки,
- использование инсулина для регулирования сахара,
- употребление ферментов для переваривания пищи.
Необходим постоянный врачебный контроль состояния пациента для предупреждения возможных осложнений.
В течение двух недель после выписки из больницы, больному рекомендуется полный покой и постельный режим.
Прогулки, чтение книг и другая посильная физическая нагрузка добавляется в расписание пациента по его самочувствию, переутомляться категорически нельзя.
Стратегия лечения разрабатывается лечащим врачом после знакомства с историей болезни, сравнения анализов до операции и после нее.
В диете должно быть исключено употребление алкоголя, жирной, острой и кислой пищи.
Хотя состояние здоровья человека после операции зависит от метода ее проведения, качества проведения лечебных процедур после нее, однако смертность после операции остается очень высокой.
Удаление поджелудочной
Хирургическое вмешательство по удалению поджелудки (панкреатэктомия) обычно назначают при лечении рака. За время операции могут удалить всю железу или какая-либо ее часть. Также могут удалить соседние органы, такие как:
- селезенка и желчный пузырь,
- лимфа узлы,
- часть тонкого кишечника или желудка.
Прогноз после операции
Прогноз после проведенного хирургического вмешательства на поджелудочной железе зависит от многих факторов:
- способ проведенной операции,
- какое было предоперационное состояние больного,
- качества диспансерных и лечебных мероприятий,
- правильное питание и активная помощь больного.
Удаление кист, острый панкреатит, камни в поджелудочной железе и другие патологические состояния, для избавления от которых проводилось операционное вмешательство, и при которых удалялся весь орган или же только часть органа не перестает влиять на общее состояние пациента и на общий прогноз.
Например, проведенная операция при раке грозит развитию рецидивов. По этой причине прогноз выживаемости после такой операции не очень высокий. Онкобольным, после операции при возникновении любых неприятных симптомов назначают специальные дополнительные обследования, чтоб вовремя определить развитие раковых рецидивов и развитие метастаз.
Жизнь без операций
В темном лесу малоизученной области болезней и операции на поджелудочной железе есть лучик надежды, который нам дарят врачи-натуропаты.
Легендарный диетолог Арнольд Эрет еще в начале 20 века писал: «Все болезни без исключения происходят исключительно от неестественной пищи и от каждого грамма излишнего питания». Подумайте, какой же неестественной стала пища в начале 21 века.

Для избавления от болезней не надо быть сыроедом или вегетарианцем, достаточно всего лишь следовать принципам живого питания, которые указал нам Эрет в одноименной книге.
Люди ищут причины болезней в чем угодно – в инфекциях, внезапных воспалениях органов, врожденных дефектах, но только не в пище. Поэтому причины многих болезней сегодня таинственны и необъяснимы. Почитайте в медицинской энциклопедии причины болезней они почти всегда неизвестны.
Привычка есть в десять раз больше, чем необходимо организму, причем в большинстве своем вредную пищу, играет с человечеством злую шутку.
Любая болезнь означает наличие чужеродных веществ, то есть шлаков в организме человека. Избавиться от них может быть просто и сложно одновременно.
Простота заключается в общеизвестных рекомендациях: резко сократить объем пищи, чтобы очистить организм. Пища должна быть натуральной и естественной. Физические упражнения ускоряют процесс очищение организма. Очень полезны солнечные ванны для оздоровления тела. Воздушные ванны имеют не меньшее значение, чем водные, потому что воздух важнее для организма, чем питание.
Сложность заключается в нежелании менять жизнь к лучшему даже под страхом смерти. И это нежелание очень трудно устранить даже при наличии большого желания. Попробуйте сами.
Диета после хирургических вмешательств на поджелудочной железке
Очень важным моментом после вмешательства на поджелудочной считается диета, а также лечебное питание. После проведенного вмешательства органы пищеварения не могут работать на полную. С помощью диеты уменьшается нагрузка на них. Меню диеты и ее длительность индивидуально назначает врач.
Обычно, при недугах и патологиях больным нужно отказаться от любых продуктов, повышающих выработку ферментов, которые способствуют расщеплению пищи. После хирургического вмешательства на поджелудочную ее функциональность нужно компенсировать медикаментозными препаратами. Для нормализации уровня сахара в крови врач может назначить инъекции инсулина. Также нередко врачи прописывают прием витамином А, Е, К, Д и В12.

Послеоперационное лечебное питание обычно состоит из следующих этапов:
1) Искусственная форма питания:
с помощью зонда,
парентеральное питание,
смешанное питание,
2) Естественная форма питание.
После проведенного оперативного вмешательства хорошее влияние оказывает искусственное питание.
Диетотерапия в этот период состоит из следующих этапов:
1-й этап. Только парентеральное питание в течении 7-12 дней. Длительность данного этапа, напрямую зависит от сложности операции.
2-й этап. Данный этап является переходом на естественное питание и тут используют частичное парентеральное питание.
3-й этап. Больному назначают полностью естественное питание. Нужно очень не спеша увеличивать нагрузку на органы пищеварения больным:
сначала, первую неделю больным назначают диета № 0,
после, на вторую неделю назначают диету № 1а,
потом, еще на неделю рекомендуется переход на диету №1б,
следующим этапом на протяжении до двух месяцев назначают первый вариант диеты №5п,
затем на период полгода-год назначают второй вариант диеты №5п.
После выписки больного из больницы необходимо ограничить прием следующих продуктов:
картофель,
мучные изделия,
специи и приправы,
цельное молоко,
кофе,
сладкое,
жареные продукты,
пища с грубой растительной клетчаткой.
Питание больного обязательно должно содержать белки, и минимально содержать жиры, сахар и углеводы.
Весь послеоперационный период больной должен находится под строгим контролем врача, чтоб предупредить развитие различных негативных патологий.
Загрузка…
Источник
Статистика утверждает, что панкреатит в последние годы стал весьма распространенным заболеванием. Например, в нашей стране на 100 000 человек населения встречается 27,4–50 случаев хронического панкреатита, примерно такая же картина и в европейских странах[1]. Увеличивается и количество больных, страдающих от острой формы заболевания: в России частота случаев колеблется от 10 до 13% от общего числа пациентов с хирургическими патологиями органов брюшной полости[2].
Панкреатит: виды, причины и симптомы заболевания
В медицине панкреатит определяется как воспалительное заболевание поджелудочной железы — одного из важнейших человеческих органов, отвечающего за выработку пищеварительного сока и играющего одну из ключевых ролей во всем процессе переваривания и усваивания пищи. Согласно классификации выделяется несколько основных форм панкреатита:
- Острый панкреатит, при котором происходит активизация пищеварительных ферментов в самой поджелудочной железе, в результате чего поражаются ее ткани — происходит «самопереваривание» органа, сопровождающееся отеком и некрозом клеток, а также возможным поражением окружающих тканей и органов. Причинами острого панкреатита могут быть заболевания желчных протоков (35%), травмы живота, отравления, тяжелые аллергические реакции. Но один из главных факторов, провоцирующих заболевание — злоупотребление алкоголем (55% случаев вызвано именно этой причиной)[3].
- Острый рецидивирующий панкреатит напоминает легкую форму острого панкреатита, но характеризуется повторными приступами различной степени интенсивности. Диагностировать эту форму очень трудно.
- Хронический панкреатит (ХП) — самостоятельное, медленно прогрессирующее заболевание поджелудочной железы, которое отличается чередованием периодов обострений и ремиссий. Традиционно одной из основных причин развития ХП также считается злоупотребление алкоголем (60–70%)[4]. Кроме того, вызвать заболевание способно и неправильное питание с преобладанием жирной и острой пищи, провоцирующее чрезмерную нагрузку на поджелудочную железу. Иногда ХП возникает как следствие распространения на железу язвы желудка или двенадцатиперстной кишки. Выделяются две основные стадии заболевания. Первая может длиться несколько лет, при этом больного практически ничто не беспокоит. Эта стадия без должного лечения неминуемо перейдет в следующую, на которой поражения органа оказываются весьма серьезными, симптомы проявляются уже постоянно и при этом часто возникают периоды обострения.
Для острого и хронического панкреатита в стадии обострения характерны три общих симптома: резкая и сильная боль в верхней части живота, опоясывающая тело или отдающая в спину, обильная рвота, не приносящая облегчения, и напряжение мышц верхней части живота, выявляемое на обследовании.
Любая форма панкреатита рано или поздно приводит к ферментной недостаточности поджелудочной железы, проще говоря — нехватке пищеварительных ферментов. Симптомы ферментной недостаточности при панкреатите обычно весьма ярко выражены — это метеоризм, изжога, тошнота, полифекалия. Один их характерных признаков — наличие в кале непереваренных комочков пищи и большого количества жиров. Так происходит из-за того, что пищеварительная система не справляется с перевариванием еды, которая остается в просвете кишечника и раздражает его, при этом поступление в кровь питательных веществ существенно снижается. Из-за слабого усвоения питательных веществ у больного со временем возникает авитаминоз, анемия и как результат — общее истощение организма.
Чем может быть спровоцировано обострение хронического панкреатита и сколько оно длится
Хронический панкреатит — заболевание коварное, человек может спокойно жить и не ощущать симптомов достаточно долго. Но что же играет роль «спускового крючка» в переходе заболевания в фазу обострения? Те же самые причины, которые вызывают развитие самого заболевания.
- Во-первых, острый приступ панкреатита появляется из-за нарушения режима питания. Переедание, особенно если в постоянном меню большое количество острых и жирных блюд, фастфуда, копченостей и консервов, неминуемо приводит к чрезмерной нагрузке на больной орган.
- Во-вторых, это все то же легкомысленное отношение к алкоголю — употребление спиртного даже в относительно небольших дозах может перевести заболевание в острую стадию.
- В-третьих, толчком может стать интоксикация при ОРВИ или приеме некоторых лекарственных препаратов: хроническим больным стоит осторожно относиться к любой медикаментозной терапии, особенно если она не была назначена врачом.
- В-четвертых, спровоцировать начало приступа панкреатита могут некоторые аутоиммунные заболевания (например муковисцидоз), физическое переутомление или хронический стресс.
Первым и главным сигналом о начале приступа является появление острой боли в области эпигастрия, иногда иррадиирущей в спину или область сердца, — этот симптом характерен для 80–90% всех пациентов[5]. После приема пищи болевые ощущения обычно усиливаются, снизить их можно, приняв положение сидя или наклонившись вперед. Иногда боль невозможно устранить приемом обезболивающих, а при нарастании ее интенсивности возможны даже болевой шок и потеря сознания.
Боли при обострении панкреатита могут появляться через час-два после приема жирной или острой пищи. Бывает, что приступ панкреатита начинается и позже — спустя 6–12 часов. Еще бóльшая «отсрочка» нередко наблюдается после злоупотребления алкоголем — она может достигать двух или даже трех суток. Во врачебной практике отмечались случаи начала приступа в ближайшие минуты в результате употребления холодных шипучих напитков. В отдельных случаях боль вообще не имеет очевидной связи с приемом пищи.
По мере обострения хронического панкреатита у пациента возникает специфическая горечь в полости рта, белесоватый налет на языке, снижение аппетита, тошнота, рвота, не улучшающая самочувствие больного. Точно ответить на вопрос «Сколько длится приступ панкреатита?» сложно — от часа до нескольких суток, а сам период обострения панкреатита с регулярно повторяющимися приступами — от недели и более.
Самостоятельно лечить обострение нельзя: по статистике, примерно 15–20% больных погибают от осложнений, возникших именно во время приступа[6]. При его начале нужно немедленно вызвать бригаду скорой медицинской помощи, а до ее приезда рекомендуется выполнить несколько простых рекомендаций, позволяющих немного облегчить состояние больного.
Первая помощь при приступе
Формула первой помощи проста — «холод, голод и покой». Больному при приступе необходимо как можно скорее обеспечить все три ее составляющие:
- полностью исключить прием любой пищи и жидкостей (кроме чистой прохладной воды), чтобы снять нагрузку с поджелудочной железы — этот запрет будет действовать до того момента, пока состояние человека не придет в норму;
- уложить больного в постель на спину, при рвоте допустимо принять положение на боку с прижатыми к животу коленями;
- приложить холодный компресс к области поджелудочной.
Самостоятельно принимать лекарственные препараты в этом случае запрещено — грамотная помощь при обострении панкреатита может быть оказана только врачом в условиях стационара. Именно там пациент пройдет обследование, и на основании комплекса диагностических мероприятий ему будет назначена адекватная терапия. В этот комплекс входит пальпация, лабораторная диагностика, включающая развернутый клинический, биохимический анализ крови и бактериологическое исследование экссудата брюшной полости (выполняется при проведении операции), исследование ферментов и инструментальная диагностика — УЗИ органов брюшной полости, и по показаниям — МРТ, компьютерная томография (рентгенография).
В ходе лечения выраженную боль снимают при помощи анальгетиков и спазмолитиков, последние также необходимы для восстановления нормального оттока панкреатического сока. При обнаружении инфекции или при операции назначаются антибактериальные препараты. Для снижения активности поджелудочной возможно назначение антагонистов соматотропина. По показаниям проводится откачивание желудочного содержимого и интенсивная дезинтоксикационная терапия.
В период обострения панкреатита применение ферментных препаратов противопоказано.
Для корректировки изменений в организме больного применяется соответствующее симптоматическое лечение, которое может включать препараты, поддерживающие работу сердца, нормализующие артериальное давление и другие.
Если у пациента развивается омертвение тканей поджелудочной железы — панкреонекроз, — проводится операция по их удалению.
Что можно сделать после обострения
После снятия приступа панкреатита лечение должно быть направлено в первую очередь на поддержку функции поджелудочной железы и ее способности полноценно переваривать поступающую в организм пищу. Поджелудочная железа не способна самовосстанавливаться, а значит, работать без поддержки при хроническом панкреатите она не может. Именно поэтому одним из главных направлений лечения в период ремиссии является ферментная терапия — та самая, которая не разрешается при обострении болезни.
Заместительная ферментная терапия не способна восстановить поджелудочную железу, но может взять на себя часть ее функций. Соответствующие ферментные препараты назначаются длительно, иногда пожизненно — с их помощью организм человека полноценно получает все необходимые ему питательные вещества из пищи.
Но это не единственная функция ферментосодержащих препаратов: доказана их способность купировать сам болевой синдром и минимизировать секреторную функцию поджелудочной железы, обеспечивая ей функциональный покой. Эта способность реализуется за счет механизма обратного торможения выработки ферментов.
Кроме ферментной терапии, больному назначается специальная диета, также снижающая нагрузку на пораженный орган. Рекомендуется отказаться от животных жиров, кислой, жареной, соленой, копченой пищи, крепких бульонов и супов на их основе. И, конечно, под полный запрет попадают алкоголь и курение.
Снятие приступов при хроническом панкреатите и особенно последующая профилактика панкреатической недостаточности требуют от врача и пациента долгой и слаженной совместной работы. Самолечение в этом случае легко может привести к серьезным осложнениям, чреватым угрозой для жизни.
Источник
