Поздние осложнения хронического панкреатита
Поджелудочная железа – жизненно важный орган, участвующий в производстве гормонов, отвечающий за выработку ферментов, необходимых для пищеварения. Неправильное питание, употребление жирной пищи, частый приём алкоголя вызывают воспалительные процессы на тканях поджелудочной, называемые в медицине панкреатитом. Часто заболевание возникает на нервной почве, в условиях постоянных стрессов и отсутствии полноценного отдыха. Развитие патологии имеет высокий риск возникновения осложнений, опасных для жизни.
Читайте также дополнительные материалы, это важно знать.
Формы заболевания
В медицине принято выделять две формы панкреатита – острую и хроническую, которые разделяются на подтипы. Осложнения зависят от формы заболевания.
Острый панкреатит
Для острого панкреатита характерно стремительное развитие в поджелудочной железе некроза. Орган начинает сам себя переваривать, в ходе процесса происходит повреждение тканей.
Опаснейшим осложнением острой формы является некротический панкреатит, иногда приводящий к полному отмиранию тканей поджелудочной. При подобной патологии часто начинают страдать остальные органы в брюшной полости. Некроз поджелудочной железы проявляется сильными болями, тошнотой, рвотой, высокой температурой тела. В разных медицинских классификациях его разделяют на подтипы: стерильный, инфицированный, жировой, геморрагический, смешанный и прочее.
Хронический панкреатит
У половины людей, перенесших острый панкреатит, развивается хроническая форма заболевания. Это вялотекущий процесс, приводящий к функциональным нарушениям поджелудочной железы, недостаточной выработке секреции и необратимым изменениям структуры органа.
Панкреатит хронического типа
Разновидности заболевания
В медицинской литературе встречается ряд вариантов классификаций описываемого заболевания. Рассмотрим, как выглядит наиболее популярная.
Хронический панкреатит подразделяется с точки зрения происхождения:
- Если заболевание изначально развивается в поджелудочной железе, оно считается первичным.
- Вторичный панкреатит возникает на фоне иных патологий, к примеру, при язве желудка, энтероколитах, холецистите.
- Посттравматический панкреатит становится следствием тупой или открытой травмы поджелудочной железы, либо оперативного вмешательства.
Хронический панкреатит в медицине принято разделять на подвиды, которые отличаются по причинам возникновения, симптомам, течению болезни:
- инфекционный;
- рецидивирующий (повторяющийся);
- алкогольный (токсический).
Инфекционный панкреатит следует за гепатитом, паротитом, сыпным тифом.
Хронический рецидивирующий панкреатит характеризуется выраженными функциональными нарушениями поджелудочной железы. Отличие формы болезни в частом чередовании ремиссий и обострений, сопровождающихся сильными болями. Повторный приступ бывает спровоцирован несоблюдением предписанной диеты, употреблением алкоголя, либо приемом лекарственных средств. Отметим, что хронический рецидивирующий панкреатит часто наблюдается на протяжении жизни больного.
Хронический рецидивирующий панкреатит
У людей, привыкших употреблять алкогольные напитки на постоянной основе, с большой долей вероятности разовьётся токсический панкреатит. Этиловый спирт, содержащийся в спиртном, производит разрушительное воздействие на поджелудочную железу, приводит к воспалению. Под воздействием фактора заболевание часто протекает с выраженной гипертриглицеридемией, у пациентов в крови обнаруживается чрезмерное количество триглицеридов.
Особенности хронического панкреатита у детей
К сожалению, часто встречается хронический панкреатит у детей, протекающий с особенностями. Заболевание развивается из-за травм, врожденных аномалий, отклонений в работе прочих органов ЖКТ, неправильного питания, приема лекарств. Главная проблема заключается в том, что маленький ребенок не в силах указать на беспокоящий признак. Заболевание протекает без ярких симптомов, в острые периоды появляется рвота, тошнота, острая боль в животе, расстройства желудка.
Причины
В качестве первопричин развития панкреатита чаще выступают:
- вредные привычки;
- неправильное питание;
- стрессы;
- осложнение заболеваний (холецистита, язвы, и др.);
- травмы;
- дисхолия желчного пузыря.
Медики считают, что в большинстве случаев хронический панкреатит развивается как осложнение хронического холецистита.
Хронический холецистит
Симптомы хронического панкреатита
По клинической картине хронический панкреатит принято разделять на формы: латентную, полисимптомную, болевую, псевдоопухолевую, диспептическую. Болевая форма характеризуется постоянными сильными болями.
В остальных случаях панкреатит без боли протекает на начальных этапах заболевания, период длится несколько лет. При обострении наблюдаются симптомы:
- болевой синдром под ребром с левой стороны;
- нарушен стул;
- резкая потеря веса;
- приступы боли после приема жирной пищи;
- повышенное слюноотделение;
- сухость во рту, отрыжка, тошнота, метеоризм;
- потеря аппетита.
Нарушение в работе поджелудочной железы сказывается на общем состоянии человека, доставляет сильный дискомфорт. При отсутствии нормального пищеварения наступает острый дефицит необходимых веществ в организме.
К примеру, довольно часто возникает зуд при панкреатите. Это связано с отёком поджелудочной железы, приводящему к давлению на другие органы, вызванному аллергией на медикаменты.
Течение болезни сопровождается выпадением волос, ломкостью и расслоением ногтей. Если не лечиться, возможно частичное облысение головы.
Осложнения и последствия хронического панкреатита
Описываемый недуг коварен тем, что в периоды ремиссий симптомы отступают, больному в моменты просветления кажется, что болезнь излечена, и он возвращается к привычному образу жизни. Постепенно развиваются осложнения хронического панкреатита, в перечень входят опасные заболевания.
Механическая желтуха
Чаще прочих у больных наблюдаются осложнения:
- механическая желтуха (развивается из-за нарушения процесса оттока желчи из желчного пузыря);
- внутренние кровотечения из-за деформации органов и формирования язв;
- развитие инфекций и абсцессов;
- образование кист и свищей;
- развитие сахарного диабета;
- раковые образования.
В большинстве случаев обследование выявляет кисты, становящиеся осложнением хронического панкреатита. Представляют образования, наполненные жидкостью, диагностируются в процессе ультразвукового исследования. В этом случае неизбежно хирургическое вмешательство. Удаление проходит с помощью лапароскопической операции.
Если раньше заболевание встречалось у пожилых людей, сегодня патологические изменения в поджелудочной железе часто происходят у молодых людей. Неправильные привычки питания приводят к тому, что поджелудочная железа страдает и утрачивает функции. Развивается хроническая форма заболевания, в ходе которого в 12-перстную кишку прекращает выбрасываться необходимый для нормального пищеварения панкреатический сок. Ситуация приводит к панкреатиту с внешнесекреторной недостаточностью, опасности развития сахарного диабета.
При отсутствии терапии заболевание усугубляется иными тяжелыми состояниями, развиваются прочие патологии. К примеру, вследствие деформации поджелудочной железы возникает атрофический панкреатит: объем железы уменьшается, ухудшается выработка секреции. Часто такое заболевание становится последней стадией токсического панкреатита. Приводит к опасному состоянию: происходит атрофия клеток поджелудочной железы, орган теряет функции, пища перестает нормально перевариваться и организм начинает страдать от дефицита витаминов и полезных веществ.
Атрофия клеток поджелудочной железы
Заболевания поджелудочной железы также оказывают прямое влияние на работу вегетативной системы организма. Давление при панкреатите зависит от формы и стадии болезни. Для хронического типа характерно систематическое понижение давления. Повышение часто свидетельствует о болевом шоке при этом заболевании.
Если панкреатит вторичный, ситуация осложняется тем, что человек страдает сразу от нескольких заболеваний, которые взаимосвязаны и показывают похожую симптоматику. В этом случае определение первопричины развития патологии затруднительно. Например, часто холецистит и панкреатит протекают вместе, где первый случай – воспаление желчного пузыря, а второй – поджелудочной железы. Симптомы похожи. Панкреатит, осложнивший холецистит, проявляется сильными опоясывающими болями.
Запущенный панкреатит может переходить в тяжелую форму, при которой жизнь человека находится под угрозой. Как правило, процесс сопровождают многочисленные осложнения – кисты, абсцессы, внутренние кровотечения.
Тяжелый панкреатит в половине случаев заканчивается летальным исходом, так как вызывает нарушение работы жизненно важных органов. У больных с диагностированной тяжелой формой часто осложнено дыхание, УЗИ фиксирует разрывы внутренних органов, а электрокардиограмма показывает инфаркт миокарда.
Диагностика и лечение
Самостоятельно поставить диагноз в этом случае невозможно и даже опасно, так как многие болезни проявляют схожую симптоматику и локализацию боли (например, гастрит и панкреатит). Для этой цели важно обратиться к доктору. Вовремя выполненное диагностирование заболевания позволит избежать осложнений и тяжелых последствий. Многие обращаются к гастроэнтерологу только тогда, когда болезнь уже невыносима, однако это требуется сделать при первых признаках нарушения работы желудочно-кишечного тракта. Жизненно важно обратиться за помощью к врачу. Чем быстрее удастся пройти необходимое обследование, тем позитивнее прогноз на выздоровление.
На первичном приёме гастроэнтеролог выслушает жалобы, проведет осмотр кожных покровов, языка, пальпирует живот. Для прояснения диагноза обязательно назначаются дополнительные анализы и процедуры.
Патологические изменения в работе поджелудочной железы выявляют с помощью исследований: анализ мочи, общий и биохимический анализ крови, ультразвуковое исследование органов брюшной полости, КТГ. На усмотрение врача проводятся дополнительные исследования, например, дыхательный тест, МРТ, рентген и др.
Наиболее показательным считается анализ мочи на диастазу, результат которого указывает на уровень фермента поджелудочной железы, обеспечивающего расщепление углеводов. Чем выше диастаза мочи, тем сильнее воспалительный процесс. Норма – 64 ЕД, при заболевании цифры увеличиваются в сотни раз.
В периоды обострений пациенты испытывают симптомы, которые могут указывать на инфаркт миокарда, для его исключения проводится ЭКГ при панкреатите.
Лечение
На основе комплекса полученных показателей доктор принимает решение о назначении эффективной терапии, которая подбирается индивидуально. Каждый доктор рассматривает поначалу консервативное лечение и только в крайних случаях готов прибегнуть к хирургическому вмешательству. Однако выбор метода напрямую зависит от того, в каком состоянии больной обратился за помощью.
Рассмотрим главные принципы лечения хронического панкреатита:
- В первую очередь, необходимо понять, почему развилась болезнь, и исключить эти факторы, так они усугубляют состояние больного. Чаще первопричинами являются курение, спиртные напитки, жирная пища.
- В периоды обострений важно соблюдать постельный режим, в стадии ремиссии допускается возвращаться к привычному образу жизни.
- Доктор назначает медикаментозное лечение, которое включает обезболивание, ферментотерапию, приём антибиотиков, антиоксидантов, и др. Часто в лечении панкреатита используется «Метилурацил», обладающий сильным противовоспалительным действием и стимулирующий регенерацию поврежденных клеток. Эффективным средством для лечения хронического панкреатита считаются антисекреторные препараты, которые помогают избавиться от боли и уменьшить соковыделение.
- Отдельного внимания заслуживает питание при панкреатите, имеющее важнейшее значение для выздоровления. При хронической форме следите за тем, чтобы питание оставалось полноценным. При этом в меню допускается минимальное количество жирной пищи и продуктов, стимулирующих секрецию. Подробно лечебный стол обсуждается с лечащим врачом. Важно понимать, что ремиссия не является окончательным выздоровлением, поэтому даже в эти дни продолжайте следить за питанием.
- Для поддержания иммунитета в последнее время доктора часто рекомендуют такое средство, как АСД 2. Этот препарат за счет сильнейших иммуномодулирующих свойств применяется в лечении многих серьезных заболеваний, кроме этого, считается мощным антисептиком. Разработано средство в 50-е годы прошлого века при участии А.С. Дорогова, поэтому в качестве названия взяты инициалы учёного. Вторая фракция препарата широко используется для лечения панкреатитов, так как оказывает противовоспалительное действие, а также нормализует пищеварительные процессы.
Лапароскопия
Если с помощью стандартной диагностики не удалось выявить особенности патологии, либо поставлен такой диагноз, как панкреонекроз или кистозный панкреатит, доктор принимает решение о проведении лапароскопии. Операция проводится в условиях стационара, после неё некоторое время требуется наблюдаться у врача.
Эта процедура считается безопасной, безболезненной, после вмешательства не остается шрамов. При этом лапароскопия легко переносится больными и не требует длительной реабилитации.
Народные средства
По согласованию с врачом лечить панкреатит допустимо с применением средств народной медицины. Большой популярностью в лечении такого заболевания пользуется лопух, который в народе называют «лопушник».
Это растение часто воспринимается, как сорняк. Однако репей, благодаря своим дубильным, противомикробным, обезболивающим, желчегонным и многим другим свойствам, оказывается незаменимым в лечении панкреатита. Лопух – природный антисептик.
Большинство народных рецептов содержат корень лопуха, из которого готовят настойки и отвары. Для этого берут корень, собранный до появления листьев, измельчают, заливают кипятком (500 мл на одну чайную ложку), держат в термосе ночь. В течение дня средство выпивают. Рекомендуется курс в два месяца.
Пользой обладает не только корень. Из листьев также готовят антисептический отвар. Для этого берут зелень, промывают, тщательно измельчают. Пару ложек такой кашицы заливают стаканом воды и доводят до кипения. Пьют в охлажденном виде трижды в день.
Общие рекомендации при хроническом панкреатите
Лечение серьезного заболевания – панкреатита – требует серьезного подхода в лечении. Сама по себе болезнь не пройдёт. При любом типе панкреатита требуется квалифицированная медицинская помощь.
Чтобы избежать развития заболевания и последующих осложнений, обязательно требуется следовать рекомендациям врача, правильно питаться, вести здоровый образ жизни, прислушиваться к своему организму и вовремя обращаться за медицинской помощью.
Источник
Просмотров: 19451
Время на чтение: 6 мин.
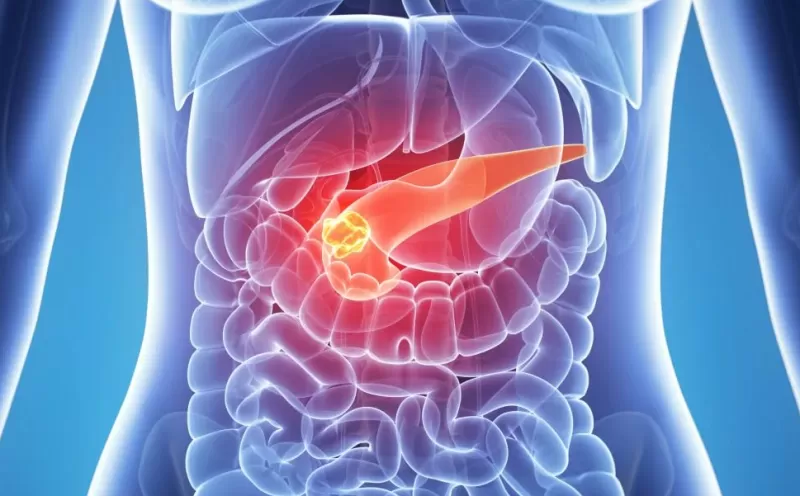
Хронический панкреатит – это воспаление поджелудочной железы
Хронический панкреатит – воспалительно-деструктивное заболевание поджелудочной железы, которое приводит к нарушению её внутри- и внешнесекреторной функции. Распространенность хронического гепатита высока: на его долю приходится до 10% всех патологий пищеварительной системы.
Если раньше эту патологию относили к числу возрастных (средний возраст заболевших был 45-55 лет), то сейчас заболевание стало более “молодым”. Пик заболеваемости у женщин приходится на 35 лет. В основном панкреатит развивается в результате злоупотребления алкоголем: 75% случаев вызваны именно этой причиной. Этим объясняется, почему мужчины болеют панкреатитом чаще женщин.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Основные причины развития хронического панкреатита – это злоупотребление алкоголем и желчнокаменная болезнь (точно так же, как в случае острого панкреатита). Спиртное является главным токсическим фактором для поджелудочной. При желчных камнях воспаление развивается из-за проникновения инфекции из желчных протоков в железу либо вследствие заброса желчи.
Причины и факторы риска хронического панкреатита:
- Злоупотребление алкогольными напитками. Ежедневное употребление двух литров пива или 100 граммов водки через 3-5 лет приводит к изменениям в тканях поджелудочной железы, а через 10-15 лет – к хроническому панкреатиту. Длительное токсическое воздействие алкоголя на клетки поджелудочной железы вызывает их гибель. Это ведет к снижению секреторных функций. На месте погибших клеток разрастается фиброзная (рубцовая) ткань.
- Курение усиливает пагубное действие алкоголя на железу. Курящие вдвое чаще страдают хроническим панкреатитом. Чем больше ежедневное количество сигарет и стаж курения, тем выше риск развития болезни.
- Заболевания желчного пузыря, желчевыводящих путей и 12-перстной кишки;
- Обилие жирной, острой и жареной пищи, а также уменьшение в рационе белков и витаминов;
- Длительный приём некоторых лекарственных препаратов (гормонов, цитостатиков) и индивидуальная повышенная чувствительность к лекарственным средствам (чаще сульфаниламидам, нестероидным противовоспалительным, некоторым мочегонным);
- Нарушение кровоснабжения вследствие тромбоза, атеросклероза, эмболии сосудов железы;
- Иммунные сбои;
- Наличие специфических генных мутаций.
СИМПТОМЫ ХРОНИЧЕСКОГО ПАНКРЕАТИТА
Первые симптомы панкреатита проявляются довольно поздно, когда изменения в тканях органа значительны и необратимы. Течение заболевания носит волнообразный характер – обострения сменяются ремиссиями.
- При обострении хронического панкреатита болевой синдром ярко выражен. Боль локализуется в эпигастральной области, левом подреберье, может быть опоясывающей. Иногда отдает левую лопатку, симулируя приступ стенокардии. Пациент принимает вынужденное положение лежа на боку с приведенными к телу ногами.
- Диспепсия – тошнота, рвота, отрыжка, изжога. Рвота может быть частой, изнуряющей, не приносящей облегчения.
- Экзокринная недостаточность. Вследствие снижения выработки ферментов, нарушаются процессы пищеварения в тонком кишечнике, что способствует размножению патогенной микрофлоры, вздутию живота, метеоризму, поносу, стеаторее (наличию в кале непереваренного жира). Длительное нарушение пищеварения приводит к похудению, гиповитаминозу.
- Эндокринная недостаточность развивается из-за снижения продукции ключевых ферментов углеводного обмена – инсулина и глюкагона, вырабатываемых клетками островков Лангерганса хвостовой части органа. Эндокринная недостаточность отмечается примерно у трети пациентов и проявляется либо гипогликемическим синдромом, либо признаками сахарного диабета.
- Общие симптомы: повышение температуры, слабость, снижение аппетита и веса, бледность с землистым оттенком. Может отмечаться желтушность кожи и склер.
ДИАГНОСТИКА ХРОНИЧЕСКОГО ПАНКРЕАТИТА
Диагноз устанавливается на основании характерной клинической картины и данных дополнительных методов исследования: лабораторных и функциональных анализов.
- Во время обострения в общем анализе крови обнаруживают типичные для воспалительного процесса: увеличение содержания лейкоцитов, скорости оседания эритроцитов (СОЭ). В период ремиссии отклонения, как правило, отсутствуют.
- При биохимическом исследовании сыворотки крови увеличение активности ферментов поджелудочной железы (амилазы, липазы, эластазы) выявляется редко. Может регистрироваться небольшое повышение концентрации билирубина. На пике воспаления, особенно при присоединении бактериальной инфекции, появляется С-реактивный белок. Систематическое определение уровня глюкозы в крови натощак и после углеводной нагрузки, а также концентрации гликозилированного гемоглобина A1c (HBA1C) позволяет выявить эндокринную недостаточность.
- При копрологическом исследовании (в кале) обнаруживают обилие нейтрального жира, неперевариваемой клетчатки, крахмала, йодофильной флоры.
Позволяют выявить морфологические и структурные изменения органа:
- Рентгенологическое исследование;
- Ультразвуковое исследование (УЗИ);
- Компьютерная томография (КТ);
- Эндоскопическое ультразвуковое исследование (ЭУЗИ).
Для диагностики нарушения функций железы определяют нейтральный жир и активность фермента эластазы-1 в кале.
ЛЕЧЕНИЕ ХРОНИЧЕСКОГО ПАНКРЕАТИТА
Задачи:
- Прекратить токсическое воздействие на поджелудочную железу;
- Обеспечить органу покой, снизив его секреторную активность;
- Купировать болевой синдром;
- Компенсировать недостаток ферментов;
- Скорректировать нарушения углеводного обмена;
- Профилактировать осложнения.
В острую фазу для обеспечения максимального покоя рекомендуется в течение 1-5 дней полный отказ от пищи и обильное питьё (гидрокарбонатная минеральной воды без газа). Для снижения интоксикации и восполнения объема жидкости назначают белковые растворы, электролиты, глюкозу, гемодез.
При уменьшении боли пациентов переводят на щадящую низкокалорийную диету с исключением крепких мясных бульонов, кофе, какао, молочных продуктов с высоким содержанием кальция (сыр, творог), кислых, острых, жирных продуктов, консервов, газированных напитков. В рацион включают яичный белок, постное отварное мясо, нежирную отварную рыбу, протертые сырые овощи.
Прием пищи должен быть дробным, небольшими порциями. Блюда подаются теплыми, пациенты должны есть медленно, тщательно пережевывая. При стихании обострения постепенно рацион расширяется, увеличивается содержание белков, углеводов и общая калорийность.
Для уменьшения секреции панкреатического сока назначают периферические М-холинолитики – препараты-аналоги гормона поджелудочной железы соматостатина. Для снижения кислотности желудочного сока целесообразно применение антацидных препаратов, блокаторов Н2 рецепторов гистамина, ингибиторов протонового насоса.
- Купирование болевого синдрома. При обострении заболевания в целях уменьшения боли назначают нестероидные противовоспалительные препараты, спазмолитики (но-шпа, папаверин, платифиллин). Если они не эффективны, рекомендуется добавить трамадол. В тяжёлых случаях могут быть использованы наркотические анальгетики и блокада нервных стволов и сплетений;
- Компенсация внешнесекреторной ферментативной недостаточности. Основная цель – снизить степень стеатореи путем заместительной терапии. В арсенале врача имеется широкий спектр ферментных препаратов. Лечение подбирается индивидуально. Ферментные препараты назначают на длительный курс, часто пожизненно. Критерием эффективности лечения является снижение стеатореи и увеличение массы тела пациента;
- При желчнокаменной болезни для улучшения желчеоттока рекомендуют препараты урсодезоксихолевой кислоты (урсосан);
- Коррекция нарушений углеводного обмена сводится к лечению сахарного диабета, развившегося на фоне хронического панкреатита.
ОСЛОЖНЕНИЯ
Хронический панкреатит может привести к следующим осложнениям:
- обтурационная желтуха,
- желудочно-кишечные кровотечения,
- абсцессы и флегмоны забрюшинного пространства,
- воспаление желчных путей,
- непроходимость 12-перстной кишки,
- сахарный диабет,
- опухоли поджелудочной железы,
- асцит.
ПРОГНОЗ И ПРОФИЛАКТИКА
По статистике смертность пациентов, страдающих хроническим панкреатитом, в 3,6 раз выше, чем в общей популяции. Продолжение злоупотребления спиртными напитками сокращает выживаемость на 60%. Отказ от алкоголя и курения и правильно подобранное лечение замедляют прогрессирование заболевания, улучшают качество жизни больных.
Интересное:
Читайте также:
Гемоперитонеум
Симптомы и лечение гемоперитонеума
Гемоперитонеум – это внутрибрюшное кровотечение, которое может привести к излитию большого количества свободной крови… читать целиком »
Парапроктит
Что такое парапроктит, причины его возникновения, симптомы и методы лечения. читать целиком »
Идиопатическое расширение пищевода
Идиопатическое расширение пищевода — одно из с редких болезней, имеющее нервно-мышечную природу. Человек не может совершать самые простые, ежедневные действия… читать целиком »
Неспецифический язвенный колит (НЯК)
Что такое неспецифический язвенный колит, его симптомы. Методы диагностики и лечения читать целиком »
Вентральная грыжа
Вентральная грыжа относится к числу осложнений после операций на органах брюшной полости. Это патологическое состояние представляет собой смещение внутрибрюшных органных… читать целиком »
Синдром раздраженного кишечника (СРК)
Что такое синдром раздраженного кишечника, симптомы, диагностика, методы лечения. читать целиком »
Источник
