Сахар крови при хроническом панкреатите

Концентрация глюкозы в периферической крови регулируется гормонами поджелудочной железы – инсулином и глюкагоном. При воспалении, повреждении или некрозе органа этот показатель сильно изменяется в сторону увеличения или уменьшения. В статье рассмотрено, каким образом сахар в крови и поджелудочная железа связаны между собой.

Влияние гормонов железы на уровень глюкозы
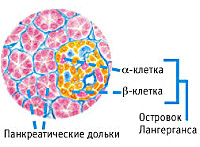
Инсулин – достаточно простой по своему строению гормон, образующийся специализированными бета-клетками. Они входят в состав островков Лангерганса и представляют собой эндокринный аппарат поджелудочной.
Часть секрета продуцируется постоянно, часть – в ответ на воздействие определенных стимуляторов:
- высокая концентрация свободной глюкозы в сыворотке крови человека;
- употребление пищи, которая содержит в своем составе не только углеводы, но и белки, жиры;
- поступление в организм аминокислот (валин, аргинин);
- воздействие некоторых гормонально активных веществ (холецистокинина, эстрогена, соматостатина и т.д.).
При повышенном сахаре в крови поджелудочная железа начинает активно вырабатывать свой самый главный гормон – инсулин. Он расщепляет глюкозу, после чего связывается с рецепторами, которые расположены на клетках мышц, печени, жировой ткани. Это приводит к тому, что они открывают свои каналы для молекул глюкозы. Следовательно, из периферической крови она постепенно поступает в клетки, где продолжает накапливаться.

Механизм работы инсулина
Антагонистом инсулина выступает глюкагон – еще один гормон железы, который вырабатывается альфа-клетками островков Лангерганса. Под его воздействием ранее депонированный в клетки сахар начинает обратно поступать в системный кровоток. Таким образом, под влиянием глюкагона предотвращается выраженное снижение уровня сахаров в крови, которое может развиться вследствие усиленной секреции инсулина.
Концентрация сахара в сыворотке крови при панкреатите
При любой форме хронического либо острого панкреатита в той или иной степени нарушается функция поджелудочной железы. Это связано с тем, что в структуре органа происходят патологические изменения:
- отек паренхимы, повышение давления в Вирсунговом протоке;
- выраженное кровоизлияние в толщу железы при геморрагическом панкреатите;
- часть панкреатических клеток погибает без возможности восстановления.
Следовательно, поджелудочная железа не в полной мере синтезирует свои пищеварительные ферменты и гормоны. Проявляется это развитием белково-энергетической и панкреатической недостаточности, синдромом мальабсорбции (нарушенное всасывание питательных веществ).
Во время острого течения панкреатита, при обострении хронической формы болезни глюкоза в крови не редко повышается. Это связано с тем, что при воспалении железы снижается ее функциональная активность, а часть эндокринных клеток погибает.

Гормоны ПЖ, влияющие на глюкозу
В большинстве случаев повышенный уровень сахара при панкреатите является транзиторным состоянием и после купирования острого периода болезни самостоятельно восстанавливается.
Если же вследствие массивного панкреонекроза погибло более 90 % ткани железы, то развивается вторичный сахарный диабет.
Узнайте, какие необходимы анализы для выявления патологий поджелудочной железы, в этом материале…
Сахарный диабет и поджелудочная железа
Сахарный диабет – это тяжелое эндокринологическое заболевание, характеризующееся абсолютным или относительным дефицитом инсулина в организме. Как итог – стойкая гипергликемия, постепенное поражение сосудов, почек, нервной системы.
В ряде случаев острая нехватка гормона является следствием массивной гибели бета-клеток в результате аутоиммунного или инфекционного воспаления железы, травмы. Первичный (инсулинозависимый) диабет относится к генетически детерминированным патологиям и чаще всего манифестирует в детском возрасте.
Характер питания, избыточный вес, гиподинамия – пагубно влияют на работу поджелудочной. Приведенные факторы, особенно при их совокупности, часто приводят к нарушению толерантности к глюкозе. Вследствие этого инсулину, который в норме снижает уровень сахара в крови, становится трудно утилизировать глюкозу из-за уменьшения количества рецепторов к нему. Жировые клетки, клетки печени, мышц, просто не реагируют на гормон. Данное состояние часто называют — «предиабет».

Нарушенная толерантность к глюкозе в основе СД второго типа
Подробнее в статье: Гиперфункция и гипофункция ПЖ.
И всё же, можно ли сахар при панкреатите?
При остром панкреатите в первые дни болезни часто применяют лечебный голод, после чего больного переводят на специальную диету – стол № 5. На время болезни врачи настоятельно рекомендуют не употреблять в пищу «простые» углеводы, которые быстро изменяют уровень глюкозы в крови (шоколад, сдоба, фрукты, сахар).
Это связано с тем, что при остром панкреатите значительно страдает функция поджелудочной железы, и такой гормон как инсулин может вырабатываться в недостаточном количестве. Сахар состоит из сахарозы и глюкозы, следовательно, организму понадобится инсулин для перевода этих веществ из крови в клетки. При его временном дефиците уровень глюкозы в крови может резко возрасти, что ухудшит состояние больного.
В период ремиссии хронического панкреатита не стоит полностью отказываться от сахара, но количество углеводов следует ограничить. В день рекомендуется употреблять не более 40 г сахара, чтобы не перегружать поджелудочную железу.
Как избежать гипергликемии
Полностью обезопасить себя от стойкого повышения цифр глюкозы в крови невозможно. В острый период панкреатита больному назначается строгая диета (в первые 2-3-е суток – лечебное голодание, а затем пациента переводят на стол №5п). Это позволяет улучшить состояние и снизить риски.
Диетическое питание при воспалении поджелудочной железы полностью исключает из себя быстроусвояемые углеводы, которые могут резко повысить концентрацию сахаров. После 3-х суток голодания больного постепенно переводят на диетический стол № 5, в котором из углеводов разрешены только каши на воде (овсяная, гречневая, рисовая).
Советуем почитать:
- Картофельный сок при панкреатите;
- Ферменты для лечения поджелудочной железы;
- Рецепты салатов при панкреатите.
Людям с нарушенной толерантностью к глюкозе рекомендуется постоянно придерживаться диеты, избавиться от вредных привычек и дополнить распорядок дня дозированными физическими нагрузками.
Понравился материал: оцени и поделись с друзьями
Источник
Панкреатогенный сахарный диабет – эндокринное заболевание, которое возникает на фоне первичного поражения поджелудочной железы различного генеза (чаще хр. панкреатита). Проявляется диспепсическими расстройствами (изжогой, диареей, периодическими болями в эпигастрии) и постепенным развитием гипергликемии. Диагностика базируется на исследовании гликемического профиля, биохимии крови, УЗИ, МРТ поджелудочной железы. Лечение включает диету с пониженным содержанием жиров и «быстрых» углеводов, назначение ферментных и сахароснижающих препаратов, отказ от алкоголя и табакокурения. После проведения радикальных операций назначают заместительную инсулинотерапию.
Общие сведения
Панкреатогенный сахарный диабет (сахарный диабет 3 типа) – вторичное нарушение метаболизма глюкозы, развивающееся как следствие поражения инкреторного аппарата поджелудочной железы (ПЖ). Заболевание возникает у 10-90% пациентов с хроническим панкреатитом. Такая вариабельность данных связана со сложностью прогнозирования развития эндокринной дисфункции ПЖ и трудностью дифференциальной диагностики патологии. После перенесенного острого панкреатита риск формирования сахарного диабета 3 типа составляет 15%. Болезнь поражает чаще лиц мужского пола, чрезмерно употребляющих алкоголь, жирную пищу.
Панкреатогенный сахарный диабет
Причины панкреатогенного сахарного диабета
Заболевание развивается при нарушении эндокринной и экзокринной функции ПЖ. Выделяют следующие причины повреждения островкового аппарата железы:
- Хроническое воспаление ПЖ. Частые обострения панкреатита увеличивают риск развития диабета. Хроническое воспаление вызывает постепенное разрушение и склерозирование островков Лангерганса.
- Операции на поджелудочной железе. Частота послеоперационного диабета варьирует от 10% до 50% в зависимости от объема операции. Чаще всего болезнь развивается после проведения тотальной панкреатэктомии, панкреатодуоденальной резекции, продольной панкреатоеюностомии, резекции хвостовой части ПЖ.
- Прочие заболевания ПЖ. Рак поджелудочный железы, панкреонекроз вызывают нарушение эндокринной функции с формированием стойкой гипергликемии.
Существуют факторы риска, провоцирующие возникновение панкреатогенного диабета у пациентов с дисфункцией поджелудочной железы. К ним относятся:
- Злоупотребление алкоголем. Систематическое употребление спиртных напитков в несколько раз повышает риск возникновения панкреатита алкогольного генеза с формированием транзиторной или стойкой гипергликемии.
- Нарушение питания. Излишнее употребление пищи, богатой жирами, легкоусвояемыми углеводами способствует развитию ожирения, гиперлипидемии и нарушения толерантности к глюкозе (предиабета).
- Длительный прием медикаментов (кортикостероидов) часто сопровождается возникновением гипергликемии.
Патогенез
Эндокринная функция ПЖ заключается в выделении в кровь инсулина и глюкагона. Гормоны продуцируются островками Лангерганса, расположенными в хвосте железы. Длительные внешние воздействия (алкоголь, медикаменты), частые приступы обострения панкреатита, оперативное вмешательство на железе приводит к нарушению инсулярной функции. Прогрессирование хронического воспаления железы вызывает деструкцию и склероз островкового аппарата. В период обострения воспаления формируется отек ПЖ, возрастает содержание трипсина в крови, который оказывает ингибирующее действие на секрецию инсулина. В результате повреждения эндокринного аппарата железы возникает вначале преходящая, а затем и стойкая гипергликемия, формируется сахарный диабет.
Симптомы панкреатогенного сахарного диабета
Патология чаще возникает у лиц худощавого или нормального телосложения с повышенной возбудимостью нервной системы. Поражение ПЖ сопровождается диспепсическими явлениями (диарея, тошнота, изжога, метеоризм). Болезненные ощущения при обострении воспаления железы локализуются в зоне эпигастрия и имеют различную интенсивность. Формирование гипергликемии при хроническом панкреатите происходит постепенно, в среднем через 5-7 лет. По мере увеличения продолжительности болезни и частоты обострений возрастает риск развития СД. Диабет может дебютировать и при манифестации острого панкреатита. Послеоперационная гипергликемия формируется одномоментно и требует коррекции инсулином.
Панкреатогенный диабет протекает в легкой форме с умеренным повышением глюкозы крови и частыми приступами гипогликемии. Пациенты удовлетворительно адаптированы к гипергликемии до 11 ммоль/л. Дальнейшее повышение глюкозы в крови вызывает симптомы диабета (жажда, полиурия, сухость кожных покровов). Панкреатогенный СД хорошо поддается лечению диетотерапией и сахароснижающими препаратами. Течение болезни сопровождается частыми инфекционными и кожными заболеваниями.
Осложнения
У пациентов с СД 3 типа редко возникает кетоацидоз и кетонурия. Для больных панкреатогенным диабетом характерны частые непродолжительные приступы гипогликемии, которые сопровождаются чувством голода, холодным потом, бледностью кожных покровов, чрезмерным возбуждением, тремором. Дальнейшее падение уровня глюкозы крови вызывает помутнение или потерю сознания, развитие судорог и гипогликемической комы. При длительном течении панкреатогенного диабета формируются осложнения со стороны других систем и органов (диабетическая нейропатия, нефропатия, ретинопатия, ангиопатия), гиповитаминозы А, Е, нарушение метаболизма магния, меди и цинка.
Диагностика
Диагностика панкреатогенного сахарного диабета затруднительна. Это объясняется длительным отсутствием симптомов диабета, сложностью распознавания воспалительных заболеваний ПЖ. При развитии болезни часто игнорируют симптомы поражения ПЖ, назначая только сахароснижающую терапию. Диагностика нарушения углеводного обмена проводится по следующим направлениям:
- Консультация эндокринолога. Важную роль играет тщательное изучение истории болезни и связи диабета с хроническим панкреатитом, операциями на ПЖ, алкоголизмом, метаболическими нарушениями, приемом стероидных препаратов.
- Мониторинг гликемии. Предполагает определение концентрации глюкозы натощак и через 2 часа после еды. При СД 3 типа уровень глюкозы натощак будет в пределах нормы, а после еды повышен.
- Оценка функции ПЖ. Проводится с помощью биохимического анализа с определением активности диастазы, амилазы, трипсина и липазы в крови. Показательны данные ОАМ: при панкреатогенном СД следы глюкозы и ацетона в моче обычно отсутствуют.
- Инструментальные методы визуализации. УЗИ брюшной полости, МРТ поджелудочной железы позволяют оценить размеры, эхогенность, структуру ПЖ, наличие дополнительных образований и включений.
В эндокринологии дифференциальная диагностика заболевания проводится с сахарным диабетом 1 и 2 типа. СД 1 типа характеризуется резким и агрессивным началом болезни в молодом возрасте и выраженными симптомами гипергликемии. В анализе крови обнаруживаются антитела к бета-клеткам ПЖ. Отличительными чертами СД 2 типа будут являться ожирение, инсулинорезистентность, наличие С-пептида в крови и отсутствие гипогликемических приступов. Развитие диабета обоих типов не связано с воспалительными заболеваниями ПЖ, а также оперативными вмешательствами на органе.
Лечение панкреатогенного сахарного диабета
Для наилучшего результата необходимо проводить совместное лечение хронического панкреатита и сахарного диабета. Требуется навсегда отказаться от употребления алкогольных напитков и табакокурения, скорректировать питание и образ жизни. Комплексная терапия имеет следующие направления:
- Диета. Режим питания при панкреатогенном диабете включает коррекцию белковой недостаточности, гиповитаминоза, электролитных нарушений. Пациентам рекомендовано ограничить потребление «быстрых» углеводов (сдобные изделия, хлеб, конфеты, пирожные), жареной, острой и жирной пищи. Основной рацион составляют белки (нежирные сорта мяса и рыбы), сложные углеводы (крупы), овощи. Пищу необходимо принимать небольшими порциями 5-6 раз в день. Рекомендовано исключить свежие яблоки, бобовые, наваристые мясные бульоны, соусы и майонез.
- Возмещение ферментной недостаточности ПЖ. Применяются медикаменты, содержащие в разном соотношении ферменты амилазу, протеазу, липазу. Препараты помогают наладить процесс пищеварения, устранить белково-энергетическую недостаточность.
- Прием сахароснижающих препаратов. Для нормализации углеводного обмена хороший результат дает назначение препаратов на основе сульфанилмочевины.
- Послеоперационная заместительная терапия. После хирургических вмешательств на ПЖ с полной или частичной резекцией хвоста железы показано дробное назначение инсулина не более 30 ЕД в сутки. Рекомендованный уровень глюкозы крови – не ниже 4,5 ммоль/л из-за опасности гипогликемии. При стабилизации гликемии следует переходить на назначение пероральных сахароснижающих препаратов.
- Аутотрансплантация островковых клеток. Осуществляется в специализированных эндокринологических медцентрах. После успешной трансплантации пациентам выполняется панкреатотомия или резекция поджелудочной железы.
Прогноз и профилактика
При комплексном лечении поражения ПЖ и коррекции гипергликемии прогноз заболевания положительный. В большинстве случаев удается достичь удовлетворительного состояния пациента и нормальных значений сахара крови. При тяжелых онкологических заболеваниях, радикальных операциях на железе прогноз будет зависеть от проведённого вмешательства и реабилитационного периода. Течение болезни отягощается при ожирении, алкоголизме, злоупотреблении жирной, сладкой и острой пищей. Для профилактики панкреатогенного сахарного диабета необходимо вести здоровый образ жизни, отказаться от спиртного, при наличии панкреатита своевременно проходить обследование у гастроэнтеролога.
Источник
Можно ли сахар при панкреатите
Такой вопрос часто задают люди, страдающие этим заболеванием. Употребление сахара сводится на нет или максимально ограничивается. Это зависит от остроты протекания болезни и ее стадии.
На поджелудочную природа возложила две обязанности: вырабатывать ферменты, помогающие переваривать пищу, и инсулин. Если железа воспалилась, то обмен углеводов нарушается, гормон впрыскивается в кровь бессистемно.
По этой причине глюкоза при панкреатите может быть смертельно опасной и привести к крайне тяжелому состоянию – гипергликемической коме. Потому вопрос, сахар при панкреатите можно или нет, необходимо разъяснить подробно.
В острую фазу
Панкреатит, как и многие другие болезни, может быть острым, хроническим, пребывать в стадии ремиссии. Каждый из этапов характеризуется своими проявлениями, симптомами и, как результат, требованиями к образу питания пациента.
В период обострения человеку плохо, и состояние его катастрофически быстро ухудшается. Употребление сахара при этом может попросту убить пациента. В связи со сбоями в выработке инсулина, в крови и так фиксируется огромное количество сахара. Попытка еще добавить «сладенького» переведет воспаление ПЖ в необратимый процесс.
Придется привыкнуть к ограничению в питании и отказу от сахара во время острой фазы. Поджелудочную необходимо избавить от повышенных нагрузок. С этой целью пациенту предписывается диета, при которой нельзя употреблять:
- жирное;
- жареное;
- острое;
- жесткое;
- горячее;
- холодное.
Простым углеводам – решительное «нет». Пока не сойдет воспаление, о сахаре и содержащих его продуктах придется временно забыть.
В фазу ремиссии
После окончания острой стадии, исходя из состояния больного, ему могут разрешить побаловать себя сахарком в количестве до 30 граммов в сутки.
Обязательно измеряют показатель глюкозы и дают нагрузочные тесты. Если запустить болезнь и недостаточно качественно лечиться, то пациента ожидает хроническая форма панкреатита. Она угрожает трансформацией в сахарный диабет.
Поскольку прием сахара значительно ограничен, то следует подумать, чем его заменить. На сегодня существует множество способов даже самым отъявленным сладкоежкам не отказывать себе в любимых продуктах.
Сладости в период ремиссии заболевания
При наступлении ремиссии пациентам рекомендует медленно добавлять новые продукты в рацион.
При введении новых продуктов в рацион питания, следует особое внимание обращать на самочувствие больного.
- Можно ли есть блины при панкреатите
В данный период можно добавлять полезные сладости в меню.
При выборе сладких продуктов следует придерживаться следующих правил:
- рекомендовано употреблять сладости, приготовленные самостоятельно из проверенных продуктов;
- при покупке готовой продукции, следует внимательно изучать состав и избегать готовых продуктов с содержанием вредных веществ;
- выбор следует делать в пользу продуктов без содержания сахарного песка, так как вопрос, можно ли есть сахар при панкреатите, остается спорным;
- не стоит забывать о биохимическом соотношении продуктов – сладости не должны содержать большого количества жира, пряностей и других неполезных примесей;
- стоит беречь от дополнительных нагрузок органы пищеварения, и предотвращать отравления;
- следует проверять даты изготовления и проверять условия хранения.
Ягоды, фрукты и овощи
Природные фруктозу и сахарозу в достаточно больших количествах содержат фрукты, ягоды и овощи. Если с ягодами и фруктами все понятно, то об овощах несколько слов сказать нужно. Они необходимы организму как источник клетчатки и витаминов, но этим польза овощей не ограничивается.
Диетологи подчеркивают, что в сыром виде овощи и фрукты при панкреатите лучше не употреблять.
Запеченное в духовке, перетертое, вареное – разрешено. Такая обработка не нагружает железу, не провоцирует газонным с этой болезнью режимом питания, а просто придерживается какой-нибудь из многочисленных низкоуглеводных диет, отлично знают, что овощи также могут быть плодотворным источником натуральных сахаров. Обычные для наших широт морковь, свекла, тыква, не говоря об экзотическом батате, способны восполнить запасы глюкозы в организме и без сахара. К тому же, их полезнее употреблять, чем сахар – продукт переработки свеклы.
Как поддержать поджелудочную железу народными средствами и медикаментами?
Как улучшить работу поджелудочной железы (ПЖ), должен знать каждый пациент, у которого диагностирована патология этого органа. Заболевания ПЖ отличаются длительным течением и тяжелыми осложнениями, которые развиваются быстро, нередко заканчиваются летально. Поэтому для поддержки поджелудочной железы важна не только лекарственная терапия, назначаемая гастроэнтерологом или эндокринологом на продолжительный срок, но и образ жизни самого больного, его усилия по минимизации воздействующих на организм вредных внешних и внутренних факторов.
Мед и другие натуральные сахарозаменители
Этот продукт пчеловодства также способен стать прекрасной заменой привычному сыпучему или кусковому сладкому сахару. Правда, врач всегда предупредит, что медом можно лакомиться через месяц после приступа панкреатита. В день его употребление ограничивается двумя столовыми ложками.
Фруктоза и мед как сахарозаменители натурального происхождения отлично себя зарекомендовали за то время, что они выполняют эту функцию.
Недавно арсенал натуральных заменителей сахара пополнился стевией. Это очень сладкая трава, из которой делают порошок, выпускают в форме таблеток, сиропа и сушеной травки.
К натуральным подсластителям относится древесный или березовый сахар, получивший название ксилит (xylitol). Он не имеет привкуса, но в наших широтах не очень популярен. Фармакологическая отрасль добавляет его в сиропы от кашля, ополаскиватели для рта, зубные пасты, жевательные витаминки для детей. Положительные качества ксилита еще ждут своих ценителей. Есть и некоторые особенности: ксилит повышает перистальтику кишечника и увеличивает желчеотделение. В день его можно до 40 граммов.
Панкреатогенный диабет
- 1 Причины и факторы развития патологии
- 2 Особенности течения
- 3 Симптоматика заболевания
- 4 Диагностические мероприятия
- 5 Лечение панкреатогенного сахарного диабета
- 5.1 Медикаментозная терапия
- 5.2 Диета при заболевании
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Постоянное повышение сахара в крови из-за отклонения экзокринной и эндокринной функции поджелудочной железы называется панкреатогенный сахарный диабет. Чаще всего такое нарушение функций наблюдается при острой и хронической форме панкреатита. Диабет в таком случае называется вторичный и проявляется снижением тонуса мышц, чувством голода, повышенной потливостью. Несвоевременное выявление и лечение заболевания приводит к опасным осложнениям. Поэтому при возникновении первых признаков патологии нужно срочно обратиться к специалистам в клинику.
Причины и факторы развития патологии
К основным причинам возникновения сахарного диабета панкреатогенного типа относят хроническое и острое поражение поджелудочной железы. Также выделяют факторы, которые провоцируют возникновение воспаления внутреннего органа, после чего развивается панкреатический сахарный диабет:
- употребление алкогольных напитков;
- операционные вмешательства на поджелудочной;
- камни в желчном пузыре;
- лишний вес;
- употребление вредной пищи;
- медикаментозное поражение поджелудочной железы;
- онкологическое заболевание;
- травматическое поражение поджелудочной;
- развитие панкреонекроза;
- генетическая предрасположенность.
Вернуться к оглавлению
Особенности течения
Худоба — фактор риска для развития дисфункции поджелудочной железы.
Появление отклонений в углеводном обмене при панкреатогенном диабете отмечается чаще всего после 5-ти лет от возникновения панкреатита у человека. Эндокринные нарушения на фоне хронического воспалительного процесса в поджелудочной железе выявляются в виде снижения в крови сахара и панкреатического сахарного диабета. Еще при хронической форме панкреатита выделяют ряд особенностей протекания диабета:
- Часто этой патологией болеют люди, которые склонные к худобе.
- Повышение сахара при таком состоянии люди переносят легко.
- При приеме низкокалорийной пищи диабет характеризуется легким течением и не вызывает надобности в применении инсулина.
- После первых признаков заболевания поджелудочной железы через несколько лет появляются признаки диабета.
- Склонность к снижению сахара в крови.
- Часто проявляются болезни кожных покровов и патологии инфекционного характера.
- Позже, чем при классическом диабете, возникает такое осложнение, как кетоацидоз. Также могут возникнуть гиперосмолярные состояния и микроангиопатии.
- Патология хорошо лечится при соблюдении диетических назначений, занятии упражнениями и применении препаратов сульфонилмочевины.
- Возникает незначительная потребность в дополнительных применениях инсулина.
Вернуться к оглавлению
Симптоматика заболевания
Повышенная потливость — тревожный симптом заболевания.
При панкреатогенном сахарном диабете выделяют такую симптоматику:
- болезненные ощущения в животе;
- расстройство кишечника;
- чувство голода;
- сильная потливость;
- снижение мышечного тонуса;
- тремор;
- сильное возбуждение;
- поражение сосудов;
- развитие трофических язв.
Вернуться к оглавлению
Диагностические мероприятия
Если у человека развился панкреатогенный диабет, ему нужно немедленно обратиться в больницу к специалистам. Врач выслушает все жалобы и проведет объективное исследование. При обследовании живота выявляется болезненность в области поджелудочной железы. Дальше специалист проведет дифференциальную диагностику с другими заболеваниями. Для подтверждения диагноза врач назначит дополнительные методы исследования:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови;
- анализ крови на сахар;
- УЗИ брюшной полости;
- анализ на количество диастазы в моче и в крови.
Вернуться к оглавлению
Лечение панкреатогенного сахарного диабета
Для больного важно своевременно обратиться к врачу.
Если у человека появились первые признаки заболевания, нельзя пытаться вылечиться самому в домашних условиях, так как это может привести к опасным последствиям. Поэтому нужно обратиться к врачу. При поступлении специалист соберет анамнез, осмотрит пациента и назначит специальные методы исследования. После постановки точного диагноза врач составит план лечения.
В качестве терапии назначается медикаментозное лечение и диетическое питание.
Вернуться к оглавлению
Медикаментозная терапия
При заболевании назначают препараты, представленные в таблице:
Группы препаратов
| Названия | |
| Ферментные препараты | «Панзинорм» |
| «Пангрол» | |
| «Панкреатин» | |
| Обезболивающие | «Дуспаталин» |
| «Мебеверин» | |
| Препараты сульфонилмочевины | «Даонил» |
| «Глюренорм» | |
| «Диабетон» | |
| Бигуаниды | «Силубин» |
| «Диформин-ретард» | |
| Тиазолидиндионы | «Актос» |
| «Авандыя» | |
| Комбинированные препараты | «Амарил М» |
| «Глимекомб» |
Вернуться к оглавлению
Диета при заболевании
При таком виде диабета рекомендуется высококалорийная диета, богатая на сложные углеводы и с малым содержанием жиров — не больше 25% от всего количества калорий. Количество приемов пищи должно составлять 5 раз в сутки малыми порциями. Из рациона нужно исключить жирное, жареное, соленое и мучное. Рекомендовано ограничить употребление цельнозернового хлеба и сладкого, а также продукты с большим содержанием клетчатки. Не рекомендовано употреблять капусту, бульоны из мяса, свежие яблоки. Также нужно убрать из рациона разные соуса и майонез.
Синтетические сахарозаменители
Бывает так, что из рациона сахар практически исключен, а натуральные сахарозаменители человек не любит или не может принимать по каким-либо причинам, например, при аллергии на мед или в связи с высокой калорийностью фруктозы и стоимостью стевии. Есть еще один вариант получить «сладкую» жизнь – употреблять искусственный сахарозаменитель.
Химическая промышленность выпускает несколько видов сахзама. Самые популярные:
- аспартам;
- сахарин;
- сорбит;
- сукралоза.
Аспартам имеет свойство разлагаться на химические составляющие при высоких температурах. Поэтому почаевничать без угрозы для и без того подорванного здоровья не удастся. Замечено, что аспартам способствует усилению аппетита, может становиться причиной колебаний уровня глюкозы.
Сахарин – один из самых первых заменителей сахара, созданный человеком. Калорий в нем нет, а вот уровень сладости в 300 раз больше, чем у привычного сахара. Однако имеет ряд отрицательных качеств:
- отдает горечью;
- вредит печени и почкам;
- привлек внимание исследователей в плане развития онкологии.
Сукралоза хорошо показала себя отсутствием побочных эффектов, может использоваться в кондитерских изделиях. Во время беременности употреблять ее нельзя, равно как и возрастной категории до 14 лет.
Сахарозаменители в диете больных панкреатитом имеют немаловажное значение. Какой именно выбрать – должен подсказать лечащий врач. Выбор значителен, следует только найти самый походящий вариант для конкретного пациента.
Препараты для улучшения работы поджелудочной железы
При появлении определенных жалоб для улучшения работы поджелудочной железы врач назначает лечение, направленное на устранение проблемы, восстановление хорошего самочувствия. Для нормализации здоровья необходимо предварительно уточнить причину, которая привела к плохому самочувствию.
Поскольку ПЖ — орган с двойной функцией, работает на внутреннюю и внешнюю секрецию, сразу нужно проверить, какой из видов деятельности органа нарушен. Выясняются жалобы, анамнез, проводится объективный осмотр, учитываются все симптомы. Поскольку железа расположена забрюшинно, пропальпировать ее невозможно, поэтому главные методы диагностики — лабораторные и функциональные. Взрослый пациент и ребёнок сдают анализ крови на сахар и диастазу. Это основные показатели, дающие представление о нарушениях в ПЖ. В дальнейшем проводятся дополнительные методы исследования, назначаются препараты для улучшения функционирования ПЖ.
Лечение сахарного диабета
Повышенный сахар в крови свидетельствует о сахарном диабете — пациент должен принимать сахароснижающие таблетки или инъекции инсулина в зависимости от типа болезни (первый или второй). Лечение подбирается индивидуально и вместе с диетой (стол № 9 по Певзнеру) назначается на длительный срок, часто — на всю жизнь.
Инсулин применяется при повреждении основной массы островков Лангерганса и гибели бета-клеток, которые отвечают за гормональную выработку железой сахароснижающего компонента. Это должно улучшить состояние, и если пациент выполняет все рекомендации, его самочувствие позволяет продолжить трудовую деятельность, повысить жизненный тонус.
Запрещенные продукты
Как только установлен диагноз «панкреатит», человек должен быть морально готов к тому, что строгая диета теперь для него реальность, которая поддержит организм в работоспособном состоянии.
Для страдающих от панкреатита разработан специальный диетический стол №5. Упор здесь сделан на белковую пищу, сложные углеводы ограничиваются крупами.
Сладкие напитки попали под строгий запрет. Как правило, в них настолько много сахара, что есть опасность перегрузить поджелудочную железу. Шоколад и шоколадные конфеты, мороженое, булочки и пирожные, содержащие жирный сладкий крем, отныне крайне нежелательны в рационе.
Общий анализ крови
При подозрениях на развитие хронического или острого панкреатита всегда назначается общий анализ крови. Он дает наиболее обширную информацию о состоянии поджелудочной железы. Однако ставить диагноз только на основании результатов данного исследования нельзя. Потребуется дополнительное обследование пациента.
При холецистите или панкреатите общий анализ крови показывает следующие результаты:
- снижение уровня эритроцитов,
- уменьшение уровня гемоглобина,
- увеличение скорости оседания эритроцитов,
- сильное увеличение уровня лейкоцитов (при этих заболеваниях уровень лейкоцитов в 2-3 раза выше нормы),
- повышение гематокрита.
Показатели анализа крови при панкреатите у женщин и мужчин могут повышаться или уменьшаться. Такие изменения обуславливаются развитием воспалительных процессов в поджелудочной железе и выбросе токсичных веществ в кровь. И чтобы понять, какие показатели указывают на развитие этого заболевания, необходимо для начала узнать их норму. Норма?
