Симптом мондора при панкреатите причина

Симптом мондора при панкреатите причина
При остром панкреатите на основании клинических признаков врачу удается определить заболевание не более чем в 60-70% случаев. Причина в том, что симптомы воспаления поджелудочной железы встречаются и при других патологиях, если только речь не идет о тяжелой форме заболевания, сопровождающейся панкреонекрозом.
Клинические симптомы
Классических симптомов острого панкреатита три. Их называют триадой Мондора:
Обычно при остром панкреатите развивается интоксикационный синдром. Он проявляется высокой температурой тела, сухостью во рту, ознобом, потливостью. При выраженном интоксикационном синдроме наблюдается тахикардия, лабильность артериального давления, увеличение частоты дыхания, снижение диуреза. В некоторых случаях возможно скопление жидкости в брюшной или плевральной полости, нарушение функции почек.
Симптомы острого панкреатита по авторам
Некоторые клинические симптомы острого панкреатита получили названия по имени авторов, впервые их обнаруживших. Большинство из них появляются при деструктивных формах заболевания и являются негативными прогностическими признаками, свидетельствующими об отмирании участков поджелудочной железы и осложнениях панкреатита.
- Симптом Мондора – появление на лице и туловище пятен фиолетового цвета
- Симптом Грея-Турнера – синий цвет кожи на боковых стенках живота
- Симптом Лагерлефа – посинение рук, ног, лица
- Симптом Холстеда – посинение кожи передней поверхности живота
- Симптом Кюллена – цианоз кожи возле пупка
- Симптом Дэвиса – точечные кровоизлияния на ягодицах и пояснице
Причиной появления этих симптомов становится распространение панкреатического секрета в забрюшинную полость. В большинстве случаев они свидетельствуют о панкреонекрозе.
Лабораторные симптомы
Клинические симптомы отнюдь не являются главными при постановке диагноза. Определить острый панкреатит помогают лабораторные исследования. При этом заболевании в крови наблюдается:
- увеличение количества ферментов поджелудочной железы – амилазы, эластазы, липазы
- гипергликемия (повышение концентрации глюкозы в крови)
- низкий уровень кальция (симптом также характерен для перфорации язвы двенадцатиперстной кишки)
- повышение уровня С-реактивного белка
- низкий уровень тромбоцитов
- анемия (низкий уровень гемоглобина и эритроцитов)
- высокий уровень лейкоцитов
- высокий гематокрит (следствие обезвоживания организма)
- при сопутствующем поражении гепатобилиарной системы – повышение уровня печеночных трансаминаз и билирубина
Изменения в моче при остром панкреатите:
- глюкозурия (наличие в моче сахара)
- высокий уровень амилазы
Столь большое количество лабораторных симптомов не означает, что все они непременно должны встречаться у каждого больного. Но даже наличие нескольких из них позволяет с большой долей вероятности диагностировать острый панкреатит.
Рентгенологические симптомы
Рентгенологическое обследование больного, как правило, проводится в два этапа. Сразу же после госпитализации пациента в диагностических целях делают обзорный снимок брюшной полости и грудной клетки. Затем проводят исследования желудочно-кишечного тракта с контрастным веществом. Впервые это происходит на 3-4 сутки после поступления больного в стационар, когда его состояние нормализуется. Задача второго этапа – выявить последствия острого панкреатита.
Основные рентгенологические симптомы заболевания:
- смещение желудка кпереди
- изменение формы желудка или кишечника
- скопление в желудке и кишечнике жидкости или слизи
- утолщение складок слизистой оболочки желудка в тех местах, где он прилегает к воспалившейся поджелудочной железе
- частичный парез тонкого кишечника
- наличие газа в поперечной части ободочной кишки (симптом Гобье) при его отсутствии в других участках толстого кишечника
- нарушение функции диафрагмы
- наличие плеврального выпота
Через 10-15 дней при помощи рентгена можно выявить кисты поджелудочной железы, которые нередко формируются вследствие частичного разрушения органа. Благодаря этому методу исследования врач также способен обнаружить гнойные осложнения острого панкреатита.
Использованные источники: pankreatitu.info
Симптомы Воскресенского, Мейо-Робсона, Керте, Раздольского, Кача и Мондора при панкреатите
Авторские симптомы панкреатита представляют собой синдромы панкреатической болезни, которые настолько распространены и уникализированы, что удостоились наименования в честь своих открывателей: Воскресенского, Мейо-Робсона, Керте, Раздольского, Кача, Мондора.
Общепринятые симптомы панкреатита
Панкреатит – заболевание, которое выражается в воспалении поджелудочной железы. Причиной панкреатической болезни может быть наследственная предрасположенность, злоупотребление алкогольными напитками, патологии пищеварительной системы, хронические заболевания, неправильное питание и другие негативные факторы.
Характерными симптомами являются:
- Пожелтение кожных покровов и склер.
- Побледнение цвета лица, которое позже сменяется на так называемый землистый оттенок.
- Впалые глаза.
- Появление кровянистых отметин в области паха и живота.
- Налет на языке.
- Запах ацетона в ротовой полости.
- Одышка.
- Повышение частоты сердечных сокращений.
- Болевые ощущения, отдающие в левый бок и поясницу.
- Диспепсические расстройства.
Авторские симптомы панкреатита
- Симптом Воскресенского при панкреатите иначе называют ложной нечувствительностью. При пальпации области живота больной не ощущает пульсацию аорты брюшины при ее пересечении с поджелудочной. Доктор становится справа от лежащего на кушетке пациента. Левой рукой врач создает натяжение футболки, в то время как другой рукой производит скользящее движение кончиками пальцев. Направление – от подложечного участка к правой подвздошной области. Как правило, больной панкреатитом ощущает резкий болевой синдром.
- Симптом Мейо-Робсона при панкреатите обозначает наличие болей слева: подреберье, поясница, область живота. Это один из наиболее характерных признаков панкреатической болезни.
- Симптом Керте при панкреатите чаще всего сопровождает острый приступ заболевания. Он выражается в болевом синдроме и сопротивляемости при пальпации врачом области живота, а именно участка, находящегося на расстоянии 5 сантиметров выше пупка.
- Под синдромом Раздольского понимают возникновение при остром приступерезких болевых ощущений при простукиваниив брюшной полости, где расположена поджелудочная.
- Если у пациента с диагнозом панкреатит возникает боль при пальпации области поперечных отростков 8-11 грудных позвонков и сверхчувствительность этих отделов по левой стороне, то речь идет о симптоме Кача.
- Острый панкреатит зачастую сопровождает и симптом имени Мондора. Для него свойственны цианотические пятна темно-синего оттенка, которые появляются на коже лица и тела пациента ввиду сильнейшей интоксикации организма.
Использованные источники: pankreotit-med.com
Названия признаков панкреатита в честь докторов
Диагностика патологии процесс не только длительный, но и сложный. У каждого заболевания имеются свои характерные симптомы, при наличии которых можно с уверенностью поставить диагноз. Также выявляется и панкреатит. При подозрении на заболевание врач проводит тщательный опрос пациента и только после этого приступает к его осмотру. При этом внимание обращается не только на внешний вид, но и на результаты пальпации и перкуссии. При этом можно выделить основные симптомы, которые чаще всего появляются при панкреатите и носящие название по имени открывших их врачей.
Характерные признаки панкреатита
При проведении обследования пациента, в первую очередь, оцениваются имеющиеся болевые ощущения, а также изменение ощущений во время пальпации. В связи с этим выделяются следующие характерные признаки:
- Симптом Воскресенского. Определяется как отсутствие чувствительности биения стенки аорты в области ее соприкосновения с железой. Локализуется точка на 5-6 сантиментов выше пупка и на 4 сантиметра в сторону проекции желчного пузыря. Для того чтобы определить симптом Воскресенского, достаточно по натянутому полотну тонкой одежды сделать скользящее движение от области эпигастрия по направлению к проекции печени. В 70% случаев дает положительный результат при панкреатите. В связи с особенностью проведения признак Воскресенского иногда именуется как «симптом рубашки».
- Признак Мейо-Робсона определяется как выраженная боль в точке, расположенной в проекции тела и хвоста железы. Для того чтобы найти точку, необходимо мысленно провести линию от пупка до середины нижнего ребра слева. Болевой участок будет располагаться в средней трети этой линии. Выявляется симптом Мейо-Робсона практически в 50% случаев при панкреатите. Определяется легким нажатием на данную точку. Усиление боли указывает на положительный признак Мейо-Робсона.
- Симптом Керте представляет собой болезненность при пальпации в области, расположенной на пять сантиметров выше пупка по центральной линии. Выявляется в 65% случаев при панкреатите. Помимо этого, признак Керте является положительным при выявлении напряжения мышечных тканей в области эпигастрия
- Симптом Кача определяется как выраженная болезненность при попытке пропальпировать участок в проекции хвоста железы. Располагается точка Кача в области поперечного отростка восьмого грудного позвонка. Наиболее часто положителен признак при хроническом течении патологии. В некоторых случаях при панкреатите может выявляться в виде повышенной чувствительности кожи в указанной области.
- Симптом Раздольского чаще выявляется при остром панкреатите. Проявляется в виде резкой боли, возникающей во время перкуссии по коже в области проекции железы. Обусловлен выраженным воспалением брюшины.
Наличие одного из перечисленных признаков является причиной госпитализации пациента с целью последующего обследования.
Дополнительные симптомы
Помимо перечисленного, можно выделить и другие симптомы, названные по фамилиям врачей. Наиболее часто специалисты во время диагностики используют следующие методы:
- Признак Мондора проявляется чаще при остром панкреатите. Характеризуется появлением темных пятен синего цвета на коже больного. Локализоваться они могут как на теле, так и на лице. Причиной их появления является попадание токсинов, выбрасываемых железой, в кровь и далее в слои кожи.
- Симптом Гротта проявляется в выраженной болезненности в определенных точках. Каждая из них имеет свое название и является подтверждением наличия воспаления в определенной части железы.
- Признак Дежардена проявляется в виде боли в точке, расположенной в четырех сантиметрах выше пупка по линии, соединяющей его с подмышечной впадиной справа. При панкреатите положителен в 70% случаев.
- Воспаление головки железы определяется положительным симптомом в точке Шоффара.
- При панкреатите нередко определяется положительная реакция при нажатии на точку, расположенную в ямке в области кивательной мышцы. Признак носит название Мюсси-Георгиевского. Появляется он в результате выраженного раздражения брюшины и иррадиации по нервным ветвям диафрагмы.
Важно: симптом Мюсси-Георгиевского может быть положительным при панкреатите, холецистите и прободении язвы, что требует проведения дифференциальной диагностики.
- Признак Тужилина проявляется появлением бордовых пятен в виде кровоподтеков, размером до четырех миллиметров. Диагностируется, как правило, при рецидиве панкреатита.
Помимо перечисленного, можно выделить и другие симптомы, возникающие при панкреатите. Синюшные пятна большой площади, локализующиеся на боковых поверхностях, носят название признак Грея-Тернера. Если же подобные кровоизлияния локализуются вокруг пупка, то положительным считается симптом Куллена. При панкреатите могут быть не все перечисленные признаки. В то же время, появление двух положительных результатов указывает на наличие воспаления железы. Уточнение локализации и выраженности процесса проводится с помощью инструментальных методов.
Проекция поджелудочной железы на переднюю брюшную стенку:
Использованные источники: peptic.ru
Проявления симптома Керте при панкреатите
У каждой патологии есть свои характерные симптомы, по которым врач сможет поставить точный диагноз. При панкреатите это симптом Керте. Что это такое и как его определить? Для того чтобы выявить панкреатит, врач проводит опрос и обращает особое внимание на результаты пальпации. В ходе диагностической процедуры можно выделить главные симптомы, которые носят название имен авторов, открывших их.
Симптомы панкреатита по авторам
Первым делом, во время обследования врач оценит болевые ощущения пациента и изменение характера боли во время пальпации. С развитием панкреатита выделяют несколько характерных авторских симптомов.
Керте
Этому признаку характерно появление боли немного выше пупка. Симптом Керте при панкреатите можно определить пальпацией. Пациенты жалуются на возникновения острой боли при надавливании ладонью врача. В большинстве случаев это говорит о развитии острого панкреатита. Во время обследования будет ощущаться напряжение мышц брюшного пресса. Так организм пытается защитить больную часть живота от внешнего воздействия.
Воскресенского
Если функциональность поджелудочной железы не нарушена и отсутствует воспалительный процесс, при пальпации орган не обнаруживается. Врач при исследовании брюшины может нащупать только пульсацию аорты, но это только в том случае, если у пациента нет жировых отложений на животе. Аорта располагается параллельно позвоночному столбу. Пульсирующие движения крупного сосуда будут хорошо ощущаться, если пространство между позвоночным столбом и передней стенкой брюшной полости ничем не заполнено.
В том случае, когда железа воспалилась и увеличилась в размерах, пульсация будет отсутствовать из-за отека органа и окружающих его тканей. Специалисты часто применяют симптом Воскресенского для определения обострения панкреатита.
Читайте: как происходит заражение лямблиозом взрослых.
Мейо-Робсона
При обострении наблюдается в 45 % всех случаев. Болевой синдром возникает сразу после надавливания на больной участок. Чтобы самостоятельно найти этот участок, следует образно провести линию от пупка до середины нижнего левого ребра. Средняя треть этой линии и будет являться болевой точкой. Если хвост поджелудочной железы поврежден, даже легкое надавливание на этот участок вызовет у пациента боль.
Проявляется сильной болью при обследовании участка живота (пальпацию проводят над хвостом поджелудочной железы). Болевой синдром указывает на обострение патологии. В некоторых случаях признак Кача может проявляться в виде гиперчувствительности кожных покровов в указанной области.
Щеткина-Блюмберга
О положительном результате будет говорить резкая боль после того, как врач медленно надавит ладонью на брюшную стенку живота и резко уберет ее. Раздражение брюшины вызовет резкую и острую боль.
Раздольского
В том случае, если после постукивающих движений над поджелудочной железой возникнет сильная боль, это будет говорить о воспалении органа и развитии острого панкреатита.
Мондора
При тяжелой форме заболевания повреждаются кровеносные сосуды (капилляры). На лице и теле больного появляются цианотичные пятна. С прогрессированием болезни количество гематом увеличивается. Кроме этого, под ребрами ощущается сильная боль. Цианоз лица – это опасный сигнал, который свидетельствует о некротическом поражении поджелудочной железы.
Дополнительные проявления болезни
Острый панкреатит характеризуется приступообразной и мучительной болью, которая сильно изматывает больного до помутнения его сознания. Для того чтобы хоть как-то уменьшить боль, человек пытается принять удобную позу тела. Чаще всего помогает коленно-локтевое положение. Симптом Керте при остром панкреатите можно уменьшить, если лечь на левый бок и поджать к подбородку колени.
Рекомендуем узнать, как проводится дуоденальное зондирование.
Читайте: почему может появляться боль в пищеводе.
Узнайте, как проявляется рак пищевода.
Острая стадия заболевания характеризуется болевым ощущением в эпигастрии и под левым подреберьем. Боль отдает в левую часть тела, что может напоминать симптомы стенокардии.
Кроме этого, патология проявляется:
- вздутием живота;
- изменением цвета кожи;
- рвотой;
- нарушением ЦНС.
С прогрессированием патологии болевой синдром распространяется на всю область живота. Немного позже можно наблюдать вздутие, причем, вздувается сначала область эпигастрии, а затем и весь живот.
С тяжелым течением болезни может наблюдаться изменение цвета кожных покровов. У 40% всех больных кожа становится желтоватой, синюшной или бледной. У 15% больных белковая оболочка глазного яблока также приобретает желтоватый оттенок.
Рвота – это тот симптом, который всегда сопровождает острое течение панкреатита. Как правило, рвотный позыв человек ощущает сразу после наступления боли. В самом начале объем рвотных масс невелик, но это только первое время. Вскоре этот симптом станет изнурительным, многократным и не будет приносить никакого облегчения больному. В рвотных массах можно заметить не только пищевые остатки, но также желчь и слизь. В редких случаях может присутствовать примесь крови.
Острый панкреатит нередко сопровождается нарушением работы центральной нервной системы. У больного может наблюдаться бред, потеря пространства и галлюцинации. Такие симптомы чаще возникают у пьющих людей на третий день развития панкреатита и что самое интересное – проходят бесследно без лечебного вмешательства.
Если медицинскими сотрудниками будут выявлены вышеперечисленные симптомы и признаки, больного в срочном порядке госпитализируют для подтверждения диагноза и проведения дальнейшего лечения.
Использованные источники: prozkt.ru
загрузка…
Источник
Панкреатит — это острая или хроническая воспалительная деструкция поджелудочной железы. Проявляется опоясывающей болью, болевыми ощущениями или дискомфортом слева в подреберье, связанными с пищевыми погрешностями, диспепсией, полифекалией, нарастающим ухудшением общего состояния. Диагностируется с помощью общего и биохимического анализа крови, УЗИ, МРТ, КТ поджелудочной железы, ИФА кала, ЭРПХГ, лапароскопии. Для лечения проводят обезболивающую, инфузионную, антисекреторную, заместительную ферментную и антибиотикотерапию. По показаниям выполняют некрэктомию поджелудочной железы, оментобурсостомию, удаление кист и псевдокист.
Общие сведения
Термин «панкреатит» объединяет группу острых и хронических заболеваний с воспалительным поражением поджелудочной железы (ПЖ). За последние 30 лет распространенность патологии увеличилась более чем в 2 раза, отмечается стойкая тенденция к ее омоложению, в том числе более частое развитие панкреатита у детей. Распространенность острой формы болезни составляет от 0,0175 до 0,0734%, хронической — от 0,4 до 5%. Острые панкреатиты в 3,5 раза чаще диагностируются у женщин, хронические — вдвое чаще у мужчин. В группу риска входят пациенты, злоупотребляющие алкогольными напитками и страдающие билиарной патологией. Актуальность своевременной диагностики заболевания обусловлена тяжестью его осложнений, особенно при остром течении.
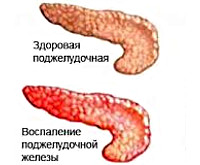
Панкреатит
Причины панкреатита
Воспалительное поражение поджелудочной железы может иметь различное этиологическое происхождение. Специалисты в сфере клинической гастроэнтерологии выделяют несколько групп провоцирующих факторов, под влиянием которых развивается острое или хроническое воспаление органа. Возможными причинами панкреатита считаются:
- Алкогольные эксцессы. Более чем у половины пациентов заболевание становится следствием употребления больших количеств спиртного. В структуре деструктивных форм болезни алкогольные панкреатиты составляют до 70%. Риск воспалительной деструкции панкреатической паренхимы возрастает при употреблении суррогатов.
- Панкреатобилиарная патология. У 20% больных панкреатит развивается на фоне желчнокаменной болезни в результате механической обструкции панкреатического протока конкрементами. Причинами заболевания также служат травмы живота, рак поджелудочной железы, стеноз сфинктера Одди и кисты желчного протока.
- Ятрогении. В 4-5% случаев провоцирующим фактором становится нарушение техники ретроградной холангиопанкреатографии и абдоминальных операций. Токсическое воспалительное поражение панкреатической паренхимы возможно при приеме ингибиторов АПФ, петлевых диуретиков, цитостатиков и препаратов, содержащих серу (медикаментозный панкреатит).
Группа риска включает больных сахарным диабетом, гиперпаратиреозом и другими формами гиперкальциемии, вирусными гепатитами В и С, эпидемическим паротитом, глистными инвазиями. В отдельных случаях встречается панкреатит при беременности, трансплантации почек, ишемическом повреждении панкреатических тканей при шоке, эмболии артерий. При развитии патологического состояния в ответ на действие конкретного фактора (заболевания ЖКТ, травмы и др.) панкреатит называют реактивным. В 20-30% случаев причины остаются неустановленными (идиопатическое заболевание), не исключена роль отягощенной наследственности.
Патогенез
Механизм развития панкреатита основан на аутолизе тканей поджелудочной железы ее собственными протеолитическими и липолитическими ферментами. Пусковым моментом заболевания является гиперсекреция фосфолипазы А-2, липазы, эластазы, химотрипсиногена, трипсиногена, зачастую сочетающаяся с внутрипротоковой гипертензией из-за функционального спазма сфинктера Одди или механической обструкции большого дуоденального сосочка. Под действием энзимов начинается деструкция железы, нарастают нарушения микроциркуляции, отек.
Попадание ферментов в системный кровоток приводит к повреждению мозга, легких, почек, других тканей и органов. При хроническом течении панкреатита преобладает диффузная дегенерация тканей, атрофируются панкреоциты. Железистые элементы постепенно замещаются соединительной тканью, что сопровождается снижением экзокринной функции ПЖ и ухудшением процессов переваривания в кишечнике. Одновременно в системе протоков органа образуются кисты и конкременты. При вовлечении в процесс островков Лангерганса падает выработка инсулина.
Классификация
Основной критерий систематизации форм панкреатита — динамика патологического процесса. Заболевание может быть ограниченным или распространенным острым с быстрым нарастанием симптоматики (интерстициальный панкреатит, стерильный и инфицированный панкреонекроз) или хроническим с преимущественно дегенеративными изменениями. По характеру поражения острое воспаление бывает геморрагическим, гнойным, жировым, смешанным. Основными критериями, положенными в основу отечественной клинико-морфологической классификации хронического панкреатита, являются:
- Морфологические признаки. Учитываются гистологические изменения в органе. Процесс может быть интерстициально-отечным, паренхиматозным, индуративным (фиброзно-склеротическим), псевдотуморозным (гиперпластическим), кистозным.
- Ведущая симптоматика. Различают болевую, гипосекреторную, астено-невротическую (ипохондрическую) формы панкреатита. При наличии нескольких симптомов диагностируют сочетанный вариант, при их малой выраженности — латентный.
- Особенности клинического течения. Хронический панкреатит бывает редко и часто рецидивирующим. При постоянном наличии симптоматики говорят о персистирующем течении заболевания.
- Этиология. Наиболее распространенными вариантами панкреатита являются билиарнозависимый и алкогольный. Также специалисты выделяют дисметаболическую, инфекционную, лекарственную и идиопатическую форму патологии.
- Наличие осложнений. Возможно неосложненное и осложненное течение. С учетом ведущего осложнения различают панкреатит с нарушением оттока желчи, портальной гипертензией, инфекционным воспалением, эндокринными нарушениями, патологией других органов и систем.
Симптомы панкреатита
Проявления патологии зависят от варианта течения и наличия сопутствующих заболеваний ЖКТ. При билиарном панкреатите преобладает болевой синдром в верхних отделах живота без четкой локализации, боль может иррадиировать в лопатку, плечо и околосердечную область. Болевые приступы развиваются после злоупотребления жирной или жареной пищей, приема газированных напитков, которые вызывают спазм сфинктера Одди. При сопутствующей ЖКБ в период обострения наблюдается желтуха.
Патогномоничным признаком острого панкреатита является триада Мондора — вздутие живота, боль и рвота. Болевые ощущения возникают внезапно, они очень интенсивны, иногда приводят к потере сознания. Боль опоясывающая, рвота многократная, не приносит облегчения. Для острого воспаления типично быстрое ухудшения общего состояния больного: выявляется тахикардия и резкое снижение АД, усиленная потливость, бледность кожных покровов.
При хронической патологии болевой синдром менее интенсивен, обычно определяется после погрешностей в диете. Со временем пациенты отмечают, что боли появляются реже и заменяются дискомфортом в левом подреберье. Хронический панкреатит характеризуется нарушениями стула: обнаруживается полифекалия (выделение большого количества кала), испражнения приобретают сероватый цвет и резкий зловонный запах. Язык сухой, обложен желтоватым налетом. На передней брюшной стенке в проекции ПЖ формируется участок атрофии подкожной клетчатки.
Осложнения
Без лечения образуются инфильтраты, которые переходят в гнойно-некротические флегмоны забрюшинного пространства. Возможен перитонит. При тяжелом течении возникает полиорганная недостаточность, при поражении трех и более систем летальность составляет около 85%. При хроническом процессе в поджелудочной железе выявляется фиброз и кальциноз, наблюдается внешнесекреторная недостаточность. Вследствие поражения островков Лангерганса возникает вторичный сахарный диабет. Отмечается формирование и нагноение истинных или ложных кист, кровотечения из патологически измененных вен вследствие региональной портальной гипертензии.
Диагностика панкреатитов
Постановка диагноза панкреатита может быть затруднена, поскольку клиническая картина часто имитирует патологию других отделов ЖКТ. Заподозрить заболевание можно при выявлении характерных физикальных симптомов. Наиболее информативными инструментальными и лабораторными исследованиями являются:
- Исследование панкреатических ферментов в крови. Повышение уровня альфа-амилазы в 3-4 раза (при норме до 50 Ед/л) в первые сутки указывает на острый процесс или обострение хронического воспаления. С 4 суток проводят измерение уровня липазы — диагностически значимо двукратное увеличение показателя.
- ИФА каловых масс. Анализ кала на панкреатическую эластазу-1 необходим для оценки недостаточности внешнесекреторной функции органа. Значение в диапазоне 50-100 мкг/г указывает на среднюю степень нарушения экзокринной деятельности, при показателе ниже 50 мкг/г устанавливают тяжелую степень.
- Сонография поджелудочной железы. Для острого панкреатита характерно увеличение и отечность органа, нечеткость контуров и неоднородность структуры. При хроническом заболевании в ходе УЗИ поджелудочной железы определяется ее уменьшение, деформация контуров, кистозные образования и кальцификаты.
- Томография. МРТ поджелудочной железы считается «золотым стандартом» диагностики болезней ПЖ. Метод позволяет четко визуализировать паренхиму, оценить структуру кист и некротических участков. КТ с внутривенным контрастированием проводится для изучения секвестров и зон некроза.
- ЭРХПГ. Ретроградная холангиопанкреатография имеет высокую диагностическую ценность при подозрении на билиарный панкреатит, дает возможность оценить состояние сфинктера Одди, обнаружить белковые «пробки», конкременты и стриктуры протоков.

КТ органов брюшной полости. Панкреатит (в области хвоста поджелудочной железы) с наличием отека ее паренхимы, жидкостного содержимого вблизи ее края, на фоне утолщение фасции Героты слева
При низкой информативности других методов выполняют лапароскопию. В общем анализе крови определяют повышение СОЭ и нейтрофильный лейкоцитоз, степени изменения показателей коррелируют с тяжестью состояния пациента. В биохимическом анализе крови выявляют диспротеинемию, гипоальбуминемию, в случае панкреонекроза – высокие уровни АЛТ и АСТ. Дополнительно определяют концентрацию С-реактивного белка — значение более 120 мг/л свидетельствует об инфекционной природе заболевания.
Дифференциальный диагноз при остром процессе проводят с другой хирургической патологией, сопровождающейся симптомами «острого живота». Основные критерии: повышение амилазы, наличие УЗИ- и КТ-признаков поражения ПЖ. Хронический вариант панкреатита дифференцируют с большой группой воспалительных процессов ЖКТ с учетом анамнеза, жалоб и результатов дополнительных исследований. Пациента консультирует специалист-гастроэнтеролог, хирург, инфекционист.
Лечение панкреатита
Выбор терапевтической тактики определяется формой заболевания. Пациентам с острым процессом рекомендована госпитализация, функциональный покой органа (голодание, энтеральное зондовое или парентеральное питание). При хроническом воспалении необходима коррекция рациона с исключением спиртного, ограничением жиров и углеводов. Ведущей является консервативная медикаментозная терапия, которая с учетом клиники панкреатита может включать:
- Обезболивающие препараты. Обычно используют ненаркотические анальгетики, которые при наличии спастических дискинезий дополняют миотропными спазмолитиками. При интенсивном болевом синдроме показана эпидуральная блокада, введение наркотиков.
- Инфузионная терапия. Особую роль внутривенное вливание больших объемов электролитов играет при предупреждении панкреонекроза у больных с острым панкреатитом. Пациентам с хроническим воспалением инфузии обычно осуществляют при обострении болезни.
- Блокаторы желудочной секреции. Применение блокаторов протонной помпы и ингибиторов Н2-рецепторов позволяет снизить секрецию соляной кислоты и связанную с ней продукцию секретина. В результате уменьшается производство панкреатического сока.
- Ферменты поджелудочной железы. Заместительная терапия рекомендована при хроническом варианте панкреатита. Назначение комплекса панкреатических энзимов направлено на улучшение процессов переваривания и всасывания питательных веществ в кишечнике.
- Антибиотики. Используются преимущественно при остром воспалительном процессе для купирования и профилактики инфекционных осложнений. Наиболее эффективны фторхинолоны в комбинации с нитроимидазолами, карбапенемы, цефалоспорины 3-4 поколения.
При тяжелой форме применяют октапептиды, селективно угнетающие панкреатическую секрецию, проводят интенсивную терапию для поддержания АД, стабилизации метаболических нарушений. Пациентам с установленной этиологией панкреатита показано лечение основного заболевания. При остром панкреонекрозе может выполняться некрэктомия поджелудочной железы, оментобурсостомия. При стойких болях, связанных с наличием кистозных образований, производится удаление ложных кист поджелудочной железы или марсупиализация истинных кист.
Прогноз и профилактика
В случае острой патологии прогноз для пациентов сомнительный, исход заболевания обычно оценивают по шкале Рэнсона — наличие менее 3-х признаков свидетельствует об относительно благоприятном течении. Прогноз при хроническом панкреатите зависит от давности болезни и степени структурных поражений железы. Для профилактики воспаления необходимо ограничить потребление жирной пищи и газированных напитков, отказаться от вредных привычек (алкоголь, курение), проводить своевременное лечение заболеваний билиарной системы.
Источник
