Стеариновые бляшки при панкреатите
ЖИРОВЫЕ НЕКРОЗЫ (син.: стеариновые бляшки, некроз жировой ткани) — очаговые омертвения жировой ткани.
Термин введен в 1882 г. Бальзером (W. Balser), который описал 5 случаев некроза жировой клетчатки как в ткани, так и в окружности поджелудочной железы. Аналогичные наблюдения были описаны ранее Смиттом (Smitt, 1818), Р. Вирховом (1852), Понфиком (E. Ponfick, 1872).
Этиология и патогенез
Этиология и патогенез Ж. н. окончательно не выяснены. Можно лишь утверждать, что Ж. н. представляют собой конечную фазу сложного хим. процесса, в к-ром действие панкреатической липазы занимает ведущее место. Электронно-микроскопические исследования свидетельствуют о том, что в определенных ситуациях (преимущественно жировая диета, злоупотребление алкоголем) гранулы зимогена элиминируются не только в систему выводных протоков железы, но и в перицеллюлярное пространство. Активная липаза током тканевой жидкости достигает междольковой жировой ткани и некротизирует ее: возникает так наз. дистанционный некроз. В очагах Ж. н. при гистохимическом исследовании отмечается высокая активность липазы. Попадая в сосудистое русло, активная липаза может вызвать Ж. н. в отдаленных от поджелудочной железы участках жировой ткани.
К ферментам, обладающим цитотоксическим действием на жировую ткань, причисляют амилазу и лецитиназу, фосфолипазу А, липазу жировой ткани. Большое значение в патогенезе Ж. н. приписывают липолизу, в основе к-рого лежит гидролитическое расщепление триглицеридов (нейтральных жиров) на глицерин и жирные к-ты. Активность липазы регулируется циклическим 3′,5′-аденозинмонофосфатом (3′,5′-АМФ). Содержание 3′,5′-АМФ в ткани зависит от активности двух ферментов — аденилатциклазы и фосфодиэстеразы. Аденилатциклаза катализирует образование циклического 3′,5′-АМФ из АТФ. Некоторые гормоны (глюкагон и АКТГ) стимулируют активность аденилатциклазы и, т. о., увеличивают образование 3′,5′-АМФ и последующий липолиз жировой ткани.
Среди процессов, способствующих липолизу жировой ткани, первое место отводят острому панкреатиту. При экспериментальном панкреатите у крыс в течение первых 3 час. отмечался выраженный липолиз, а через 3—6 час. в этих участках значительно увеличивалось содержание кальция. Высвободившиеся при этом жирные к-ты эстерифицируются кальцием, а образовавшиеся таким путем кальциевые мыла осаждаются и представляют основу так наз. Ж. н. Инсулин с глюкозой, никотиновая к-та и пропранолол (бета-адренергический блокирующий агент) ингибируют липолиз.
Ж. н. представляют собой очаги, напоминающие по внешнему виду стеариновые капли (отсюда название «стеариновые бляшки»), округлой формы, плотной консистенции, диам. 1 — 3 мм. Нередко Ж. н., сливаясь, образуют более крупные очаги диаметром до 1 см и более. Локализуются они чаще в поджелудочной железе и жировой клетчатке брюшной полости (большой и малый сальник, брыжейка тонкой кишки, забрюшинная клетчатка, клетчатка малого таза). Во внутренних органах (кроме поджелудочной железы) Ж. н. не наблюдаются. Из других локализаций следует указать на подкожную клетчатку туловища и конечностей, перикард, плевру, брюшину, костный мозг.
Для макроскопической диагностики Ж. н. применяют реакцию Бенды, с помощью к-рой они окрашиваются в зеленый цвет.

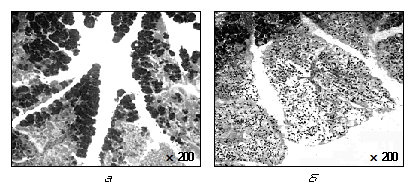
Микроскопическая картина очага жирового некроза в поджелудочной железе: 1 — край дольки поджелудочной железы; 2 — демаркационный клеточный вал; 3 — некротизированная масса.
При микроскопическом исследовании в очаге Ж. н. цитоплазматическая мембрана жировых клеток неразличима, ядра клеток отсутствуют и очаг представлен гомогенной некротизированной массой (рис.). Микроскопически можно проследить динамику развития Ж. н., к-рая складывается из последовательного развития дистрофических, некробиотических и в конечном итоге некротических изменений жировых клеток; в очагах жировых некрозов обнаруживаются различные кристаллические включения. По периферии очага Ж. н. располагается демаркационный клеточный вал, представленный лимфоцитами, полиморфно-ядерными лейкоцитами, макрофагами и плазматическими клетками. Клеточный инфильтрат способствует рассасыванию некротических масс, а образующаяся грануляционная ткань формирует капсулу (инкапсуляция очага Ж. н.). Если в инкапсулированный очаг откладываются соли кальция, то наступает обызвествление (кальцификация).
Клин, симптоматика Ж. н. в основном обусловлена поражением поджелудочной железы (см. Панкреатит). Одиночные непанкреатогенные Ж. н. (напр., подкожной клетчатки) могут существовать бессимптомно и со временем обызвествляться. Возможно также нагноение их с развитием абсцесса (см.). Последний может явиться причиной перитонита, псевдокист поджелудочной железы или свищей между полостью абсцесса и полым органом (желудок, тонкая или толстая кишка), а также аррозии стенок сосудов с последующим кровотечением. Распространенные Ж. н. корня брыжейки и боковых каналов брюшной полости значительно осложняют течение панкреатита, способствуют развитию спаечной непроходимости кишечника (см.), а в случаях присоединения инфекции — диффузного гнойного перитонита.
В связи с тем, что в подавляющем большинстве случаев Ж. н. являются следствием панкреатита, в основе их профилактики и лечения лежат меры предупреждения и терапии этого заболевания. Для предупреждения абсцедирования Ж. н. рекомендуется антибактериальная терапия, а в случае сформировавшихся гнойников — их вскрытие и дренирование.
Библиография: Лобачев С. В. Острые панкреатиты, М., 1953, библиогр.; Пeрмяков Н. К. и Подольский А. Е. О патогенезе панкреатита, Хирургия, JsTs 9, с. 23, 1973; Пермяков Н. К., Подольский А. Е. и Титова Г. П. Ультраструктурный анализ секреторного цикла поджелудочной железы, М., 1973, библиогр.; AkgtinS. a. RudmanD. Relationships between mobilization of free fatty acids from adipose tissue and the concentrations of calcium in the extracellular fluid and in the tissue, Endocrinology, v. 84, p. 926, 1969; E f e n d i 6 S., Aim B. a. L б w H. Effect of Ca++ on lipolysis in human omental adipose tissue in vitro, Horm. Metabol. Res., v. 2, p. 287, 1970; S t о г с k G. Fat necrosis in acute pancreatitis, Acta chir. scand., Suppl. 417, 1971; Theve N. O. Fat necrosis, ibid., Suppl. 434, 1972.
H. K. Пермяков.
Источник
В эксперименте на моделях ОП установлено, что образование трипсина может происходить как внутри ацинарных клеток путем слияния гранул зимогена с вакуолями лизосом и последующим воздействием на трипсиноген катепсина B (лизосомальной гидролазы), так и внеацинарно благодаря действию освобождающихся при разрушении клеток цитокиназ на попадающие в межклеточное пространство гранулы зимогена. При накоплении трипсина в тканях выше определенного критического уровня, превышающего суммарные защитные возможности ингибирующей системы организма, включающей a1-антитрипсин и b2-макроглобулин, запускается аутокаталитический каскад переваривания ПЖ (рис. 7).
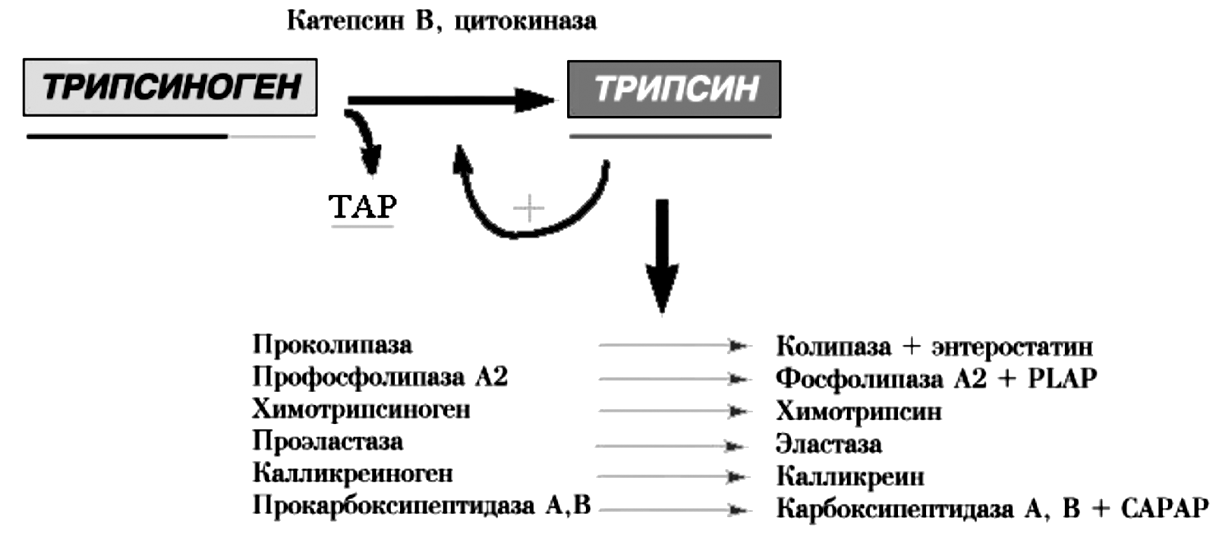 Рис. 7. Аутокаталитический каскад при остром панкреатите
Рис. 7. Аутокаталитический каскад при остром панкреатите
Экспериментально установлено, что трипсин в достаточно больших дозах самостоятельно способен вызывать некроз тканей, который, однако, по морфологической картине отличается от наблюдаемого клинически. В связи с этим считают, что важную роль в патогенезе ОП играют и другие активируемые трипсином ферменты. Химотрипсин и эластаза, подобно трипсину, при изолированном действии вызывают отек, геморрагии и ограниченный некроз. Фосфолипаза А2 с присущими ей выраженными цитолитическими свойствами повреждает клеточные мембраны, высвобождая лизолецитин, который обладает цитотоксическим действием. Считается, что фосфолипаза ответственна также за острое повреждение легких в связи с деградацией сурфактанта. Активация эластазы ведет к разрушению эластичных компонентов сосудов, способствуя внутрипанкреатическим кровоизлияниям. Активированная липаза вызывает жировой некроз перипанкреатической клетчатки, детергенты, выделяемые при жировом некрозе, могут оказывать прямое токсическое действие на ацинарные клетки. В связи с этим тучность является отягощающим фактором в отношении тяжелого панкреатита. Таким образом, активированные ферменты ПЖ выступают в качестве факторов агрессии первого порядка, оказывая как местное, так и системное действие.
Важным звеном патогенеза ОП является активация калликреин-кининовой системы с образованием факторов агрессии второго порядка. Так, трипсин активирует комплемент и кинин, вызывающие внутрисосудистую коагуляцию, шок, почечную недостаточность. Активация циркулирующим трипсином калликреина приводит к высвобождению брадикинина и каллидина, обладающих вазоактивным эффектом, следствием которого являются сосудистые нарушения, ведущие к некрозу.
Существенную роль в патогенезе системной воспалительной реакции при ОП играет некоординированный синтез воспалительных медиаторов (факторов агрессии третьего порядка) мононуклеарными клетками и нейтрофилами: интерлейкинов 1, 6, 8, 12, простагландинов, тромбоксана, лейкотриенов, фактора некроза опухоли, тромбоцит-активирующего фактора.
Одной из наиболее частых причин ОП (до 45% случаев) служит алкоголь. В отношении механизма его патологического действия на ПЖ существуют три гипотезы:
- первая — непосредственное токсическое повреждение ацинарных клеток этанолом или его метаболитом ацетальдегидом, которые поступают в ПЖ с током крови;
- вторая — образование протеиновых пробок в протоках железы;
- третья — изменение состава желчи за счет образования высокореактивных свободных радикалов и прямого токсического воздействия на клетки при одновременном повышении давления в протоках.
Примерно у 35% больных выявляется билиарный панкреатит. При этом наиболее распространенной является патогенетическая теория «общего канала». Согласно этой теории особенности анатомического соотношения, существующие между общим желчным протоком и ГПП, способствуют рефлюксу желчи, что ведет к активации ферментов внутри протоков и развитию ОП. Забросу желчи в вирсунгов проток способствует закупорка ампулы БДС, причины которой могут быть самые разные (желчные камни, опухоли ПЖ, метастазы опухолей других органов, метаплазия эпителия протока и др.).
Наиболее часто наблюдается закупорка желчными камнями, причем установлена зависимость развития заболевания от размера желчных камней (чаще при диаметре камней менее 5 мм) и связанной с этим возможностью их продвижения в общий желчный проток. Имеются данные о том, что от 2/3 до 3/4 идиопатических случаев ОП фактически связаны с закупоркой желчными микролитами и осадком. Образованию желчных осадков способствуют полное парентеральное питание, беременность, трансплантация костного мозга, синдром приобретенного иммунодефицита и др.
Значительное внимание в этиологии ОП уделяется действию лекарственных препаратов. Имеются сообщения о развитии ОП после приема 85 лекарственных препаратов разной химической структуры, однако доказательства их связи с развитием заболевания не всегда достаточны, а механизмы действия не установлены.
Таким образом, в настоящее время нет единого представления об этиологии и патогенезе ОП.
Mногочисленные клинические и экспериментальные исследования указывают на возможность развития данного заболевания под воздействием самых разных причин. Вместе с тем, вопрос о том, каким образом эти причины вызывают более или менее сходные патологические изменения в ПЖ, проявляющиеся в виде ОП, не всегда понятен. Окончательное выяснение механизмов развития ОП требует дальнейших исследований, от результатов которых в значительной мере зависит успешное решение практической задачи — выбор рациональной лечебной тактики.
3.3. Морфогенез
По характеру и распространенности местных патологических изменений ОП существенно отличается от других острых заболеваний брюшной полости. При ОДП деструктивно-воспалительные изменения обнаруживаются не только в ПЖ (собственно панкреатит), но и в забрюшинной клетчатке (парапанкреатит), в брюшной полости (перитонит), в большом и малом сальниках (оментит), сальниковой сумке (оментобурсит), жировых подвесках ободочной кишки (эпиплоит), связках брюшины (лигаментит). Нередко панкреатические ферменты повреждают и желчный пузырь, приводя к развитию ферментативного острого холецистита (рис. 8).
 Рис. 8. Микропрепараты ткани ПЖ при отечной форме ОП (а) и панкреонекрозе (б)
Рис. 8. Микропрепараты ткани ПЖ при отечной форме ОП (а) и панкреонекрозе (б)
В развитии морфологических изменений при ОП выделяют 4 фазы:
- I фаза — ферментативная;
- II фаза — реактивная;
- III фаза — секвестрации;
- IV фаза — исходов.
При этом необходимо отметить, что фазовое течение ОП не означает, что одна фаза обязательно должна переходить в последующую, а также не подразумевает строгую очерченность процесса во времени и протяженность поражения ПЖ. Каждая более легкая фаза может закончиться обратным развитием, без перехода в более тяжелую. Только значительные изменения ПЖ и забрюшинной клетчатки характеризуются наличием всех фаз развития ОП.
1-й ферментативной фазе (1-я неделя заболевания) соответствуют две морфологические формы ОП: отечный (интерстициальный) ОП и деструктивный ОП (панкреонекроз).
Отечный панкреатит наблюдается в 75—80% случаев и характеризуется умеренным отеком ткани ПЖ, ее уплотнением. Дольчатость органа сохраняется, отсутствуют участки геморрагической имбибиции и значительной экссудации в брюшную полость (см. рис. 8, а).
Жировой панкреонекроз характеризуется увеличением в размерах ПЖ, резким отеком с исчезновением дольчатости ее структуры; много участков геморрагий, пятен стеатонекроза в ПЖ, забрюшинной клетчатке, брыжейках, подкожной клетчатке, средостении. Пятна стеатонекроза, или «стеариновые бляшки», — это мелкие, плоские белесовато-желтого цвета образования. Возникновение их обусловлено воздействием липолитических ферментов на нейтральные жиры тканей с образованием жирных кислот и глицерина. Жирные кислоты, соединяясь с ионами кальция из разрушенных сосудов, образуют «стеариновые бляшки».
Геморрагический панкреонекроз имеет наиболее яркие проявления. В ПЖ и окружающих тканях — обширные участки кровоизлияний, зоны серого и черного цвета, начинающаяся секвестрация ткани ПЖ. Эти изменения сочетаются с наличием «бляшек» жирового стеатонекроза. В брюшной полости — геморрагический выпот, содержащий активные ферменты и токсины (см. рис. 8, б).
Источник
Диетическому питанию гастроэнтерологи отводят значимое место в лечении панкреатита. Поджелудочная железа нуждается в «перезапуске», и сделать это можно только максимально щадя органы ЖКТ.
Потому очень важно знать нюансы правильной организации рациона и не употреблять запрещенные продукты при панкреатите.

Общие принципы диеты при панкреатите
Организация правильного питания при проблемной поджелудочной железе состоит из простых правил:
- Пища подвергается механической обработке. Все твердые продукты хорошо провариваются, измельчаются, протираются.
- Еда готовится только методом варения, парения или в мультиварке. Недопустимо что-то жарить, коптить, вялить, засаливать, консервировать.
- Запрещается переедание. Желудок нагружают малыми порциями, но регулярно. Идеальная схема питания – кушать через каждые 3–4 часа, а за 2 часа до сна – позволять себе только стакан воды или травяного настоя.
- Все продукты должны быть свежими. Овощи и фрукты – спелыми. Мясо – не размороженным. Молочка – не последнего дня в указанном сроке изготовления.
- Пища принимается оптимальной температуры – не более 50°C, но не менее 20°C. Нельзя кушать прямо «с пылу с жару» или остывшую еду.
От вредных привычек придется решительно отказаться. Речь не только о никотине или алкогольных напитках (о них и речи не может быть при заболеваниях поджелудочной). Нужно пересмотреть свои склонности к хаотичным перекусам – на бегу, всухомятку или на ночь глядя.

Что нельзя есть при панкреатите: запрещенные продукты
Некоторые продукты могут иметь двойную «репутацию». Например, обезжиренный творог или 1% кефир – идеальная, казалось бы, диетическая еда. Но при гастрите с повышено кислотностью молочка способна навредить. Можно или нельзя тот или иной продукт, зачастую зависит от периода заболевания (ремиссии, приступа, хронического течения) или сопутствующих болезней.
Однако существует список продуктов и блюд, которые категорически нельзя есть при любой форме панкреатита:
- Вся свежая сдобная выпечка, все виды пирожков, пирожных, булочек.
- Шоколадные изделия, карамель, сгущенка, мороженое, орехи, инжир, курага.
- Все бобовые.
- Исключаются виды жирных наваристых первых блюд – борщ, рассольник, грибная похлебка. Под запретом и холодные блюда – свекольник или окрошка.
- Нужно забыть о жирной рыбе, птице и мясе – особенно свинине и баранине. Исключаются все копченые колбасы, консервы, засушенная рыба.
- Не едят при панкреатите жаренных и сваренных вкрутую яиц.
- Из молочных продуктов вычеркивают сметану, йогурты, маргарин, жирные молоко, творог и масло.
- Каши не варят из перловки и пшенки.
- Из овощей – забывают о редисе, капусте, перце, шпинате, луке и чесноке.






Естественно, запрещен любой фаст-фуд и острая еда. Табу налагают на кофе, газировку, виноградный и грейпфрутовый соки.
Что можно есть при панкреатите: список продуктов
Несмотря на внушительный перечень запрещенных продуктов, остается еще немало простора для полноценного питания даже при панкреатите.
| Изделия из муки | Вчерашний хлеб (предпочтение – цельнозерновому, ржаному, пшеничному), сухари домашнего приготовления, сушки, галетное печенье, хлебцы. В периоды ремиссии – лапша и спагетти (до 170 грамм порция). |
| Крупы | Рис, гречка, овсянка, манка. |
| Виды овощей и зелени | Из овощей выбирают картофель, тыкву, свеклу, морковь, баклажаны, кабачки. Ежедневно можно добавлять по 1 ст. л. измельченного сельдерея, петрушки и укропа. |
| Рыбные блюда | Можно есть мякоть сортов с наименьшей жирностью (хек, треска, судак), отваренных или приготовленных в мультиварке. Рыбные тефтели и бульоны. |
| Морепродукты | Морская капуста. |
| Мясное меню | Для приготовления бульонов, паровых котлет и тефтелей предпочтение отдают курице, кролику, индейке, нежирной телятине. |
| Кисломолочное | Кефир, обезжиренный творог, сыр не запрещены с нормальной или пониженной кислотностью желудка. |
| Яйца | Омлет на пару из куриных и перепелиных яиц. |
| Масло | Рафинированное подсолнечное, оливковое, льняное, тыквенное. В стабильной ремиссии – сливочное (не больше 30 грамм в сутки). |
| Фрукты | Бананы, запеченные яблоки. |
| Продукты пчеловодства | Мед, прополис, маточное пчелиное молочко. |
| Специи | Кунжут, фенхель, тмин, куркума, гвоздика. |
Какие овощи можно есть
Можно не бояться кушать картошку, морковку, свеклу. Нетяжелыми овощами для панкреатита и гастрита считается также кабачок, тыква. Если кислотность желудка не повышена, разрешена цветная капуста.

Однозначно придется отказаться от следующих овощей и видов зелени:
- перца (болгарского, салатного, острого);
- дайкона и редиса;
- чеснока и лука (репчатого и зеленого);
- щавеля и салатного листа;
- ревеня и хрена.
В периоды ремиссии, с большой осторожностью, позволяют себе маленькие порции помидоров и огурцов. Естественно, нужно быть уверенными, что овощи не напичканы нитратами и не хранились долго на складах. Лучше всего покупать овощи на деревенских рынках, в соответствующий сезон.
Какие фрукты или ягоды можно есть
При заболевании поджелудочной железы можно кушать:
- Некислые яблоки и спелые груши. Лучше всего – запеченные, протертые. Шкурку и сердцевину удаляют. Хороши компоты из сухофруктов с сахарозаменителями (сорбитом или ксилитом).
- Бананы. Уже на 5–7 день после обострения.

Очень целебны отвары из сухих плодов шиповника и черной смородины.
Компоты, желе или кисели полезны из свежей брусники, черноплодной рябины, черемухи и голубики. Противопоказание для этих ягод – только склонность к запорам.
В дни стойкой ремиссии можно побаловать себя:
- спелой мякотью дыни и авокадо;
- ломтиком ананаса;
- несколькими дольками мандарина (без пленочки).
Нельзя грейпфрут, помело, апельсин. Эти цитрусовые высококислотны.
Виноград, сливы и абрикосы лучше исключить совсем.
Малину и клубнику запрещают из-за жестких семян и повышенной сладости. То же относится и к свежей черной смородине. Эти ягоды можно добавлять вне периодов обострения панкреатита.
Что можно кушать из мяса
Диета при панкреатите и холецистите не исключает блюда из птиц – курицы, индейки, фазана, утки. Мясо едят хорошо проваренным и протертым. Перед приготовлением важно удалить все пленки, видимый жир, хрящи и сухожилия.
На ремиссионной стадии мясное меню разнообразят нежирной телятиной и крольчатиной. Можно отваривать куриные желудки и печень. Но только когда нет никаких диспепсических симптомов, особенно диареи.
Из перечисленных видов мяса делают тефтели, паровые котлеты, запеканки с манкой. Бульоны второй проварки используют как основу для овощных супов-пюре.

При положительной динамике восстановления поджелудочной железы диетологи разрешают дополнить рацион вареным говяжьим языком, а также молочной докторской колбасой (без специй и консервантов).
Само собой разумеется, что мясо нельзя жарить, коптить, мариновать в луке или перце.
Какую рыбу можно
Из речной и морской рыбы разрешены сорта жирностью до 4%:
- самая низкая жирность (меньше 1%) у речного окуня, наваги, трески, минтая, путассу;
- к 2-х процентным по жирности рыбам относят плотву, кефаль, щуку, камбалу, миногу и белорыбицу;
- не более 4-х процентов жиров содержится в морском окуне, хеке, красноперке, сельди и сазане.

Более жирную рыбу, такую как зубатку, карп, тунец, горбушу, анчоус и мойву, разрешают лишь в стадии ремиссии.
Рыба должна быть свежей, хранящейся во льду. О перемороженности можно судить по желтоватому оттенку на брюхе.
Для блюд используют филе, избавленное от шкурки и костей. Первый месяц после острого приступа вводят рыбу в перемолотом виде. Из нее готовят паровые котлеты, добавляют в овощные пудинги.
Молочка
Строго запрещено при панкреатите употребление сгущенки, йогуртов, мороженого, плавленого или копченого сыра.
Не рекомендуется брать домашнее молоко, не прошедшее специальную обработку и пастеризацию.
Выбирая молочный продукт в магазине, нужно пристально изучить состав на отсутствие добавок. Обязательно обратить внимание на дату изготовления и процент жира.
Молочка вводится в рацион не раньше второй недели после острого приступа поджелудочной. Начинают с 1% кефира. Затем разрешают добавлять в каши по 50 мл 1,5% молока или 5-10 г несоленого сливочного масла.
Ремиссия и отсутствие гастрита с повышенной кислотностью позволяют добавить в меню нежирные сорта твердых сыров и творога.
Крупы
Самыми безопасными для органов ЖКТ можно назвать рис и гречку. Их варят на паровой бане или в мультиварке. Рисовую или гречневую муку используют как составляющее для рыбных котлет, овощных супов-пюре, в приготовлении домашних хлебчиков.
Вслед за рисом и гречкой в рацион вводят манку. Кашу варят на воде или используют в творожных и фруктовых пудингах, приготовленных в мультиварке.
Для разнообразия ремиссионного меню можно кушать каши пшеничную и овсяную. Для полного разваривания и облегчения усвоения их желудком, крупы предварительно замачивают на час-другой.


В некоторых случаях диетологи разрешают эти крупы вскоре после острого панкреатита. Вяжущие обволакивающие свойства овса хорошо восстанавливают слизистую желудка после рецидивов гастрита, холецистита и других желудочно-кишечных заболеваний.
Сладости и панкреатит
Природная сахароза в достаточном количестве содержится во фруктах и ягодах. Из разрешенных ингредиентов варят кисели, компоты, делают отвары, пудинги, запеканки.

Подслащивает жизнь людей, страдающих панкреатитом, мед и продукты пчеловодства. Они не только вкусно разнообразят травяные настои и хлебчики, но и благотворно влияют на работу ЖКТ.
К чаю или кефиру хорошо подойдут сушки или галетное печенье. Их нужно выбирать в диетических отделах магазинов и проверять состав на упаковке.

В стадии ремиссии панкреатита диетологи разрешают безе (белковое суфле). Его лучше приготовить самостоятельно, взбив белок с сахарозаменителем и подсушив в духовке при небольшой температуре.
Ни в коем случае не употребляется сгущенка, мороженое, инжир, шоколад и сдобные выпечки. Высокое содержание сахара и жиров вызовет острый приступ панкреатита и осложнения.
Приправы
Специи и пряности значительно улучшают вкусовые качества блюд. Диета при панкреатите не запрещает использование некоторых видов приправ:
- корицы, куркумы и гвоздики;
- кунжута и семян льна;
- петрушки и укропа (сушеного или свежего);
- прованских трав и фенхеля.

Осторожно вводят в меню кориандр, базилик и мяту. Через несколько месяцев успешного лечения панкреатита добавляют в супы лавровый лист.
Строгий запрет на всех стадиях панкреатита остается на хрен, горчицу, чеснок, лук и уксус. Категорически нельзя кушать зелень с высоким уровнем кислоты – салатный лист, щавель, зеленый лук и чеснок, шпинат.
Диета при остром панкреатите
Диета при остром воспалении поджелудочной железы предполагает плавный переход от голода к расширенному столу №5:
- Первые сутки питательные вещества поступают в организм исключительно парентеральным путем. Если удалось купировать тошноту и рвоту, дают пить жидкости комнатной температуры – чистую воду, отвар шиповника, несладкий чай – не более чем по 150 мл в каждые 4 часа.
- На 2–3 сутки уже можно принимать жидкую теплую однородную пищу – слизистую кашу, суп-пюре, ягодный кисель с сахарозаменителем. Питание в этот период – малопорционное и частое, каждые 3 часа.
- Примерно через неделю меню разнообразиться компотом, фруктовым пюре, супом на бульоне с протертыми овощами, омлетом на пару, кефиром 1%, обезжиренным творогом, печеными яблоками, мясными и рыбными котлетами на пару.
- Через месяц после острого приступа уже безопасно кушать еду без ее тщательного протирания при приготовлении. Маленькие кусочки свежих фруктов, отварное филе мяса, рыбы, птицы, вчерашнего хлеба тщательно пережевывают уже в процессе трапезы. Разовые порции становятся больше, до 600 г.
Все новые ингредиенты вводятся постепенно, не более чем по одному в день.
Необходимость соблюдения диеты
Грамотный рацион и дисциплина пациента – основа для успешного лечения панкреатита. Строгую диету придется соблюдать на протяжении многих месяцев. Но, если набраться терпения, именно этот путь дает шанс восстановить полноценную работу поджелудочной железы и даже излечить панкреатит навсегда.
Диетическое питание – главный аспект в комплексной терапии панкреатита. Без этого невозможно остановить интоксикацию организма поджелудочными ферментами. Перерыв в работе ЖКТ и последующий щадящий режим дают время купировать патологические процессы, не дать панкреатическому соку начать переваривать саму поджелудочную и привести к необратимым процессам в тканях.
Последствия несоблюдения диеты
Панкреатит легко перерастает в язву желудка, так как в поврежденной слизистой открываются кровотечения. А из-за того, что отток желчи нарушен, поражается печень и есть риск заработать гепатит.
Отказ от соблюдения диеты чреват и другими тяжелыми осложнениями с развитием сопутствующих заболеваний:
- обструкции двенадцатиперстной кишки;
- гастрита;
- холецистита;
- дуоденита;
- жлб (желчекаменной болезни);
- тромбоза селезеночных вен;
- образования кисты и злокачественной опухоли.
Кроме того, частый спутник хронического панкреатита – сахарный диабет. Поджелудочная железа отвечает за выработку ферментов для переваривания пищи и инсулина, необходимого в расщеплении сахарозы. Только четкое соблюдение всех инструкций диетолога остановит патологические изменения в панкреатической ферментации.
Примерное меню на неделю
Каждую неделю можно составлять сочетания блюд для диетического питания из разрешенных продуктов. Меню может варьироваться. Это не принципиально, если блюдо, которое обычно едят на завтрак, захочется скушать на полдник.
Важнее следить за тем, чтобы дневной рацион был как можно разнообразнее. То есть, если какой-то молочный продукт уже присутствовал на завтраке, на полдник выбирают что-то еще.
Варианты для завтраков:
- овсяная каша на воде или молоке (в зависимости от разрешения лечащего врача) с чаем;
- омлет (максимум из 2-х яиц), кусочек черного хлеба, узвар сухофруктов;
- творожно-манный пудинг, приготовленный в мультиварке, с травяным чаем;
- рисовая молочная каша и черный некрепкий чай с медом;
- сырные галеты с запеченными яблоками, ягодный компот;
- овсяная каша и отвар из черной смородины;
- гречано — морковная запеканка, ломтик вчерашнего хлеба с медом и зеленый чай.
Легкий перекус в виде второго завтрака может состоять из:
- банана;
- запеченного яблока с медом;
- ягодного киселя;
- яблочного желе;
- фруктового мусса;
- овощного мусса;
- чая с хлебчиками.
Блюда для обедов:
- овощной суп, куриное филе на пару, компот;
- морковно-тыквенный суп-пюре, рыбное филе на пару, отвар шиповника;
- куриный бульон с сухариками, салат из вареной моркови или свеклы, зеленый чай;
- суп с индюшиным филе и гречкой, кабачковое пюре, травяной сбор;
- рыбный суп, рис с вареной морковью, овощной микс;
- рисовый суп на курином бульоне с зеленью, мясные тефтели, компот из сухофруктов;
- свекольный суп, картофельное пюре, рыбные котлеты, черный чай.
Вариации для полдников:
- стакан кефира с галетным печеньем;
- детское питание (например, баночка фруктового пюре);
- чай с молоком и сухариками;
- банан;
- яблочное пюре с медом;
- ягодно-фруктовый кисель;
- паровой омлет.
Примерное меню для ужинов:
- кабачковое рагу, запеченный картофель, чай с долькой лимона;
- паровые котлеты из мяса или птицы, тертая вареная свекла, отвар шиповника;
- обезжиренный творог с медом, кисель из ягод;
- рыбное филе, овощное пюре, зеленый чай;
- тыквенно-морковное пюре, сушки, минеральная вода без газа;
- мясной паровой рулет из нежирной телятины с овощами, чай из трав;
- гречка с морковно-мясной подливой (проварить морковку с маленькими тефтелями), отвар из сухих плодов черной смородины.
За два часа до сна ничего кушать уже нельзя. Но за час до отбоя можно выпить какой-нибудь целебный напиток. Это может быть стакан настоя из лечебных трав или отвара шиповника.
Источник
