Температура после реактивного панкреатита

Реактивный панкреатит – острый асептический воспалительный процесс в поджелудочной железе, возникший на фоне патологии пищеварительного тракта и других внутренних органов, характеризующийся быстрым регрессом симптоматики после начала лечения. В клинической картине преобладают опоясывающая боль в животе, тошнота, рвота, изжога, повышенный метеоризм, лихорадка и явления интоксикации. В диагностике большое значение имеют анамнестические данные и физикальное обследование, рентгенологические и ультразвуковое исследования, ЭГДС. Лечение консервативное, включает назначение диеты, спазмолитиков и анальгетиков, ферментных препаратов.
Общие сведения
Реактивный панкреатит является своеобразной реакцией поджелудочной железы на заболевания пищеварительного тракта, погрешности в диете, отравления, аллергии и т. д. В 30-50% случаев причиной повышенной реактивности ПЖ является желчнокаменная болезнь, чаще поражающая женщин – именно поэтому реактивным панкреатитом страдает преимущественно женская часть населения. Кроме того, к вторичному поражению поджелудочной железы может приводить разнообразная патология печени, желудка, кишечника, системные заболевания, отравления и интоксикации. Нередко повышенная реактивность поджелудочной железы отмечается у детей на фоне хронических гастродуоденитов. Отличительной чертой данной формы панкреатита является быстрое появление симптомов после воздействия провоцирующего фактора и такой же быстрый их регресс после начала лечения и соблюдения диеты.
Реактивный панкреатит
Причины
Причины реактивного панкреатита могут быть самыми разнообразными: заболевания пищеварительного тракта (вирусные гепатиты, желчнокаменная болезнь, калькулезный холецистит, обострение хронического гастрита, цирроз печени, дискинезия желчевыводящих путей, кишечные инфекции), травмы живота, злоупотребление спиртными напитками, погрешности в питании, прием некоторых медикаментов, системные и инфекционные заболевания, отравления бытовыми и промышленными ядами, грибами и др. Большой проблемой для хирургов является развитие ятрогенного реактивного панкреатита после эндоскопических вмешательств на желчевыводящих путях (ЭРХПГ).
В основе патогенеза лежит преждевременная активация ферментов поджелудочной железы с повреждением ее паренхимы. Наиболее частой причиной, приводящей к застою панкреатического сока в главном протоке ПЖ, является холелитиаз. При желчнокаменной болезни мелкие конкременты (менее 4 мм), попадая в общий желчный проток и дуоденальный сосочек, вызывают их раздражение и спазм. С течением времени постоянное спазмирование холедоха и сфинктера Одди приводит к развитию стриктур и стеноза общего желчного протока. Это может закончиться обтурацией указанных структур более крупными желчными камнями и возникновением застоя панкреатических соков в общем панкреатическом протоке. Гипертензия в протоках поджелудочной железы рано или поздно приводит к повреждению ее ацинусов; ацинарные клетки становятся уязвимыми для протеолитического воздействия собственных ферментов.
Если на фоне холелитиаза у пациента имеется хронический гастродуоденит, язвенная болезнь желудка и ДПК – риск развития реактивного панкреатита многократно возрастает. Хронический воспалительный процесс в двенадцатиперстной кишке может приводить к возникновению папиллита и ретроградному забросу кишечного сока в протоки поджелудочной железы. В результате возможна преждевременная активация ферментов поджелудочной железы в ее тканях. Собственные панкреатические ферменты начинают разрушать паренхиму железы, активируются провоспалительные биохимические процессы, а продукты распада в большом количестве попадают в кровоток, приводя к значительному отеку поджелудочной железы и явлениям интоксикации.
Симптомы реактивного панкреатита
Клиническая картина реактивного панкреатита обычно развивается в течение нескольких часов после воздействия провоцирующего этиологического фактора. К симптомам основного заболевания присоединяются признаки поражения поджелудочной железы. Пациента беспокоит сильная опоясывающая боль (в верхних отделах живота и подреберьях, иррадиирует в спину и лопатки), усиливающаяся после приема пищи. Боль при реактивном панкреатите выражена не так сильно, как при других формах острого воспалительного процесса в ПЖ. Отмечаются жалобы на метеоризм, изжогу, отрыжку. Болевой синдром сопровождается диспепсическими явлениями: тошнотой, переходящей в рвоту с примесью слизи и желчи. Так как рвота приводит к повышению внутрибрюшного и внутрипротокового давления, боль в животе после рвоты может усиливаться.
Если пациент вовремя не обратился к гастроэнтерологу и не начал лечение на ранних стадиях реактивного панкреатита, состояние может значительно ухудшиться за счет массивного попадания протеолитических ферментов в кровоток: нарастают явления интоксикации, температура повышается до фебрильных цифр, кожные покровы становятся бледными и холодными, беспокоит тахикардия и артериальная гипотензия. Пациенты с тяжелым течением реактивного панкреатита требуют госпитализации в отделение гастроэнтерологии.
Диагностика
При появлении первых признаков реактивного панкреатита проводится ряд клинических и биохимических анализов: общего анализа крови и мочи, коагулограммы, уровня ферментов поджелудочной железы в крови и моче, эластазы крови, общего белка и кальция. Обычно отмечается повышение уровня амилазы и ингибитора трипсина в крови и моче при нормальных уровнях липазы и трипсина. Возможно повышение уровня эластазы крови в первые несколько суток заболевания.
На развитие реактивного панкреатита указывает обострение хронической патологии пищеварительного тракта в анамнезе, наличие других этиологических факторов у пациента. В процессе физикального осмотра обращает на себя внимание тахикардия, артериальная гипотензия, бледность кожи и слизистых. Пальпация живота болезненная в верхних отделах, определяется положительный симптом Мейо-Робсона (болезненность в левом реберно-позвоночном углу). Живот обычно поддут, но мягкий, симптомы раздражения брюшины отрицательные.
УЗИ органов брюшной полости, особенно прицельное исследование поджелудочной железы и желчных путей является наиболее безопасным и достаточно информативным методом диагностики реактивного панкреатита. Данный метод позволяет выявить конкременты в общем желчном протоке, отек и увеличение размеров ПЖ. Для уточнения диагноза и более детальной визуализации патологического очага может потребоваться проведение обзорной рентгенографии органов брюшной полости, компьютерной томографии (золотой стандарт диагностики панкреатитов) и МСКТ органов брюшной полости. Эндоскопическая РХПГ и холедохоскопия при реактивном панкреатите должны проводиться только по строгим показаниям (доказанная обтурация холедоха конкрементом); заменить эти исследования с успехом может магнитно-резонансная томография поджелудочной железы и желчевыводящих путей, которая позволит визуализировать конкременты, определить их размеры и локализацию.
Ангиография чревного ствола при реактивном панкреатите указывает на повышенную васкуляризацию ткани поджелудочной железы. Эзофагогастродуоденоскопия в остром периоде реактивного панкреатита показана всем пациентам, так как позволяет не только диагностировать сопутствующую патологию, но и при необходимости провести эндоскопическое восстановление проходимости дуоденального сосочка. Лапароскопия требуется только при тяжелом течении реактивного панкреатита, при диагностических затруднениях.
Лечение реактивного панкреатита
Лечение реактивного панкреатита направлено на купирование отека и воспаления поджелудочной железы, снятие интоксикации, восстановление нормальной секреции панкреатических соков. Успешная терапия реактивного панкреатита невозможна без устранения этиологического фактора, поэтому большое внимание уделяется лечению основного заболевания.
В остром периоде реактивного панкреатита показано полное лечебное голодание в течение одних-двух суток. В этот промежуток времени разрешается употреблять только воду и настои противовоспалительных трав. При легком течении реактивного панкреатита голодание может и не понадобиться, в этом случае назначают диету, богатую углеводами, с ограничением белка и жиров. Целью диеты является создание покоя для поджелудочной железы, снижение выработки панкреатических ферментов. Для этого нужно питаться дробно, пища должна быть измельчена, поступать в желудок маленькими порциями. С целью дезинтоксикации рекомендуется употреблять много жидкости.
Из лекарственных препаратов назначают ферменты поджелудочной железы (панкреатин), обезболивающие препараты (при легком течении реактивного панкреатита – нестероидные противовоспалительные, при тяжелом их дополняют наркотическими анальгетиками), спазмолитики (дротаверин, платифиллин), средства для снижения метеоризма. Для снятия боли при реактивном панкреатите нельзя использовать морфин, так как он провоцирует спазм большого дуоденального сосочка и усиливает протоковую гипертензию.
Если развитие реактивного панкреатита обусловлено холелитиазом или патологией сфинктера Одди, возможно использование эндоскопических процедур для его устранения: эндоскопического удаления конкрементов главного панкреатического протока и холедоха во время ЭРХПГ, папиллотомии.
Прогноз и профилактика
Прогноз при неосложненном течении реактивного панкреатита благоприятный, обычно после начала лечения все симптомы быстро регрессируют. Профилактика данной патологии заключается в своевременной диагностике и лечении заболеваний, которые могут привести к развитию реактивного панкреатита, а также в соблюдении принципов рационального питания, отказе от вредных привычек (курения, злоупотребления спиртными напитками).
Источник
Увеличение температуры при панкреатите свидетельствует об активизации воспалительного процесса в тканях поджелудочной железы. Но у некоторых пациентов на фоне заболевания температура может понизиться до 35,5°C. Это опасный симптом, который сигнализирует о коллапсе либо сильном обезвоживании организма.

Увеличение температуры при панкреатите свидетельствует об активизации воспалительного процесса в тканях поджелудочной железы.
Может ли быть и в какое время суток
Высокую температуру вечером можно спутать с отравлением. Попытки самостоятельно нормализовать состояние приводят лишь к обострению панкреатита. Симптомы проходят самостоятельно, если уменьшить воспалительный процесс. Сделать это можно с помощью специальных медикаментов. Чаще всего медики рекомендуют лечить острый панкреатит в стационаре.
Подняться температура может в любое время суток.
Ее увеличение свидетельствует о начале острой стадии заболевания. Чем выше температурные показатели, тем интенсивнее воспаление в поджелудочной железе.
Характеристика
При остром панкреатите температура держится в пределах субфебрильных значений. На протяжении 2-3 дней на градуснике можно будет увидеть 37,2…37,4°C. Необходимо соблюдать специальную диету, чтобы не спровоцировать ухудшение состояния.

При остром панкреатите необходимо соблюдать специальную диету, чтобы не спровоцировать ухудшение состояния.
Если градусник показывает выше 38°C, то это свидетельствует о переходе заболевания в тяжелую форму. Самостоятельно нормализовать функционирование поджелудочной железы будет сложно. При температуре 38…39°C есть риск развития осложнений. У пациента может открыться внутреннее кровотечение, начаться гнойный панкреанекроз.
Низкая
Не всегда при панкреатите возникает лихорадка. Понижение возможно при переходе панкреатита в острую форму. Это состояние является опасным, ведь при низкой температуре высока вероятность:
- внутреннего кровотечения;
- обезвоживания организма;
- болевого шока.
Насторожить должна пониженная температура, которая держится около отметки 35,5°C. Одновременно у пациента понижается давление, кожные покровы бледнеют, пульс ослабляется. В больницу многих доставляют уже в бессознательном состоянии. Если медицинская помощь не будет оказана своевременно, то больной может умереть. Если снижение незначительно, то необходимо следить за состоянием. При острой форме заболевания температура тела может то понижаться, то повышаться на протяжении дня.
Почему при панкреатите поднимается температура
При развитии панкреатита пища плохо переваривается, в желудочно-кишечном тракте начинаются процессы брожения и активного размножения микробов. Клетки поджелудочной железы, которые некротизировались под воздействием собственных ферментов, становятся благоприятной средой для развития патогенной микрофлоры.
В кровоток попадают токсины, продукты жизнедеятельности бактерий, инфекция разносится по организму. Гипоталамус получает сигнал от защитных компонентов крови и запускает процессы, приводящие к увеличению температуры.
При повышенной температуре тела в организме:
- ускоряются метаболические процессы;
- активизируются защитные силы;
- увеличивается количество иммунных клеток, которые синтезируют интерферон.
При распространении инфекции пациенты жалуются на высокую температуру, мышечную боль, озноб, слабость. Это признаки интоксикации и начинающегося обезвоживания организма.

При распространении инфекции пациенты жалуются на мышечную боль.
Субфебрильная
При легкой форме панкреатита жар появляется не всегда. Температура может держаться на уровне нормальной либо субфебрильной. Стандартной считается отметка до 37…37,4°C. Если в первый день значения держатся около 37 градусов, а на 2-3 сутки болезни повышаются до 38 градусов, это свидетельствует об ухудшении состояния.
У некоторых пациентов температура может оставаться субфебрильной на протяжении многих месяцев. Это сигнализирует о том, что на фоне хронического панкреатита в поджелудочной железе продолжаются дегенеративные изменения. Поврежденные ткани не восстанавливаются, они заменяются фиброзными.
Внешние признаки
Для острой формы данного заболевания характерна не только лихорадка. Пациенты жалуются на:
- острые боли в средней части живота и вздутие;
- появление над поясом с левой стороны желтоватых или синих пятен;
- многократную рвоту;
- жидкий стул;
- появление общих признаков интоксикации.

Для острой формы данного заболевания характерна не только лихорадка. Пациенты часто жалуются на многократную рвоту.
Для установки диагноза врач осматривает пациента. К внешним признакам острого панкреатита средней тяжести относят бледность кожных покровов и пожелтение склер. Заболевание, перешедшее в тяжелую форму, сопровождается появлением сосудистых звездочек и кровоподтеков на коже.
Как долго держится
Длительность лихорадки на фоне острого панкреатита будет зависеть от тяжести заболевания. При легкой форме сильного жара не будет, температура может подняться до субфебрильных значений на 1-3 дня.
При среднетяжелом панкреатите температурные показатели тела возрастают до 38 либо 39 градусов.
Такая лихорадка продолжается не дольше 5-10 дней подряд.
Тяжелый панкреатит, при котором активно разрушаются ткани поджелудочной железы, сопровождается температурой 40°C. Она может держаться до тех пор, пока врачи не снимут острый воспалительный процесс.

Тяжелый панкреатит, при котором активно разрушаются ткани поджелудочной железы, сопровождается температурой 40°C.
Особенности
В зависимости от состояния пациента, тяжести воспалительного процесса и типа панкреатита температура может быть как низкой, так и высокой. У некоторых пациентов показатели постоянно меняются.
В хронической стадии
При хроническом панкреатите температура должна оставаться в пределах нормы. Ее резкий рост свидетельствует об активизации воспалительного процесса и перехода панкреатита в острую форму. Иногда температурные показатели поднимаются до субфебрильных значений.
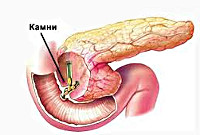
При калькулезном
Калькулезный панкреатит характеризуется тем, что в протоках поджелудочной железы начинают образовываться камни. Их размер постепенно увеличивается. Причиной их появления и роста является нарушение процесса оттока ферментированного секрета железы.
Появление субфебрильной температуры при хроническом калькулезном панкреатите должно насторожить. Ведь при этой форме заболевания часто диагностируют появление злокачественных опухолей.

Появление субфебрильной температуры при хроническом калькулезном панкреатите должно насторожить. Ведь при этой форме заболевания часто диагностируют появление злокачественных опухолей.
Обострении болезни
При хроническом панкреатите важно следить за питанием, не нарушать диету. Иначе обострений не избежать. Оно начинается с появления острых болей в животе, рвоты, поноса, гипертермии. Лечение должно быть назначено сразу при появлении первых признаков заболевания.
При острой форме
Острый панкреатит проявляется болями, тошнотой, рвотой. У многих пациентов начинается понос и появляется гипертермия.
Но ждать лихорадки для подтверждения диагноза бессмысленно.
Не всегда острый панкреатит сопровождается высокой температурой. Она может отсутствовать или подняться до субфебрильных значений.
У детей
У малышей панкреатит возникает на фоне других патологий желудочно-кишечного тракта, симптомы заболеваний поджелудочной железы смазаны. Начавшийся воспалительный процесс легко перепутать с гастритом, дисбактериозом кишечника, гастродуоденитом.

У детей панкреатит легко перепутать с гастритом и дисбактериозом кишечника.
Определить панкреатит у ребенка можно, если знать, что при его развитии характерными являются такие симптомы:
- субфебрильная температура;
- бледность кожных покровов;
- мраморность либо цианоз конечностей и лица;
- жалобы на сухость во рту;
- белый налет на языке.
Повышается температура при некрозе тканей поджелудочной железы или гнойном панкреатите.
Методы борьбы
Врачи не советуют пытаться избавиться от высокой температуры с помощью привычных медикаментов. Важно устранить причину, которая спровоцировала появление лихорадки. Лечение направляется на уменьшение воспалительного процесса в поджелудочной железе.

Врачи не советуют пытаться избавиться от высокой температуры с помощью привычных медикаментов.
Медикаментозная терапия
Для снижения субфебрильной температуры многие используют Анальгин. С помощью этого препарата можно уменьшить боль и спазмы поджелудочной железы.
Если температура поднимается до 38°C, требуется помощь врачей. Доктор сможет уточнить диагноз и назначить инъекции жаропонижающих, противовоспалительных лекарств.
Народные средства
При начавшемся воспалительном процессе попытаться облегчить состояние можно, используя народную медицину. Положительно влияют на состояние поджелудочной железы настои таких растений:
- мать-и-мачеха;
- боярышник;
- мята;
- шиповник.

Положительно влияет на состояние поджелудочной железы настой мяты.
При применении настоев температура может немного понизиться.
Осложнения температуры при панкреатите
Появившаяся лихорадка на фоне панкреатита свидетельствует о резком ухудшении состояния пациента. У пациента может начаться перитонит, открыться кровотечение в брюшной полости. Интоксикация при ознобе нарушает работу почек, печени, желудочно-кишечного тракта. Возможно появление токсической пневмонии и отека легких.
Паралич
При резком начале острого панкреатита важно проверить, как функционирует желудочно-кишечный тракт и другие органы.
Возможным осложнением является парез кишечника.
Чаще всего парализуется 12-перстная кишка. Такая проблема характерна для послеоперационного панкреатита, появившегося после резекции желудка.
Гипертермия
Усиленная гипертермия возникает из-за активного воспалительного процесса в тканях поджелудочной железы. Сбить температуру удастся лишь после того, как пройдет приступ панкреатита. Поэтому необходимо добиться устранения причины, по которой возникла гипертермия.
Панкреатит без температуры
Острый панкреатит в легкой форме часто начинается с болей и рвоты без озноба. При несоблюдении диеты, игнорировании необходимости лечения состояние может усугубиться. Хотя у некоторых пациентов температура отсутствует даже при острой стадии воспалительного процесса в поджелудочной железе.
Источник
