Тромбоз кишечника и острый панкреатит
Тромбоз воротной вены (ТВВ) – это процесс образования тромба вплоть до полной окклюзии просвета основного ствола и ветвей воротной вены с прогрессирующим нарушением кровотока в печени и ЖКТ. Прижизненные случаи тромбоза воротной вены впервые описали основоположники и корифеи русской медицины С.П. Боткин (1862) и Н.Д. Стражеско (1934) [1–3]. Среди зарубежных клиницистов первое описание ТВВ принадлежит Вalfur и Stewart (1868) на примере пациента со спленомегалией, асцитом и варикозно расширенными венами [1, 2]. К сожалению, четких статистических данных по данной патологии ни в нашей стране, ни за рубежом нет. По данным аутопсий, в США частота портальных тромбозов колеблется от 0,05 до 0,50% [4, 5]. В европейской популяции ТВВ обусловлено до 10% всех случаев портальной гипертензии, в то же время в развивающихся странах эта цифра достигает 40% [6, 7]. Частота ТВВ у больных циррозом печени (ЦП) и портальной гипертензией, по разным литературным данным, колеблется от 2 до 43% [4, 6]. При пересадке печени частота развития ТВВ варьирует от 2 до 26% [6]. Известно, что ТВВ часто возникает у больных гепатоцеллюлярной карциномой (до 30%). В 50% случаев причина остается неустановленной.
Клиническая картина зависит от локализации и протяженности ТВВ, быстроты его развития и природы предрасполагающего заболевания печени [8]. ТВВ может быть острым или хроническим, но прогноз всегда серьезный и часто неблагоприятный, т. к. его исходами являются либо желудочно-кишечные кровотечения, либо прогрессирование портальной гипертензии [4, 9].
Острый тромбоз быстро приводит к смерти либо вследствие печеночной недостаточности, либо из-за развития инфаркта кишечника (с развитием перитонита, полиорганной недостаточности), либо массивного кровотечения [4, 10]. Сочетание ТВВ с тромбозом брыжеечных вен в основной массе случаев приводит к смерти пациента.
Процесс может быть хроническим, когда заболевание развивается постепенно, т. е. кровоток в воротной вене не прекращается полностью, а лишь несколько снижается из-за тромба, который со временем растет и в последующем закрывает просвет частично или полностью. При хроническом, медленно текущем процессе кровь из органов брюшной полости устремляется в обход воротной вены по портокавальным анастомозам [3, 11]. Хронический ТВВ чаще протекает по типу некоторых других заболеваний органов брюшной полости и трудно диагностируется.
Патогенез ТВВ до конца не ясен. Возникновение ТВВ, как и других венозных тромбозов, может быть объяснено триадой Вирхова, включающей следующие элементы:
– травма стенки вены;
– снижение скорости кровотока в воротной вене: вследствие сдавления сосуда извне опухолью, рубцами, при хронической сердечной недостаточности, констриктивном перикардите, синдроме Бадда – Киари (тромбоз печеночных вен);
– повышение свертываемости крови [10, 12, 13] и/или изменение соотношения ее клеточных элементов (при миелопролиферативных заболеваниях, антифосфолипидном синдроме, после спленэктомии, в послеоперационном периоде, особенно у онкологических больных: сопровождают воспалительные заболевания, отмечаются на фоне приема пероральных контрацептивов) [13–15].
ТВВ может возникать при таких заболеваниях и клинических состояниях, как ЦП, рак печени и поджелудочной железы, аппендицит, хронический панкреатит, хронические воспалительные заболевания кишечника (язвенный колит, болезнь Крона), холангит, при гематологических заболеваниях, обусловливающих повышение свертываемости крови (полицитемия) [6, 7, 15–17], травмы, ожоги, сепсис, беременность / послеродовый период, прием оральных контрацептивов, трансплантация печени. В отдельную группу риска по возникновению ТВВ можно отнести женщин, у которых в последнем триместре беременности или в родах развилась эклампсия, которая сопровождается ДВС-синдромом – свертыванием крови во всех кровеносных сосудах, не исключая воротную вену.
Каждый тромбоз имеет 2 стадии: организация тромба и его реканализация – разрушение части тромба и возобновление кровотока по вене. Исход тромбоза различен и может идти по двум путям. В случае мелкого тромбоза может произойти аутолиз тромба под действием протеолитических ферментов лейкоцитов. Крупные тромбы подвергаются процессу замещения соединительной тканью, т. е. организации тромба. По мере того как тромботические массы замещаются соединительной тканью, в них появляются щели или каналы, выстланные эндотелием, происходит так называемая реканализация тромба. Позже выстланные эндотелием каналы превращаются в сосуды, содержащие кровь, в таких случаях говорят о васкуляризации тромба, что нередко восстанавливает проходимость сосуда для крови. Однако организaция тромба не всегда заканчивается его канализацией и васкуляризaцией. Возможны обызвествление тромба, его петрификация; в венах при этом иногда возникают камни – флеболиты [2, 4, 12, 18, 19].
Из всего вышеизложенного следует, что ТВВ является актуальной медицинской проблемой, т. к. четких алгоритмов диагностики и профилактики данного заболевания в настоящее время не существует, невзирая на мощный арсенал современных диагностических возможностей.
В нашей клинике мы неоднократно лечили и лечим пациентов с различными поражениями печени, однако случай тромбоза портальной вены мы встретили впервые.
Пациент Б.В.Н., 1967 г. р. (49 лет). Поступил в гастроэнтерологическое отделение нашей клиники 25.07.2016 г. с направительным диагнозом: острый панкреатит, болевая форма. Хронический гепатит алиментарно-токсического генеза, высокой степени активности.
Жалобы при поступлении на общую слабость, боли в правом подреберье, околопупочной области, тошноту, потерю аппетита.
История настоящего заболевания: в анамнезе язвенная болезнь 12-перстной кишки, последнее обострение 1 мес. назад, лечился по месту жительства. Внезапное ухудшение самочувствия 15.07.2016 г. после погрешности в диете, когда появились интенсивные боли в эпигастральной области, правом подреберье, общая слабость. Самостоятельно принимал ибупрофен, боли уменьшились. Обратился к врачу. Амбулаторно выполнено УЗИ брюшной полости: признаки реактивного панкреатита. Госпитализирован для уточнения диагноза, лечения.
Эпидемиологический анамнез: в течение 3-х лет в эндемичные районы не выезжал, живет и работает в Москве. Контактов с профессиональными вредностями, химическими и бытовыми ядами не имел, лекарственных препаратов регулярно не принимал. Со слов пациента известно, что ранее злоупотреблял спиртными напитками.
Аллергические реакции, лекарственную непереносимость каких-либо препаратов отрицает.
Перенесенные заболевания: детские инфекции, ОРВИ.
Состояние при поступлении: удовлетворительное. Сознание ясное. Телосложение правильное, нормального питания (рост – 168 см, вес – 85 кг). Т тела – 36,7° С. Кожные покровы смуглые, отмечается иктеричность склер. Выраженные отеки стоп, голеней. Периферических отеков, варикозного расширения вен нижних конечностей нет. Перкуторный звук легочный. В легких дыхание везикулярное, хрипов нет. ЧДД – 16/мин. Область сердца визуально не изменена. Границы относительной тупости – в пределах нормы. Тоны сердца звучные, ритм правильный. ЧСС – 78 уд/мин. АД – 120/80 мм рт. ст. Язык влажный, обложен белым налетом. Живот при пальпации мягкий, болезненный в верхней половине живота, симметричный. Симптомов раздражения брюшины нет. Печень и селезенка не пальпируются.
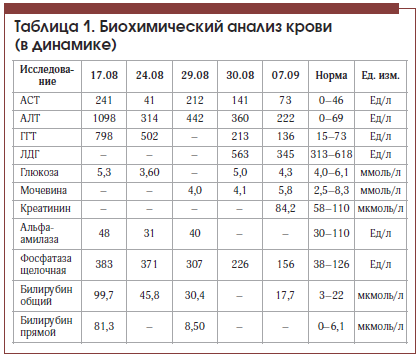
В отделении гастроэнтерологии у пациента выявлены высокий уровень трансаминаз: АлТ – 1098 Ед/л, АсТ – 241 Ед/л, щелочная фосфатаза – 383 Ед/л, ГГТ – 798 Ед/л, повышение уровня общего билирубина до 99,7 мкмоль/л (4 N), прямого – до 81,3 мкмоль/л (13 N). При этом альфа-амилаза – 48 Ед/л (в пределах нормы).
Диагноз пациента при поступлении был неясен. Проведены следующие обследования:
Анализ крови на ВИЧ, RW – не обнаружено.
Анализ крови на гепатиты: HBsAg, антитела к HCV – не обнаружено.
Анализ крови на белок и фракции – в пределах нормы.
Коагулограмма: все показатели коагулограммы при динамическом наблюдении оставались в пределах нормы.
Анализ мочи клинический – в пределах нормы.
Альфа-амилаза мочи: 114 (Норма: 0–700).
ЭКГ: синусовый ритм, ЧСС – 79 уд/мин. ЭОС – нормальная. Замедление внутрижелудочковой проводимости по правой ножке пучка Гиса. Признаки нагрузки на левый желудочек.
На рентгенограмме органов грудной клетки в 2-х проекциях легочные поля обычной пневматизации. Легочный рисунок не деформирован. Корни легких структурны. Тень сердца и аорты обычных формы и размеров. Синусы свободны.
УЗИ органов брюшной полости от 15.08.2016 г. (амбулаторно). Выраженный метеоризм. Желчный пузырь расположен в типичном месте, изогнут в области шейки, размеры – 7,8 × 2,1 см, стенка толщиной 0,3 см, содержимое гомогенное. Гепатикохоледох и внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках средней эхогенности, однородная, толщина правой доли – 13,2 см. Воротная вена – до 0,9 см. Поджелудочная железа в стандартном срезе, размеры: головка – 2,6 см, тело – 1,6 см, хвост – 2,6 см. Структура ее повышенной эхогенности, неоднородная, с участками сниженной эхогенности.
Заключение
: на момент исследования признаки реактивного панкреатита.
УЗИ органов брюшной полости от 19.08.2016 г. Желчный пузырь расположен в типичном месте, изогнут в шейке, размеры – 10,7 × 3,8 см, стенка толщиной 0,3 см, содержимое гомогенное. Холедох до 0,3 см, содержимое гомогенное. Внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках умеренно повышенной эхогенности, однородная, контуры ровные, четкие, толщина правой доли – 12,9 см, толщина левой доли – 9,0 см. Воротная вена – до 1,0 см. Желчные протоки долевые – до 0,5 см. Поджелудочная железа в стандартном срезе, форма обычная. Отмечается значительное диффузное утолщение паренхимы: головка – 3,3 см, тело – 1,6 см, хвост – 2,3 см. Контуры неровные, нечеткие, без признаков нарушения целостности. Паренхима гетерогенная, в области головы, по дорсальной поверхности гипоэхогенный участок размерами 2,2 × 1,7 см. Структуры железы дифференцированны, рисунок их нечеткий. Визуализированные фрагменты ГПП не расширены, стенки их с участками повышенной эхогенности. Признаков дополнительных организованных включений в проекции поджелудочной железы не выявлено. Селезенка размерами 8,9 × 3,7 см, структура ее средней эхогенности, однородная. Заключение: на момент исследования признаки диффузных изменений поджелудочной железы, наиболее выраженных в области головки, увеличения размеров желчного пузыря, признаки билиарной гипертензии.
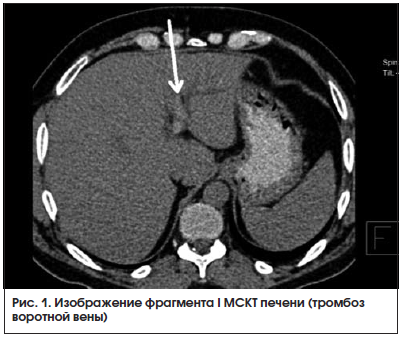
МСКТ органов брюшной полости от 22.08.2016 г. (рис. 1, 2): на серии аксиальных томограмм брюшной полости печень с четким и ровным контуром, в размерах не увеличена (транслобарный размер – 223 мм, КВР правой доли – 143 мм, ККР/ПЗР левой доли – 64/81 мм) и не выходит за край реберной дуги (при исследовании на выдохе). Паренхима печени однородной структуры, плотностью +49 – +53 HU. Внутрипеченочные желчные протоки не расширены. Холедох – до 5,6 мм. Желчный пузырь определяется в типичном месте, стенка его толщиной до 7 мм, слоистой структуры. В просвете пузыря рентгеноконтрастных конкрементов не определяется. Смежная паравезикулярная и параколическая клетчатка вдоль печеночного угла ободочной кишки инфильтрирована. V. porta – 16,3 мм. Начиная от уровня ее деления на правую и левую ветви, в проекции просветов последней и ее сегментарных вен в левой доле печени, на фоне выраженного отека и расширения перипортальных пространств определяются гиперденсные включения (до +81 HU – вероятно, тромботические массы). Между НПВ и портальной веной единичный лимфатический узел однородной структуры и с четкими контурами размерами 24 × 19 мм. Поджелудочная железа с четким и волнистым контуром, толщина ее в области головки 36 мм, тела – 28 мм, хвоста – 24 мм. Дольчатость строения выражена удовлетворительно, практически не определяется на уровне головки железы. Паренхима железы неоднородной структуры, плотностью +25 – +35 HU. Панкреатический проток не расширен (не визуализируется). Парапанкреатическая клетчатка умеренно инфильтрирована, отечна вдоль головки железы. Селезенка обычных размеров, структура ее паренхимы однородная. Надпочечники Y-образной формы, толщина их структур до 4 мм, с наличием участков локального утолщения до 8 мм без изменений характеристик паренхимы слева в области тела. Почки обычных размеров, расположены в типичном месте. Полостная система не расширена. Паренхима однородной структуры, толщиной до 23 мм на уровне средних сегментов, с наличием уплотнений в проекции верхушек пирамидок с обеих сторон. Конкрементов в проекции ЧЛС не выявлено. Паранефральная клетчатка фиброзно перестроена с обеих сторон. Мочеточники осмотрены на протяжении до устьев. Просветы их не расширены. Конкрементов в проекции просветов не определяется. Магистральные сосуды не расширены. Лимфатические узлы не увеличены (единичный узел 10 мм в диаметре определяется парааортально на уровне отхождения ВБА, остальные узлы до 4–6 мм в длиннике, с четким контуром, правильной округлой или овальной формы, однородной структуры и плотности). Свободной жидкости в брюшной полости не выявлено.
Заключение:
КТ-картина не позволяет исключить тромбоз в системе портальной вены. Изменения поджелудочной железы соответствуют острому отечному панкреатиту с преимущественным поражением головки поджелудочной железы. Хронический холецистит. Нодулярная гиперплазия надпочечника слева.

МСКТ органов брюшной полости от 06.09.2016 г. (в динамике на фоне лечения): на серии аксиальных томограмм брюшной полости: печень прежних размеров. Паренхима печени однородной структуры. Смежная паравезикулярная и параколическая клетчатка вдоль печеночного угла ободочной кишки инфильтрирована. V. porta – 15,0 мм, в одной из сегментарных вен левой ветви, на фоне умеренного отека и расширения перипортальных пространств определяется единичное гиперденсное включение (до +48 HU – вероятно, тромботические массы). Между НПВ и портальной веной единичный лимфатический узел однородной структуры и с четкими контурами размерами 21 × 12 мм.
Поджелудочная железа прежних размеров и структуры. Паренхима железы неоднородной структуры. Панкреатический проток не расширен (не визуализируется). Парапанкреатическая клетчатка незначительно инфильтрирована вдоль головки железы. Магистральные сосуды не расширены. Лимфатические узлы не увеличены (единичный узел 10 мм в диаметре определяется парааортально на уровне отхождения ВБА, остальные узлы до 4–6 мм в длиннике, с четким контуром, правильной округлой или овальной формы, однородной структуры и плотности). Свободной жидкости в брюшной полости не выявлено.
Заключение
: КТ-картина тромбоза в системе портальной вены с положительной динамикой. Хронический холецистит. При исследовании в динамике отмечаются значительное уменьшение количества тромботических масс в венах левой ветви портальной вены, умеренное улучшение денситометрических показателей паренхимы печени и поджелудочной железы с уменьшением размеров головки последней.
ЭГДС от 16.08.2016 г. Заключение: небольшая рубцовая деформация луковицы двенадцатиперстной кишки. Поверхностный гастродуоденит.
По результатам обследования в клинике был выставлен следующий диагноз:
Основной: острый панкреатит, болевая форма. Тромбоз воротной вены. Хронический алиментарно-токсический гепатит высокой степени активности.
Осложнения: синдром цитолиза, холестаза.
Сопутствующий диагноз: язвенная болезнь двенадцатиперстной кишки, ремиссия.
Пациент был переведен в хирургическое отделение, где осуществлялось дальнейшее лечение: диета ЩД 5; глюкозо-новокаиновая смесь + спазмолитики в/в капельно, платифиллин 0,2–2 мл в/м, р-р Рингера 500 мл в/в капельно, фамотидин 40 мг в/в капельно, эноксапарин 0,4 мл – по 0,4 мл п/к 2 р./сут, реополиглюкин 400 мл + гепарин 10 000 ЕД в/в 1 р./сут., панкреатин 10 000 Ед по 1 капс. х 3 р./сут.
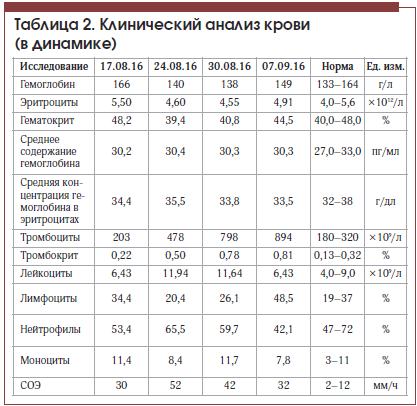
На фоне лечения в состоянии пациента отмечена положительная динамика: регрессировал болевой синдром в животе, уменьшилась общая слабость, улучшился аппетит, в анализе крови отмечено значительное снижение уровня трансаминаз, билирубина (табл. 1), по данным контрольной МСКТ отмечено значительное уменьшение количества тромботических масс в левой ветви портальной вены. Пациент был выписан в удовлетворительном состоянии под наблюдение гастроэнтеролога поликлиники. С учетом показателей тромбоцитов в серии анализов крови (табл. 2) пациенту показана консультация гематолога для уточнения генеза тромбоцитоза и диагноза эритремии.

Анализ данного клинического случая продемонстрировал, что у пациента с острым панкреатитом (с отеком головки поджелудочной железы), алиментарно-токсическим гепатитом, сопровождающимся холестазом, тромбоцитозом неуточненного генеза (возможно, дебют эритремии) развился ТВВ, который, безусловно, осложнил течение заболевания.
Диагностика ТВВ у данного пациента осуществлена благодаря полученным данным МСКТ на 2-й день пребывания в стационаре, что позволило начать адекватную терапию, включавшую антикоагулянты. Информативность КТ при данной патологии доходит до 85% и позволяет получить данные о состоянии стенок сосудов, характере и степени поражения печени (например, с формированием кавернозных узлов), показать протяженность тромбоза [9, 10].
Предотвращение развития ТВВ является сложной и нерешенной до конца проблемой. Профилактика этой крайне опасной патологии состоит в своевременном выявлении и лечении болезней, которые могут стать причиной ее возникновения (хронический панкреатит, хронические воспалительные заболевания кишечника: язвенный колит, болезнь Крона, цирроз и рак печени, поджелудочной железы), что позволит предотвратить неблагоприятные последствия, указанные выше, и снизить летальные исходы.
Источник
Тромбоз кишечника – довольно редкая и опасная патология. Она затрагивает и мужчин, и женщин. В большей степени от нее страдают пожилые люди, однако при определенных факторах подобный диагноз ставят и молодым пациентам.
Тромбообразование сосудов кишечника требует обязательного обращения за медицинской помощью. Последствия заболевания трудно предсказать, поскольку они напрямую связаны с тем, как оперативно была оказана медицинская помощь.
Симптомы тромбоза кишечника
Тромб представляет собой патологическое образование из сгустка крови. Он закупоривает сосуд, затрудняя его проходимость. В случае с кишечником нарушается кровоток в мезентериальных (мезентериальный тип) или брыжеечных артериях. Как правило, мезентериальный тромбоз развивается в тонком кишечнике.
При несвоевременном лечении происходит отмирание тканей пораженного органа, что приводит к плачевным последствиям. Для того чтобы их избежать, необходимо обращать внимания на характерные симптомы, присущие тромбозу.
К ним относятся следующие явления:
- Болевой синдром в животе. При этом трудно определить область локализации болевых ощущений. На ранних стадиях развития заболевания они имеют приступообразный характер, однако со временем становятся постоянными. На этом этапе дискомфорт носит очень выраженный характер, поэтому больные принимать положение эмбриона (лежа на боку с приведенными к груди коленями). Так легче перенести приступ боли;
- Частая рвота, в которой выделяются кровянистые вкрапления;
- Учащенные позывы к опорожнению кишечника. При этом стул становится жидким, и в нем также возможны примеси крови;
- Вздутие живота;
- «Острый» живот. При прощупывании хирурги отмечают положительную реакцию Щетинина-Блюберга. Если нажать на живот, а затем резко убрать руку, то боль усилится;
- Озноб и повышение температуры тела до фебрильных значений (38-39 градусов);
- Большие потери крови. Такое явление возможно при инфаркте кишечника. Внешне это выражается в бледности кожных покровов и слизистых оболочек;
- Скачки артериального давления. В начале развития патологии АД может повышаться, но затем падает ниже нормальных значений.
У больного с тромбами в кишечных артериях могут присутствовать не все перечисленные симптомы, это зависит от причины, локализации. Кроме того, интенсивность симптомов бывает различной. В связи с этим самостоятельно поставить себе диагноз очень трудно. Но доктор (гастроэнтеролог или хирург) при осмотре и опросе пациента может сделать выводы о наличии проблемы и опасности для здоровья и жизни пациента.
Причины заболевания
Тромбоз кишечника представляет собой не самостоятельную болезнь, а следствие других патологий, имеющихся в организме больного. Как правило, это заболевания сердечно-сосудистой системы:
- Эндокардит – заболевание, вызванное воспалением стенки сердечной мышцы;
- Атеросклероз сосудов. Это явление возникает из-за закупорки сосудов холестерином низкой плотности;
- Гипертония – частая патология, выражающаяся в повышение артериального давления. Это приводит к разрыву атеросклеротических бляшек и тромбообразованию;
- Инфаркт миокарда – состояние, опасное не только последствиями для сердца, но и для всего организма, поскольку после него часто появляются тромбы;
- Последствия большой кровопотери – такие причины отмечаются, как результаты травмы, ранения и даже после осложненных родов. На значительную потерю крови организм отвечает образованием тромбов в различных сосудах, в том числе и в тонком кишечнике;
- Осложнения после хирургического вмешательства – частые причины, однако это один из самых благополучных вариантов, поскольку после операции больной еще некоторое время находится в больнице под присмотром врачей. В данном случае при возникновении осложнений сразу оказывается помощь.
Из данного перечня причин следует, что тромб может образоваться в любой части организма и попасть в кишечник с током крови. После того как сгусток зафиксировался в кровеносной сетке кишечника, сосуды отвечают рефлекторным спазмом, то есть сужаются. Это еще больше затрудняет кровоток в пораженной области.
Диагностика
Прежде чем говорить о лечении тромбоза, врач должен убедиться в правильности поставленного диагноза. Для этого проводится не только осмотр и пальпация живота больного, но и ряд функциональных и лабораторных исследований. Поскольку кишечник полый орган, ультразвуковая диагностика не показательна.
В связи с этим применяют один из следующих методов:
- Ангиография – этот методика, при которой в сосудистое русло вводят контраст и проводят рентгенографию больной области. Такие мероприятия позволяют определить локализацию и степень закупорки сосудов;
- Лапароскопия – метод диагностики, при котором в брюшную полость через небольшие разрезы вводят тонкую трубку с камерой. Доктор может видеть на экране монитора состояние кишечника и интенсивность тромбирования;
- Лапаротомия – похожая методика, но она проводится, если лапароскопия невозможна. В данном случае требуется разрез передней стенки живота и осмотр кишечника. Если имеются признаки инфаркта и некроза тканей, то сразу производят удаление пораженного участка.
Кроме того, для постановки диагноза необходимо сдать общий анализ крови. После этого можно начинать лечение патологического состояния.
Лечение тромбоза кишечника
Тромбоз лечится медикаментозно только на ранних стадиях. Терапия проводится в условиях больницы, поскольку больному нужно вводить антикоагулянты (Гепарин) и тромболитики (Гемодез, Трентал) по нескольку раз в сутки. Выполняя лечение, необходимо постоянно следить за состоянием больного и проводить анализы крови.
Если лечение началось с опозданием, лекарственные средства уже не помогут. Даже прием сильнодействующих обезболивающих не приносит результатов.
Единственным вариантом лечения для больного является срочная операция. При благоприятных условиях хирург просто удаляет тромб или сам сосуд, заменяя его протезом. В более тяжелых случаях требуется частичная резекция (удаление) части органа. После этого здоровые фрагменты кишки сшивают.
Далее наступает реабилитация, которая занимает несколько недель. В это время больной еще получает препараты, разжижающие кровь, а также придерживается строгой диеты. Основу питания должны составлять мягкие или перетертые продукты, не затрудняющие пищеварение: растительные масла, манная каша, кисломолочные продукты.
Подобные операции обычно проводят экстренно, но это редко спасает пациентов. Статистика показывает, что смертность из-за непроходимости сосудов и развившегося впоследствии перитонита или инфаркта органа составляет от 70% до 90%. Это говорит о том, что при склонности к сердечно-сосудистым заболеваниям и наличии хотя бы некоторых тревожных симптомов, нужно немедленно обратиться к врачу.
профилактические меры
Чтобы предотвратить тромбообразование в сосудах кишечника, необходимо следить за состоянием сердечно-сосудистой системы. Людям старшего возраста следует регулярно измерять артериальное давление и проходить диспансеризацию в поликлинике.
Необходимо следовать рекомендациям своего доктора. Для разжижения крови и препятствования тромбированию сосудов, желательно принимать витамин C как в натуральном виде с фруктами и овощами, так и в виде витаминных добавок.
Если проблем с сосудами не выявлено, нужно позаботиться о том, чтобы они не возникли и впредь. Для этого обязательно следует отказаться от вредных привычек, правильно питаться, избавиться от лишнего веса, заниматься спортом и проводить достаточное количество времени на свежем воздухе.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
