Ушивание кровоточащей язвы желудка
Этапы и техника ушивания кровоточащей язвы
а) Показания для ушивания кровоточащей язвы:
– Абсолютные показания: рецидивирующее или упорное кровотечение из язвы, несмотря на консервативную эндоскопическую терапию. Язвы I или II типа по классификации Фореста с видимой культей сосуда, успешно обработанные эндоскопически: ранее проведенное избирательное лечение в пределах, самое большее, 8 часов.
– Альтернативные операции: эндоскопическое введение склерозирующего вещества в качестве основного первичного мероприятия.
б) Предоперационная подготовка:
– Предоперационные исследования: выполните полноценную эндоскопию.
– Подготовка пациента: назогастральный зонд, промывание желудка, интубация для предотвращения аспирации, катетеризация центральной вены, замещение объема жидкости (эритроцитарная масса, свежезамороженная плазма), исследование гемостаза, профилактическая антибактериальная терапия.
в) Специфические риски, информированное согласие пациента:
– Рецидив кровотечения (менее 5% случаев)
– Повреждение желчного протока (1% случаев)
– Расхождение линии швов (1% случаев)
– Озлокачествление желудочной язвы
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ при ушивании кровоточащей язвы. Верхнесрединная лапаротомия.
ж) Этапы ушивания кровоточащей язвы:
– Перевязка желудочно-двенадцатиперстной артерии
– Перевязка поджелудочно-двенадцатиперстной артерии
– Гастродуоденотомия
– Выявление источника кровотечения
– Четырехквадрантное прошивание с перевязкой
– Ушивание язвы
– Пилоропластика
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Артериальное кровоснабжение препилорической зоны осуществляется из печеночной артерии через желудочнодвенадцатиперстную артерию и правую желудочную артерию, а также через правую желудочно-сальниковую артерию и верхнюю поджелудочно-двенадцатиперстную артерию.
– Общий желчный проток расположен ретродуоденально.
– Предупреждение: при прошивании с перевязкой избегайте захвата в стежки общего желчного протока.
– Если источник кровотечения не был четко определен, вначале выполните продольную гастротомию на передней стенке антрального отдела без рассечения привратника, после чего осмотрите весь желудок.
– Выполните биопсию, особенно из язв, расположенных атипично.
и) Меры при специфических осложнениях:
– Рецидив кровотечения: повторная операция, если лекарственная терапия или эндоскопическое лечение неэффективны.
– Неожиданное обнаружение аденокарциномы в биопсийном материале: повторная операция.
к) Послеоперационный уход после ушивания кровоточащей язвы:
– Медицинский уход: удалите назогастральный зонд через 2-3 дня, если нет значительного заброса содержимого. Удалите дренажи на 4-5 день после операции. Выполните контрольную эндоскопию через 4-6 недель.
– Возобновление питания: разрешите пациенту пить после удаления назогастрального зонда. Твердая пища – после первого стула.
– Функция кишечника: клизмы с 1-2 дня.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Оперативная техника ушивания кровоточащей язвы:
– Перевязка желудочно-двенадцатиперстной артерии
– Перевязка поджелудочно-двенадцатиперстной артерии
– Гастродуоденотомия
– Выявление источника кровотечения
– Четырехквадрантное прошивание с перевязкой
– Ушивание язвы
– Пилоропластика
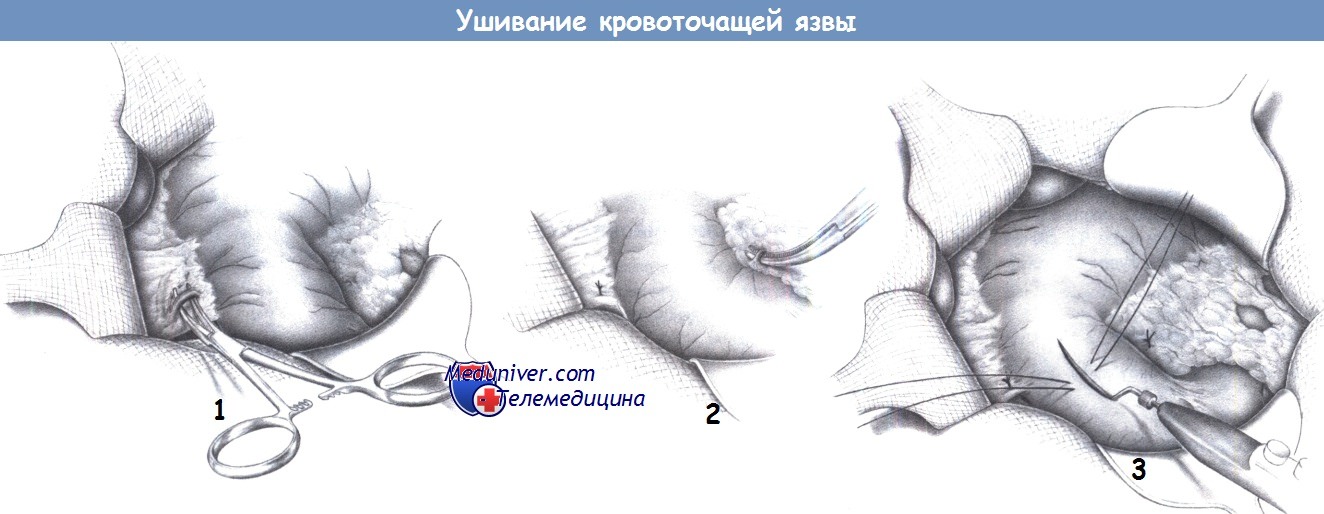
1. Перевязка желудочнодвенадцатиперстной артерии. Операция начинается с обнажения желудочно-двенадцатиперстной артерии. Она находится у привратника, в проекции выступающей препилорической вены Мейо, и всегда располагается глубже, чем ожидается. Ее часто путают с правой желудочной артерией, которая проходит более поверхностно. То, что сосуд является желудочно-двенадцатиперстной артерией, подтверждается его отхождением от общей печеночной артерии, которая пальпируется как пульсирующий тяж над верхним краем поджелудочной железы. После обнажения желудочнодвенадцатиперстной артерии под нее до перевязки подводится зажим Оверхольта.
2. Перевязка поджелудочнодвенадцатиперстной артерии. Верхняя поджелудочно-двенадцатиперстная артерия и правая желудочно-сальниковая артерия обнажаются на уровне каудальной дуги привратника. Оба сосуда перевязываются под контролем зрения.
3. Гастродуоденотомия. Между швами-держалками на передней стенке желудка или двенадцатиперстной кишки, в зависимости от расположения язвы, выполняется продольный разрез. При расположении язвы в постпилорической части двенадцатиперстной кишки разрез проводится преимущественно в области проксимального отдела кишки, а привратник затрагивается только краниальной частью разреза.
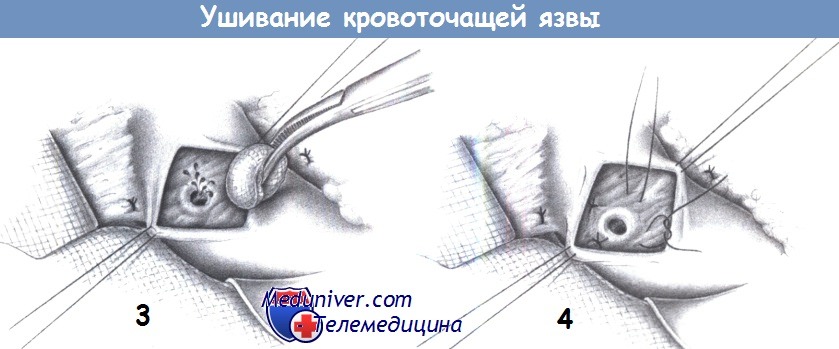
4. Выявление источника кровотечения. Место кровотечения обычно находится на задней стенке, над проекцией желудочно-двенадцатиперстной артерии. Если к моменту операции кровотечение остановилось, то для обнаружения источника его необходимо возобновить пальпацией.
5. Четырехквадрантное прошивание с перевязкой. Место кровотечения фиксируется одиночными швами, которые включают желудочно-двенадцатиперстную артерию краниальнее и каудальнее язвы. Дополнительные ветви от желудка и двенадцатиперстной кишки также перевязываются с прошиванием отдельными швами (3-0 PGA) в двух оставшихся квадрантах.

6. Ушивание язвы. Для уменьшения раздражения дна язвы кислотой, ушивание дна язвы выполняется двумя или тремя отдельными швами.
7. Пилоропластика. Если в гастродуоденотомию был включен привратник, то затем следует выполнить пилоропластику по Гейнеке-Микуличу. Продольный разрез ушивается поперечно между швами-держалками. После гастротомии допускается продольное ушивание продольного разреза. В отдельных случаях, чтобы снять натяжение со швов, требуется мобилизация двенадцатиперстной кишки по Кохеру.
– Также рекомендуем “Этапы и техника гастроеюностомии”
Оглавление темы “Техника операций в хирургии”:
- Этапы и техника хиатопластики Лорта-Жакоба при грыже пищеводного отверстия диафрагмы
- Этапы, техника фундопликации по Ниссену-Розетти и Тупе
- Этапы и техника лапароскопической фундопликации
- Этапы и техника кардиомиотомии Готтштейна-Геллера при ахалазии
- Этапы и техника чрескожной эндоскопической гастростомии
- Этапы и техника гастростомии по Витцелю
- Этапы и техника ушивания перфоративной (прободной) язвы
- Этапы и техника ушивания кровоточащей язвы
- Этапы и техника гастроеюностомии
- Этапы и техника пилоропластики по Гейнеке-Микуличу, Финнею, Джабулею
Источник
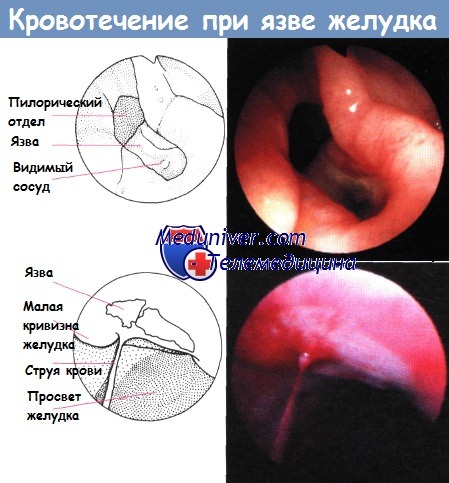
Кровоточащая язва желудка – осложнение язвенной болезни, заключающееся в истечении крови в полость желудка из поврежденных сосудов (аррозированных артерий, вен или капилляров). Симптомы определяются выраженностью кровотечения; основные проявления – рвота «кофейной гущей», «дегтеобразный» стул, признаки гиповолемии и системных нарушений гемодинамики. Важнейшим методом диагностики является эзофагогастродуоденоскопия, в ходе которой может быть выполнен гемостаз. Лечение в большинстве случаев хирургическое; при малом объеме кровопотери, а также у пациентов группы высокого риска проводится консервативная остановка кровотечения.
Общие сведения
Кровоточащая язва желудка – одно из наиболее распространенных осложнений язвенной болезни желудка, которое встречается у 10-15% пациентов всех возрастных групп и составляет около 50% всех желудочно-кишечных кровотечений. Однако статистика неточная: большой процент случаев просто не регистрируется – необильная кровопотеря маскируется симптомами обострения основного заболевания. Наиболее часто данное патологическое состояние развивается при язвах, локализованных на малой кривизне желудка. Желудочное кровотечение является актуальной проблемой гастроэнтерологии, поскольку его распространенность растет, и, несмотря на постоянное совершенствование методов эндоскопического, медикаментозного гемостаза и ранней диагностики, летальность сохраняется высокой – около 9%.
Кровоточащая язва желудка
Причины кровоточащей язвы желудка
Наиболее часто кровотечением осложняются хронические каллезные, острые язвы желудка при наличии у пациента патологии сердечно-сосудистой системы, а также язвенные дефекты, развивающиеся на фоне применения глюкокортикостероидов. Основными причинами развития данного осложнения являются прогрессирование воспалительно-деструктивных процессов в зоне дефекта, повышенная проницаемость капилляров, а также нарушение свертывания крови. Обычно кровоточит аррозированная артерия, реже – вена или большое количество мелких сосудов, локализованных в области дна язвы (в таком случае развивается скрытое диапедезное кровотечение). Формированию кровоточащей язвы могут способствовать механические или химические травмы слизистой, физическое или психоэмоциональное перенапряжение, нейротрофические и тромбоэмболические поражения стенки желудка и гиповитаминозы.
Причиной тяжелого состояния пациентов является кровопотеря. При потере менее 15% объема крови существенных нарушений системной гемодинамики нет, так как активируются защитные механизмы: спазм сосудов кожи и органов брюшной полости, открытие артериовенозных шунтов, повышение ЧСС. Кровоток в жизненно важных органах сохраняется, и в условиях прекращения кровопотери объем циркулирующей крови восстанавливается за счет естественных депо. При потере более 15% ОЦК генерализованный спазм кровеносных сосудов, значительное повышение частоты сокращений сердца и переход межтканевой жидкости в сосудистое русло изначально имеют компенсаторный характер, а затем патологический. Нарушается системный кровоток, страдает микроциркуляция, в том числе в сердце, головном мозге, почках, развивается артериальная гипотензия, истощаются механизмы компенсации. Возможно развитие печеночной, почечной недостаточности, отека головного мозга, инфаркта миокарда и гиповолемического шока.
Симптомы кровоточащей язвы желудка
Симптомы данного патологического состояния определяются степенью кровопотери и продолжительностью кровотечения. Скрытые кровоточащие язвы проявляются общей слабостью, головокружением, бледностью кожи. Гемоглобин в кислой среде желудка метаболизируется, приобретая темный цвет, и в случае рвоты характерно окрашивание рвотных масс в цвет «кофе с молоком».
В случае профузного кровотечения основным признаком является кровавая рвота, которая может быть однократной или повторяющейся. Рвотные массы имеют характерный цвет «кофейной гущи». В редких случаях массивного кровотечения из артерии возможна рвота алой кровью со сгустками.
Обязательным признаком кровоточащей язвы желудка с потерей более 50 мл крови является дегтеобразный стул, возникающий через несколько часов или на следующий день. При кровотечении, объем которого не превышает 50 мл, каловые массы нормальной консистенции окрашены в темный цвет.
Многие пациенты отмечают усиление интенсивности симптомов язвенной болезни (боли в желудке, диспепсических явлений) за несколько дней, а также их исчезновение с началом кровотечения (симптом Бергмана). Возможны также такие признаки, как жажда, сухость кожи, снижение диуреза, болезненность при пальпации живота.
Общие симптомы кровоточащей язвы обусловлены степенью кровопотери. При дефиците объема циркулирующей крови менее 5 процентов (1 степень тяжести) возникают незначительные нарушения системной гемодинамики; самочувствие пациента остается удовлетворительным, артериальное давление в пределах номы, пульс несколько учащен. При дефиците 5-15 процентов объема циркулирующей крови (2 степень кровопотери) пациенты отмечают вялость, головокружение, возможны обморочные состояния, систолическое артериальное давление ниже 90 мм рт. ст., пульс значительно учащен. При потере более 15-30 процентов ОЦК (3 степень) состояние пациентов тяжелое, отмечается выраженная бледность кожи и слизистых, пульс нитевидный, частый, систолическое артериальное давление ниже 60. Дефицит более 30 процентов объема крови (4 степень) сопровождается нарушением сознания, состояние крайне тяжелое, артериальное давление снижено до критического уровня, пульс не определяется.
Диагностика кровоточащей язвы желудка
Консультация гастроэнтеролога с детальным изучением анамнеза заболевания, жалоб пациента и объективных данных позволяет предположить наличие данной патологии даже при малом объеме кровопотери. При объективном обследовании пациента обращает на себя внимание бледность кожных покровов, снижение тургора кожи, возможна болезненность при пальпации живота в эпигастральной области. В общем анализе крови определяется снижение гемоглобина и эритроцитов.
Обязательным методом диагностики при желудочном кровотечении является эзофагогастродуоденоскопия. Диагностическая эндоскопия проводится во всех случаях, когда есть обоснованные подозрения на наличие язвенного кровотечения. Единственным противопоказанием является агональное состояние пациента, когда результаты исследования не могут повлиять на исход заболевания. ЭГДС позволяет визуализировать источник кровотечения, дифференцировать кровоточащую язву от других причин желудочно-кишечного кровотечения. В большинстве случаев диагностическая процедура переходит в лечебную. Доказано, что ранний эндоскопический гемостаз значительно снижает частоту рецидивов, необходимость хирургических вмешательств, а также летальность.
Дифференциальная диагностика проводится с желудочным кровотечением другой этиологии: при злокачественных опухолях, полипах желудка, синдроме Маллори-Вейса, патологии свертывающей системы крови, сердечно-сосудистой системы.
Лечение кровоточащей язвы желудка
Подозрение на кровоточащую язву желудка является прямым показанием к экстренной госпитализации пациентов в хирургическое отделение. Категорически недопустимо обследование в амбулаторных условиях. Всем пациентам назначается строгий постельный режим, полный голод (после остановки кровотечения – диета Мейленграхта). Консервативный гемостаз включает переливание препаратов крови, плазмы, введение фибриногена, аминокапроновой кислоты, хлористого кальция, викасола, атропина, а также пероральный прием аминокапроновой кислоты. Консервативное лечение может быть проведено пациентам группы высокого риска (пожилой возраст, тяжелая сопутствующая патология), а также при легкой и средней степени тяжести кровотечения.
В настоящее время разработаны эффективные методы эндоскопического гемостаза: термические (электрокоагуляция, термозонд, лазерная, радиочастотная и аргоноплазменная коагуляция), инъекционные (местное введение адреналина, новокаина, физиологического раствора и склерозантов), механические (остановка гастродуоденального кровотечения путем клипирования или лигирования кровоточащих сосудов при гастродуоденоскопии) и использование гемостатических материалов (биологического клея, гемостатического порошка).
Показаниями к проведению хирургического лечения являются тяжелая степень кровотечения независимо от типа язвы, сочетание с другими осложнениями язвенной болезни (пенетрацией, пилородуоденальным стенозом), повторные и не останавливающиеся под влиянием консервативных методов гемостаза кровотечения. Конкретный выбор операции определяется локализацией язвы и индивидуальными особенностями. Может быть выполнена резекция желудка по Бильрот I или II, иссечение, ушивание язвы желудка, прошивание сосудов дна язвенного дефекта, возможно сочетание с ваготомией.
Прогноз и профилактика
Прогноз определяется объемом кровопотери и своевременностью оказания специализированной помощи. В настоящее время единственно правильной считается активная хирургическая тактика лечения (при отсутствии противопоказаний). Помимо скорости остановки кровотечения, прогноз зависит от сохранности компенсаторных механизмов пациента, адекватного восполнения объема циркулирующей крови. При профузных кровотечениях регистрируется высокий процент летальности.
Профилактика кровоточащей язвы желудка заключается в своевременном обращении к гастроэнтерологу при наличии жалоб со стороны желудка, адекватном лечении язвенной болезни согласно действующим стандартам, диспансеризации пациентов и регулярном обследовании.
Источник
Этапы и техника ушивания перфоративной (прободной) язвы
а) Показания для ушивания прободной язвы:
– Абсолютные показания: подтвержденная прободная язва.
– Альтернативные операции: радикальное лечение язвенной болезни путем резекции желудка, особенно при при язвах желудка. Лапароскопическая операция.
б) Предоперационная подготовка:
– Предоперационные исследования: обзорная рентгенография органов брюшной полости, возможна эндоскопия.
– Подготовка пациента: назогастральный зонд, переливание жидкости и электролитов при перитоните, антибактериальная терапия.
в) Специфические риски, информированное согласие пациента:
– Необходимость сопутствующего лечения язвенной болезни (иначе риск рецидива может возрасти до 60%)
– Злокачественный процесс, сочетающийся с язвой желудка в 8% случаев
– Несостоятельность швов
– Повреждение желчного протока
– Внутрибрюшной абсцесс
– Нарушение эвакуации из желудка
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Доступ при ушивании прободной язвы. Верхнесрединная лапаротомия.
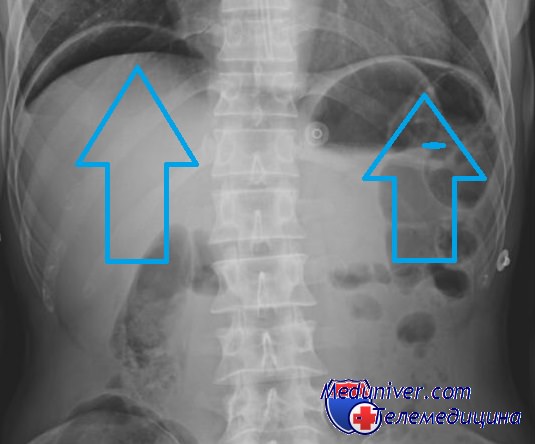
Рентгенография при перфорации полого органа – воздух под куполами диафрагмы
ж) Этапы ушивания прободной язвы:
– Иссечение язвы
– Ушивание язвы
– Перитонизация сальником
– Мобилизация двенадцатиперстной кишки (маневр Кохера)
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Местоположение привратника соответствует границе между желудком и двенадцатиперстной кишкой, определяется в виде пальпируемого мышечного валика, здесь же видна поперечная вена.
– Наиболее часто прободение происходит в передней стенке постпилорической части двенадцатиперстной кишки.
– При недостаточном доступе к двенадцатиперстной кишке можно применить маневр Кохера.
– Предупреждение: помните о том, что в 8% случаев прободная язва желудка вызвана злокачественной опухолью: выполните биопсию и по возможности пошлите материал на гистологическое исследование.
– Если при лапаротомии не удается выявить язвенный дефект, исследуйте заднюю стенку желудка.
и) Меры при специфических осложнениях. При обширных (ампутирующих) язвах обычно требуется дистальная резекция желудка с реконструкцией по Бильроту I.
к) Послеоперационный уход после ушивания прободной язвы:
– Медицинский уход: удалите назогастральный зонд через 2-3 дня, если нет значительного заброса содержимого желудка. Назначьте антибиотики на 5 дней, если возможно, в соответствии с результатами посева. Назначьте антагонист Н2-рецепторов. Выполните эндоскопический контроль через 4-6 недель.
– Возобновление питания: маленькие глотки жидкости после удаления назогастрального зонда, затем питание жидкой пищей; твердая пища разрешается после первого стула.
– Функция кишечника: клизмы с 3-го дня, если нет самостоятельного стула.
– Активизация: сразу же.
– Физиотерапия: дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели.
л) Оперативная техника ушивания прободной язвы:
– Иссечение язвы
– Ушивание язвы
– Перитонизация сальником
– Мобилизация двенадцатиперстной кишки (маневр Кохера)
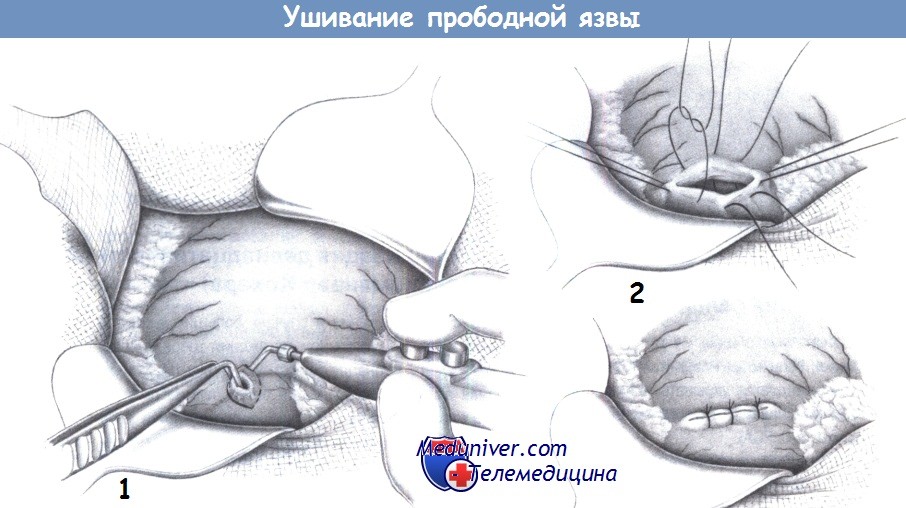
1. Иссечение язвы. Прободные язвы двенадцатиперстной кишки и небольшие препилорические язвы без признаков злокачественности можно ушивать без иссечения. Язвы желудка или язвы, подозрительные с точки зрения злокачественности, необходимо полностью иссекать. Если есть сомнение, может быть выполнено клиновидное иссечение.
Иссечение необходимо для установки патологоанатомического диагноза, а также для подготовки к пилоропластике при интрапилорической локализации. Выполняется иссечение скальпелем или диатермией, и должно учитывать возможность ушивания. При интрапилорических язвах следует выполнять частичную пилоропластику, включающую продольное иссечение и поперечное ушивание.
2. Ушивание язвы. Ушивание язвы выполняется глубокими отдельными швами (2-0 PGA) между двумя швами-держалками. Расстояние между швами и отступ от краев дефекта должен составлять 0,6-0,8 см. Обычно достаточно трех или четырех отдельных швов.
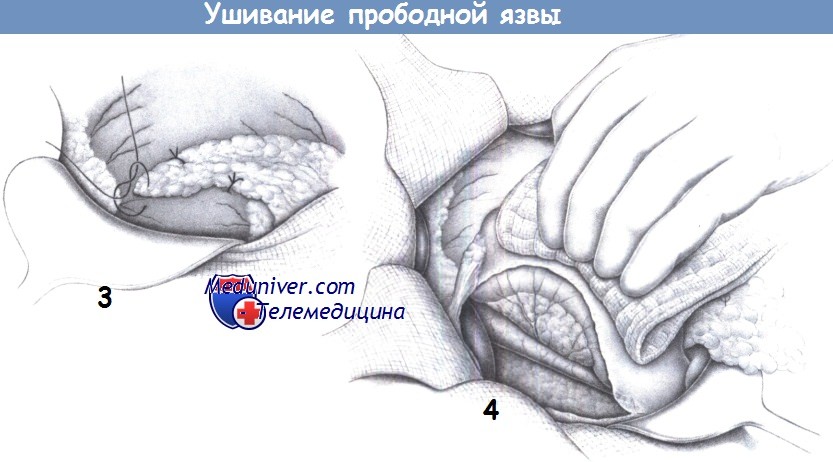
3. Перитонизация сальником. Если ткань, захватываемая в швы, не дает им достаточной поддержки, а также, если швы находятся под натяжением в хрупкой ткани, рекомендуется укрывать линию швов прядью сальника, которая фиксируется к передней стенке желудка отдельными швами (2-0 PGA).
4. Мобилизация двенадцатиперстной кишки (маневр Кохера). Чтобы снять натяжение в случаях больших дефектов передней стенки и при значительном натяжении швов рекомендуется мобилизовать двенадцатиперстную кишку по Кохеру. Если прободная язва распространяется более чем на половину окружности кишки (то есть, в случае «ампутирующей язвы»), то после резекции антрального отдела и привратника рекомендуется гастродуоденостомия по Бильроту I.
5. Видео урок ушивания перфоративной (прободной) язвы вы найдете здесь.
– Также рекомендуем “Этапы и техника ушивания кровоточащей язвы”
Оглавление темы “Техника операций в хирургии”:
- Этапы и техника хиатопластики Лорта-Жакоба при грыже пищеводного отверстия диафрагмы
- Этапы, техника фундопликации по Ниссену-Розетти и Тупе
- Этапы и техника лапароскопической фундопликации
- Этапы и техника кардиомиотомии Готтштейна-Геллера при ахалазии
- Этапы и техника чрескожной эндоскопической гастростомии
- Этапы и техника гастростомии по Витцелю
- Этапы и техника ушивания перфоративной (прободной) язвы
- Этапы и техника ушивания кровоточащей язвы
- Этапы и техника гастроеюностомии
- Этапы и техника пилоропластики по Гейнеке-Микуличу, Финнею, Джабулею
Источник
