Хронический паренхиматозный панкреатит в стадий неполной ремиссии

- — Как правильно выйти на стадию ремиссии хронического панкреатита.
- — Как удержать период стойкой ремиссии.
- — Значение диеты и физических упражнений во время ремиссии хронического панкреатита.
Хронический панкреатит в стадии ремиссии
Это письмо объединяет группу вопросов, которые пришли на мой почтовый адрес. Публикую содержание письма и ответ к нему по каждому из его пунктов.![]()
 Выписан из больницы с диагнозом хронический панкреатит. В настоящее время меня волнуют вопросы по ремиссии.
Выписан из больницы с диагнозом хронический панкреатит. В настоящее время меня волнуют вопросы по ремиссии.
1. Что такое ремиссия хронического панкреатита? Признаки. Могут ли быть боли в этом периоде?
2. Как правильно выходить на стадию ремиссии? Какой для этого требуется срок?
3. Стадия ремиссии это устойчивое состояние или возможны приступы панкреатита вновь?
4. Что можно есть при хроническом панкреатите в стадии ремиссии? Возможно ли включение в меню продуктов запрещенных, например, сосиски, пельмени, кофе, алкоголь по праздникам.
5. Занятия спортом возможны?
Заранее спасибо! Владимир.
Определение из википедии:
Реми́ссия (лат. remissio «уменьшение, ослабление») — период течения хронической болезни, который проявляется значительным ослаблением (неполная ремиссия) или исчезновением (полная ремиссия) её симптомов (признаков заболевания).
Что такое ремиссия хронического панкреатита? Признаки. Могут ли быть боли в этом периоде?
Панкреатит — это группа заболеваний, которые сопровождает воспаление поджелудочной железы — подробнее здесь >> . Если признаки панкреатита присутствуют в течение длительного времени, либо вслед за периодами покоя следуют периоды обострения заболевания (рецидивы), то в этом случае речь идет о хроническом панкреатите.
Ремиссия — это состояние при любом заболевании, в том числе и при панкреатите, когда у человека не проявляются симптомы заболевания в течение длительного времени.
В панкреотологии различают виды ремиссии:
- Полная ремиссия, при которой полностью пропадают признаки заболевания.
- Частичная ремиссия характеризуется сохранением некоторых симптомов.
В свою очередь полные ремиссии можно разделить:
- Стойкая ремиссия, при которой признаки панкреатита не проявляются в течение длительного времени, не менее 0,5 года, в течение нескольких лет.
- Нестойкая ремиссия — нестабильное состояние, ремиссии и обострения сменяют друг друга.
Следовательно, ответ на первый вопрос:
Ремиссия панкреатита это состояние, при котором отсутствуют симптомы заболевания. Следовательно и боли отсутствуют также.
Как правильно выходить на стадию ремиссии? Какой для этого требуется срок?
— вопрос №2.
Выход из периода острого панкреатита или из периода обострения хронического панкреатита осуществляется под наблюдением лечащего врача в хирургическом отделении стационара.
Продолжительность лечения в стационаре определяется тяжестью заболевания и сопутствующих осложнений. Если имеет место обострение хронического панкреатита, то возможно потребуется 2-3 дня для снятия болевого синдрома, интоксикации, для проведения необходимых анализов. Далее пациент продолжает лечение дома по предложенной ему схеме лечения. Соблюдение специальной диеты при панкреатите — обязательно.
С диагнозом острый панкреатит требуется более длительная госпитализация, обусловлена сопутствующими осложнениями. Для того, чтобы снять воспаление в больном органе, требуется обеспечить состояние покоя поджелудочной железе. С этой целью применяют парентеральное питание (внутривенное питание, в обход ЖКТ ). Длительность нахождения в стационаре определяет лечащий врач, от 1 недели до 1,5 месяцев. После выписки из больницы пациент также продолжает лечение дома. Соблюдение специальной диеты при панкреатите — обязательно.
Наступление периода (стадии) стойкой ремиссии возникает через 0,5 года после прохождения медикаментозного курса лечения. В период стойкой ремиссии врач разрешает переход от диеты №5п к диете №5. Диета №5 — сбалансированная диета, необходимые для жизни жиры, белки, углеводы, витамины и микроэлементы представлены диетой в необходимом для организма количестве. Но жиры входят в диету в минимальном необходимом количестве. Следует ограничить соль.
В стадии стойкой ремиссии требуется соблюдение диеты в течение многих лет. В практике — пожизненно. Алкоголь противопоказан.
Строгое соблюдение, диеты №5п и принципов диетического питания при панкреатите позволит добиться наступление и продолжительность стойкой ремиссии.
В стадии стойкой ремиссии разрешена диета №5.
Стадия ремиссии это устойчивое состояние или возможны приступы панкреатита вновь?
— вопрос №3.
Хронический панкреатит относится к заболеваниям, которые имеют фазово – прогрессирующее течение. Что значит фазовое течение заболевания? Это говорит о том, что периоды ремиссии чередуются с периодами обострения заболевания. При прогрессирующем течении заболевания с каждым последующем обострением воспалительный процесс охватывает всё большие участки поджелудочной железы и всё больше её повреждает со временем. Воспаление поджелудочной железы сопровождается деструктивными изменениями тканей, которые могут быть диффузные, очаговые или сегментарные. Со временем эти деструктивные изменения замещаются фиброзной тканью, при этом ослабевают болевые ощущения, но функциональная недостаточность поджелудочной железы прогрессирует (возрастает). Поджелудочная железа не может вырабатывать ферменты, необходимые для пищеварения.
Таким образом,
хронический панкреатит протекает с чередованием периодов ремиссий и обострений.
С течением времени наблюдается прогрессирование заболевания.
Задачи каждого, заболевшего хроническим панкреатитом,
- увеличить длительность периодов ремиссий и добиться фазы стойкой ремиссии;
- сократить интенсивность и длительность обострения заболевания, добиться того, чтобы обострения случались как можно реже.
Как решить эти задачи?
- Прием мед.препаратов, прописанных врачом, например, ферментные препараты.
- Диетическое питание при панкреатите.
- Диета №5п — леченая диета при панкреатите. Диета №5 — диета в стадии стойкой ремиссии.
- Обязательное соблюдение принципов диетического питания. Руководствуйтесь ПАМЯТКОЙ при панкреатите.
- Избегайте стрессов и нервных нагрузок. Следить за чередованием труда и отдыха. Достаточный ночной сон.
Что можно есть при хроническом панкреатите в стадии ремиссии?
— вопрос №4.
При панкреатите в стадии стойкой ремиссии врач разрешает переход от диеты №5п к диете №5 по классификации Певзнер.
Диета №5 по классификации Певзнер также относится к лечебным диетам, соблюдение которой обязательно.
Включение в меню продуктов запрещенных, например, сосиски, пельмени, кофе, алкоголь по праздникам — противопоказаны.
О том какой должна быть диета №5, какие продукты и блюда можно есть при панкреатите в стадии ремиссии, говорится во многих статьях этого сайта. Отклонение от диеты влечет за собой обострение заболевания, необратимые процессы в поджелудочной железе — рецидив.
Возможны ли занятия спортом при панкреатите?
При остром панкреатите и обострении хронического панкреатита занятия спортом противопоказаны.
При панкреатите вне обострения показана лечебная физкультура (ЛФК). Особенно полезна лечебная физкультура при панкреатите в стадии стойкой ремиссии.
Лечебная физкультура при панкреатите в стадии стойкой ремиссии выполняет важную реабилитационную роль.
Цель лечебной физкультуры: способствовать процессу пищеварения через улучшение кровоснабжения области мышц живота и диафрагмы, способствовать движению пищеварительных соков, препятствовать застою их в различных отделах пищеварительного тракта.
Рекомендуемый комплекс лечебной физкультуры при панкреатите в стадии ремиссии:
- Ходьба неторопливым шагом.
- Поглаживающие движения области живота под левым подреберьем, от центра к боку (место расположения поджелудочной железы).
- Дыхательные упражнения самостоятельные упражнения и в сочетании с ходьбой
- — Вдох — 3 шага, выдох полный — произвольно. (В зависимости от темпа ходьбы вдох может быть 2 или 4 шага)
- .«Массаж» поджелудочной железы внутрибрюшной:
- — Вдох-выдох, задержав дыхание медленно втяните живот, считая 1-2-3. Затем мышцы брюшного пресса расслабьте;
- — Вдох-выдох, задержав дыхание медленно «надуйте» живот, считая 1-2-3. Затем мышцы брюшного пресса расслабьте;
- — Акцент на вдохе. Вдох-пауза 1–2 сек.-продолжить вдох-пауза 2-3сек. Во время вдоха живот следует надувать. Пауза — мышцы расслабить. Выдох — мышцы живота втянуть. Расслабиться.
- — Акцент на выдохе. Втягивание живота на выдохе.Задержать дыхание и расслабить мышцы. Вдохнуть, надувая живот. Расслабиться.
Настоящий комплекс упражнений рекомендовано проводить два раза в день. Положение тела — любое (стоя, сидя, лежа). Количество упражнений зависит от самочувствия, каждое упражнение повторяется от 2 раз до 7-8 раз.
- В заключение. Внимательно прочитав пост, вы поняли, что при хроническом панкреатите чередуются фазы ремиссии и фазы обострения. Вы узнали, как правильно выйти на стадию ремиссии хронического панкреатита и как удержать период стойкой ремиссии продолжительное время. Прочитали о главенствующей роли диеты в достижении и удержании периода стойкой ремиссии при хроническом панкреатите.
Источник
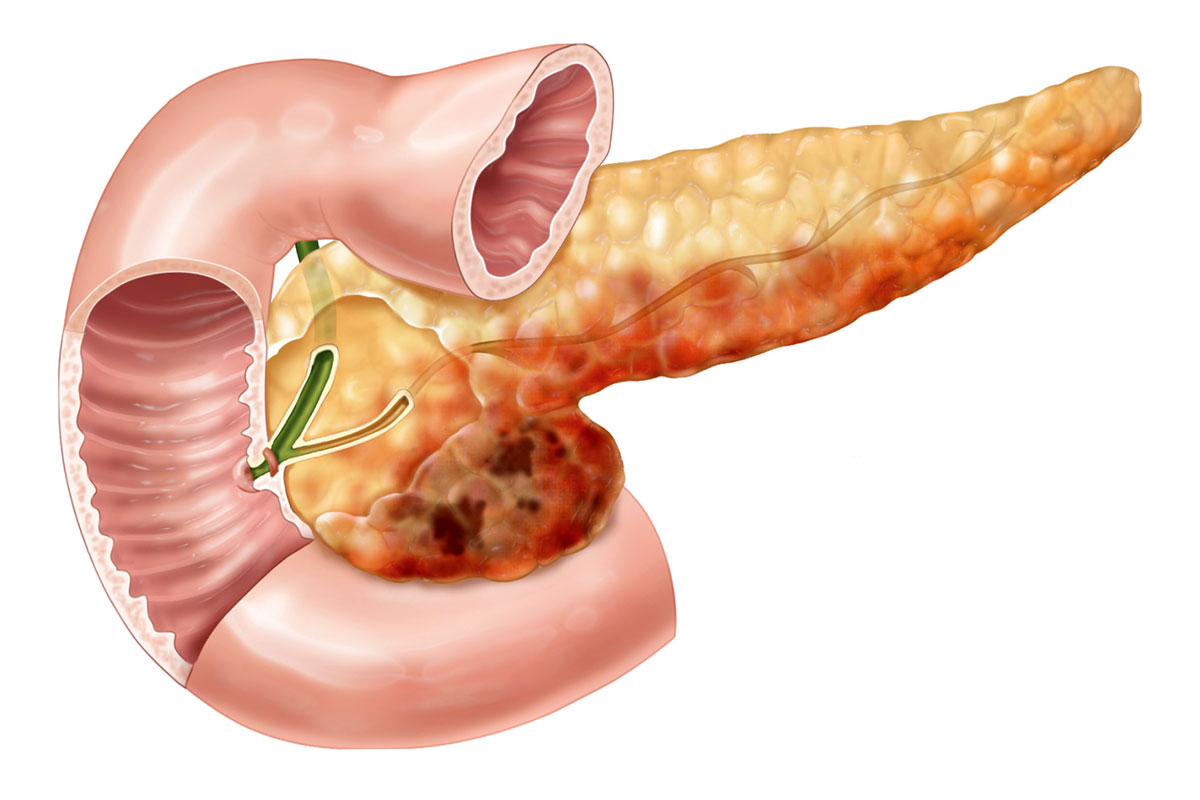
 Одним из осложнений острого панкреатита является хронический паренхиматозный панкреатит
Одним из осложнений острого панкреатита является хронический паренхиматозный панкреатитХронический паренхиматозный панкреатит – осложнение острого панкреатита. При этом недуге нарушается нормальный синтез гормонов поджелудочной железы и работа других органов желудочно-кишечного тракта. Иногда болезнь сочетается с недостаточной секрецией ферментов поджелудочной. В таком случае недуг протекает несколько сложнее.
Предрасполагающие факторы и симптомы болезни
Чаще всего хронический паренхиматозный панкреатит является осложнением сахарного диабета либо других заболеваний органов ЖКТ. Однако к воспалению паренхимы могут привести другие факторы. Среди причин возникновения болезни можно выделить:
- Несбалансированное питание. Болезнь часто возникает у людей, которые употребляют большое количество сладостей и вредной пищи.
- Недостаточное потребление белка. Если человек потребляет мало протеина, поджелудочная железа начинает неправильно работать, вследствие чего может воспалиться паренхима. Также недостаточное потребление белка приводит к развитию различных осложнений, в том числе, к сахарному диабету.
- Алкоголизм.
- Отравления. Болезнь часто развивается после отравления солями металлов или аммиаком.
- Инфекционные заболевания.
- Неправильное лечение.
Паренхима может воспалиться в случае, если человек пытался вылечить острый панкреатит при помощи неподходящих медикаментов или средств народной медицины.
 Использование народной медицины без консультации врача приводит к паренхиме
Использование народной медицины без консультации врача приводит к паренхиме
Симптомы хронического паренхиматозного панкреатита очень индивидуальны и будут зависеть от множества факторов. Среди характерных симптомов болезни можно выделить нарушения стула. Они проявляются в запорах или поносе. Также у больного возникает тошнота, которая значительно усиливается после употребления пищи. Иногда недуг сопровождается потерей веса и повышенным газообразованием.
Важно! Если у человека значительно снижается выработка трипсина, липазы или амилазы, то интенсивность клинических проявлений значительно увеличивается. К примеру, нарушения стула и тошнота могут сопровождать больного на протяжении всего дня.
Часто при паренхиматозном панкреатите у человека повышается слюноотделение. Это может свидетельствовать о прогрессировании сахарного диабета. Повышенное слюноотделение нередко сопровождается сильными болями в области правого эпигастрия. Иногда болевой синдром возникает в подреберье и даже в пояснице.
 Боль может ощущаться как в животе, так и рядом с позвоночником
Боль может ощущаться как в животе, так и рядом с позвоночником
Диагностика и консервативная терапия
При возникновении характерных симптомов паренхиматозной формы хронического панкреатита пациенту назначается диагностика. Сначала человеку нужно сдать биохимический анализ крови. При развитии болезни повышаются показатели амилазы, липазы и трипсина. Также диагностика включает в себя:
- Ультразвуковое исследование поджелудочной железы.
- Общий анализ крови. При возникновении болезни в крови повышается уровень глюкозы, глюкагона и инсулина.
- Ангиографию.
Лечение хронического паренхиматозного панкреатита направлено на устранение болевого синдрома и нормализацию секреции гормонов. Для устранения боли в области поджелудочной железы применяются спазмолитики. Чаще всего прибегают к использованию препаратов, в состав которых входит дротаверин. Если у больного наблюдается недостаточная секреция гормонов поджелудочной железы, ему надо пройти специальную заместительную терапию. В таком случае назначается Креон, Фестал или Панкреатит.
Иногда в процессе диагностики обнаруживается, что некоторые участи поджелудочной железы поражены и не могут нормально функционировать. В таком случае консервативная терапия дополняется Метилурацилом, Кобамамидом и Оротатом Калия.
Важно! Запрещено для лечения паренхиматозного панкреатита использовать средства народной медицины. Помните, что самолечение может привести к возникновению различных осложнений.
При развитии болезни организм не получает достаточного количества жирорастворимых витаминов. Именно поэтому назначаются специальные препараты, в состав которых входят витамины группы A, K, D, E. При острой нехватке жирорастворимых витаминов показано внутривенное введение эмульсий и аминокислот. Если обнаружена повышенная секреция гормонов, то нужно принимать антиферментные препараты, например, Контрикал или Гордокс.
После того как недуг перейдет в стадию ремиссии, показано санитарно-курортное лечение и диета. Если болезнь прогрессирует и не поддается консервативному лечению, показано хирургическое вмешательство, в ходе которого удаляются пораженные участки поджелудочной железы.
Диетотерапия при паренхиматозном панкреатите
При развитии хронического паренхиматозного панкреатита с внешнесекреторной недостаточностью больному показана диетотерапия. Если болезнь обостряется, запрещено употреблять пищу в первые несколько дней. Организм обеспечивается питательными веществами при помощи внутривенных инъекций. Вместо воды нужно пить 1% раствор специальной питьевой соды.
Через 3-4 дня после обострения следует употреблять пищу с высоким содержанием углеводов и аскорбиновой кислоты. Отлично подойдут фруктовые соки, ягоды и мед. Употреблять пищу нужно очень маленькими порциями 6-7 раз в сутки. Через неделю разрешено есть продукты с высоким содержанием белка. Овощи и фрукты, в состав которых входит грубая клетчатка употреблять не стоит, так как они приведут к рефлекторной возбудимости поджелудочной железы и желчного пузыря.
 После обострения на 4 день разрешены к употреблению ягоды и мед
После обострения на 4 день разрешены к употреблению ягоды и мед
В период ремиссии рацион претерпевает некоторые изменения.
Важно! Больному нужно ежедневно съедать не мене 150 г белков.
Количество углеводов уменьшается до 300-400 г. Жиры есть можно, но в ограниченном количестве (не более 50 г в день). Пить нужно щелочную воду или свежие морсы. Рацион должен состоять из:
- Нежирного мяса и рыбы. Большое количество белка и полезных аминокислот содержится в куриной грудке, индейке, треске, минтае, щуке, постной телятине.
- Кисломолочных изделий. Их нужно есть ежедневно, так как они способствуют нормализации работы кишечника и других органов ЖКТ. Рекомендуется употреблять творог жирностью 0-5%, некислый кефир, простоквашу и йогурты без красителей.
- Овощей. Отдавайте предпочтение овощам, в состав которых не входит грубая клетчатка. При хроническом паренхиматозном панкреатите разрешено употреблять цветную капусту, морковку, свеклу, огурцы и зрелые помидоры.
- Некислых фруктов.
- Круп. Гречка, перловка, макароны из твердых сортов пшеницы и рис – лучшие источники сложных углеводов, поэтому их нужно есть ежедневно.
 Источником углеводов, так полезных при болезни, являются крупы
Источником углеводов, так полезных при болезни, являются крупы
После того, как болезнь перешла в стадию ремиссии, нельзя употреблять продукты, провоцирующие раздражение поджелудочной железы. Рекомендуется полностью отказаться от жирного мяса и жирных кисломолочных продуктов, острых специй, уксуса, соленой пищи и сладостей.
Источник
 Если врачи не диагностируют признаки панкреатита долгое время, значит наступила ремиссия
Если врачи не диагностируют признаки панкреатита долгое время, значит наступила ремиссияКогда хроническое течение заболевания поджелудочной железы приобретает более легкую форму, то есть может наблюдаться ослабление симптоматики или полное ее исчезновение, медики фиксируют: «хронический панкреатит: ремиссия».
Ремиссия хронического панкреатита: признаки
Панкреатит — патология, обусловленная наличием воспалительного процесса в поджелудочной железе. В случае, когда симптоматика панкреатита наблюдается длительный период, или периоды покоя сменяются резким обострением, то заболевание относят к хронической форме.
При хроническом панкреатите ремиссия характеризуется отсутствием у пациента симптомов достаточно длительное время. Существуют несколько видов ремиссионного периода:
- полная ремиссия — наблюдается полное исчезновение каких-либо признаков заболевания;
- неполная (частичная) ремиссия — некоторые симптомы патологии сохраняются и могут периодически о себе напоминать.
 Первый признак ремиссии — отсутствие боли в животе
Первый признак ремиссии — отсутствие боли в животе
Ремиссию полного типа можно распределить на несколько видов:
- Стойкая ремиссия — наблюдается полное отсутствие симптомов или признаков патологии. Длительность такой ремиссии может быть от полугода до 2 лет;
- Ремиссия нестойкого характера. В такие периоды обострение патологии чередуются с затиханием процесса, при этом промежуток между ними может быть достаточно коротким.
Следовательно, ремиссия хронического панкреатита будет означать отсутствие признаков болезни, а также болевых приступов.
Выходим на стадию ремиссии: методы лечения
Выход пациента в стойкую ремиссию при хроническом панкреатите из стадии обострения осуществляется под контролем лечащего врача-терапевта или гастроэнтеролога. Чаще всего это происходит в стационарном отделении хирургии для максимального контроля за состоянием пациента.
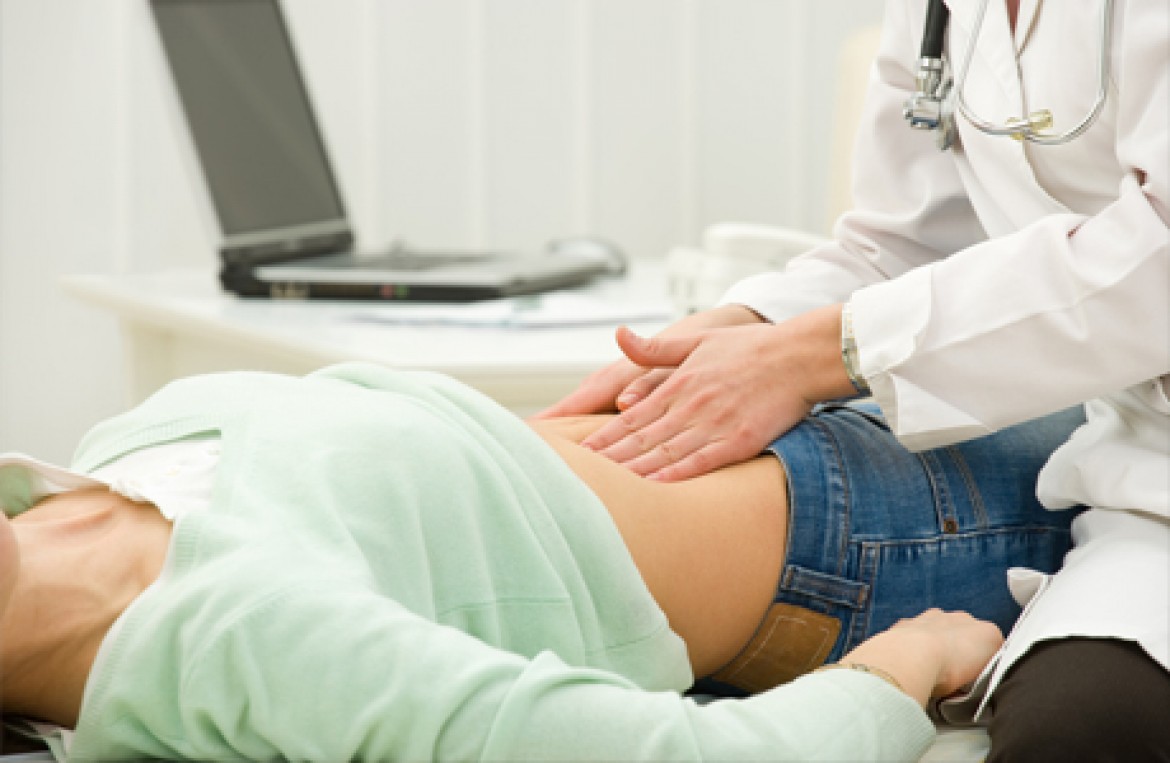 Гастроэнтеролог в условиях стационара осуществляет полный контроль за состоянием больного
Гастроэнтеролог в условиях стационара осуществляет полный контроль за состоянием больного
Длительность терапии, проводимой в условиях стационара, будет зависеть от тяжести патологии и осложнений, возникающих на фоне болезни. В случае обострения панкреатита в хронической форме рекомендуется провести в стационаре не менее 3 дней для устранения признаков интоксикации и болевого синдрома. Дальнейшее лечение пациента проводится в домашних условиях при строгом соблюдении схемы терапии и рекомендаций врача. В обязательном порядке пациент придерживается диеты.
В случае диагностирования у пациента стеатореи (избыточное выделение жиров с калом) назначают прием ферментных препаратов: Креон, Панкреатин. Возможно назначение средств, в составе которых есть желчь, например, Фестал. Дозирование медикаментов назначается для каждого больного в индивидуальном порядке, что зависит от степени стеатореи и количества выделяемого жира. Как правило, длительность лечения занимает много времени, в некоторых случаях назначается пожизненный прием ферментных средств. В тяжелых случаях дополнительно рекомендуется прием витаминов А, Е, К, В и медикаментов для улучшения моторики кишечника.
 В зависимости от осложнений назначают дополнительные медикаменты
В зависимости от осложнений назначают дополнительные медикаменты
Панкреатит в острой форме потребует более длительного восстановления, поскольку, как правило, сопровождается осложнениями. В данном случае необходимо обеспечить полный покой поджелудочной, поэтому полностью исключается обычное питание, оно заменяется внутривенным. Время, проведенное в стационаре может варьироваться от 10 до 30 дней.
Стойкая ремиссия наблюдается через 5-6 месяцев после медикаментозной терапии. В данный период разрешается переход от диеты №5П к №5. Также необходимо исключить курение и бесконтрольный прием лекарственных средств.
Важно! Основное назначение в стадии ремиссии при панкреатите — полный отказ от употребления алкоголя.
Ремиссия: устойчивость стадии и возможные приступы
Панкреатит хронического типа относят к патологиям, имеющим прогрессирующее течение. Это означает, что стадии ремиссии могут чередоваться с приступами обострения болезни. В ходе чего могут наблюдаться патологические процессы в виде диффузных и очаговых образований. Через некоторое время нормальная слизистая железы заменяется фиброзной тканью, пациент ощущает ослабление симптоматики, однако функциональность органа снижается. Со временем железа полностью прекращает выработку ферментов, необходимых для нормального пищеварения.
 При хроническом панкреатите отсутствие симптомов может означать и осложнения, при которых пациент также не чувствует боль
При хроническом панкреатите отсутствие симптомов может означать и осложнения, при которых пациент также не чувствует боль
Что должен делать пациент с хроническим панкреатитом
Как правильно выйти в ремиссию при хроническом панкреатите, что для этого необходимо делать и каким задачам следовать, рассмотрим далее.
Задача пациентов с диагнозом хронический панкреатит состоит в следующем:
- увеличить временной промежуток ремиссии, а также ее стойкость;
- максимально сократить стадии обострения заболевания, добиться их минимального количества.
Что необходимо для решение вышеперечисленных задач:
- пройти курс терапии с применением медикаментозных средств, далее поддерживающее лечение с использованием ферментных препаратов;
- строгое соблюдать диету, назначенную лечащим врачом;
- минимизировать физические нагрузки, а также психоэмоциональное перенапряжение, избегать стрессов.
Питание в период ремиссии
Как уже говорилось выше, ремиссия при хроническом панкреатите предусматривает соблюдение диеты — изначально №5П, а далее №5. Эти виды диет являются лечебными, поэтому самостоятельно отменять их категорически запрещается.
В меню запрещается самостоятельно включать продукты питания, например, копчености, пельмени, кофейные напитки, алкоголь. Что именно будет включать диета №5, подробно опишет лечащий врач, в том числе он определит необходимое количество пищи в день.
Совет! Если вас пригласили в гости или в кафе, не стесняйтесь уточнять состав предлагаемых угощений. В случае, когда отведать блюда невозможно, ограничьтесь употреблением фруктов и воды.
При данном заболевании не стоит рисковать. Не забывайте себе напоминать, что несоблюдение диеты ухудшает течение болезни и провоцирует ее дальнейшее прогрессирование.
 Соблюдение диеты важно не только при приступах болезни, но и в период ремиссии
Соблюдение диеты важно не только при приступах болезни, но и в период ремиссии
Хронический панкреатит и спорт
Важно! Любые физические нагрузки при панкреатите острого типа, а также при хроническом в стадии обострения, строго противопоказаны. Больной должен находиться в состоянии покоя.
При патологии без явных признаков обострения рекомендуется курс лечебной физкультуры. В частности, она показана в период ремиссии. В данном случае ЛФК является важной частью реабилитации.
Задача лечебной физкультуры заключается в следующем:
- улучшение кровообращения в области ЖКТ, что будет положительно влиять на процесс пищеварения;
- предотвращение застоя в отделах желудочно-кишечного тракта;
- улучшение движения желудочного сока.
В стадии ремиссии (как полной, так и частичной) при хроническом панкреатите рекомендуют такие виды ЛФК:
- спокойная ходьба;
- легкий массаж области ЖКТ (поглаживание от центра живота к левому боку);
- различные дыхательные упражнения, например, из йоги или гимнастики Стрельниковой.
 Расслабляющие занятия йогой совместно с дыхательной гимнастикой пойдут на пользу
Расслабляющие занятия йогой совместно с дыхательной гимнастикой пойдут на пользу
Все дыхательные упражнения рекомендуется проводить несколько раз в день (утром и вечером), их можно сочетать с ходьбой или массажем живота. Отметим, что все упражнения при выполнении не должны провоцировать дискомфорт или болевые ощущения.
Профилактические меры относительно обострения заболевания должны включать непрерывное соблюдение диеты, правильного образа жизни и рекомендаций врача. Достаточно весомую роль в продлении ремиссии, улучшении общего состояния здоровья играет лечение, проводимое в санаторно-курортных учреждениях.
Источник
