Как развивается острый панкреатит
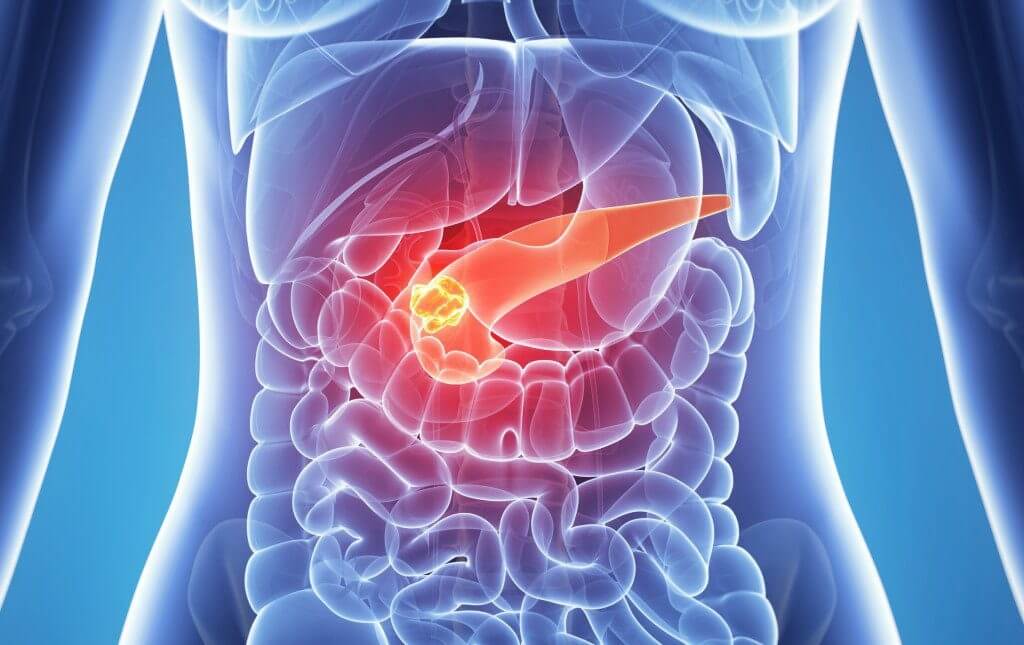

В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Почему возникает заболевание
В основе патологии лежит преждевременная выработка поджелудочной железой ферментов, которые в норме находятся в неактивном состоянии. Это трипсин, фосфолипаза и липаза. Они негативно влияют на состояние сосудов, приводят к повреждению клеток и окислительному процессу в организме. Железа под воздействием этих ферментов начинает перерабатывать саму себя. Возникает внутренний воспалительный очаг, который разрастается, и приводит к общей интоксикации организма.
Что же является спусковым моментом? Почему вдруг «спящие» вещества начинают вырабатываться и разрушать поджелудочную железу? Главная причина — негативное воздействие токсичных веществ, например, алкоголя.
К другим причинам относят:
- Функциональные и воспалительные болезни желчного пузыря и желчных протоков.
- Травмы железы, а также ее повреждения в процессе операций.
- Сосудистые патологии.
- Патологии эндокринной системы.
- Инфекционные заболевания, которые влияют на поджелудочную железу и ее деятельность.
Также к нарушениям выработки ферментов приводит систематическое переедание, частое употребление жирной пищи. Ожирение и алкоголь держат пальму первенства среди всех возможных причин развития болезни.
Признаки острого панкреатита
Основной симптом, который при этом диагнозе присутствует всегда, — выраженный и стойкий болевой синдром, который с большим трудом купируется анальгетиками. Часто болевому приступу предшествует прием обильной пищи или большого количества алкоголя.
Также наблюдаются следующие проявления:
- сильная тошнота и рвота, которая не приносит облегчения;
- вздутие живота;
- обезвоживание;
- кожные пятна вокруг пупка, которые могут иметь синюшный или желтоватый оттенок.
- повышение температуры тела;
- озноб.
Люди во время приступа беспокойны, имеют частое дыхание и учащенный пульс. Может наблюдаться снижение артериального давления. При гнойных формах болезни возникает сильная интоксикация, которая сопровождается высокой температурой, ознобом, испариной.
При таких симптомах требуется немедленная госпитализация и медицинская помощь. Самостоятельно облегчить самочувствие больному не удастся. Если упустить время, то возможен летальный исход.
Степени тяжести и формы острого панкреатита
В зависимости от степени тяжести патологии выделяют 3 степени:
- Легкая — недостаточность органа минимальна. Возможна небольшая отечность. Достаточно медикаментозной терапии и соблюдение диеты.
- Средняя — возникают местные осложнения некротического характера. Возникает функциональная недостаточность поджелудочной железы, которая приводит к нарушению работы других органов и систем.
- Тяжелая — воспалительный процесс задевает соседние ткани и органы. Возможное присоединение инфекции и развитие гнойного инфицированного некроза. Необходима срочная операция.
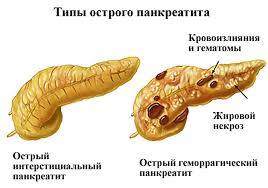
Также выделяют 3 основные формы патологии. Это отечный, стерильный и инфицированный панкреонекроз. Отечная форма наиболее распространенная и соответствует легкой степени развития болезни. Редко приводит к тяжелым последствиям.
Стерильный и инфицированный виды характеризуются очень тяжелым течением. Они сопровождаются отмиранием ткани органа, что является необратимым изменением. В кровь проникают токсины, хотя бактерии и вирусы отсутствуют. Без срочной медицинской помощи человек с такой формой умирает достаточно быстро.
Диагностические методы
Успешность лечения панкреатита часто зависит от точной и ранней диагностики. Первичную диагностику обязательно проводят в течение первых 2 суток с момента поступления человека в хирургическое отделение с подозрением на панкреатит.
«Золотым» стандартом при выявлении заболевания является наличие у больного триады симптомов:
- Сильная боль в области ЖКТ, которая отдает в спину.
- Частая рвота.
- Вздутие живота или напряжение мышц в этой области.
Сбор жалоб и пальпация помогает специалисту поставить При помощи сбора анамнеза и пальпации врач ставит предварительный диагноз. Для полноты диагностической картины назначаются следующие методы исследования:
- лабораторные анализы (кровь, моча, гемостазиограмма);
- УЗИ поджелудочной железы;
- рентген брюшины и грудной клетки;
- ФГДС.
Иногда требуется взять на гистологическое исследование образец ткани патологического участка. В этом случае врач может рекомендовать проведение диагностической лапароскопии.
Острый панкреатит поджелудочной железы: методы лечения
Метод лечения подбирается только лечащим врачом после всех диагностических мероприятий. Важно установить точную форму и степень развития заболевания. Также на выбор терапии влияет наличие или отсутствие осложнений.
Терапевтические меры
При легкой степени патологии, когда железа способна нормально функционировать, а некротические явления отсутствуют, используются следующие методы лечения:
- Голод — обычно рекомендуется лечебное голодание в течение 2-3 дней. Иногда используется введение необходимых питательных веществ внутривенно.
- Прикладывание холода на живот для уменьшения болей.
- Прием анальгетиков и спазмолитиков.
- Для предотвращения обезвоживания проводится инфузионная терапия. Это поможет восстановить водно-электролитный баланс и стимулирует мочеиспускание.
В редких случаях назначается антибактериальная терапия. Антибиотики применяют, если есть риск развития гнойного процесса или присоединения инфекции.
Легкую форму заболевания удается купировать за 2-3 суток, после чего человек выписывается из стационара. Однако для предупреждения рецидива нужно соблюдать требования врача по питанию.
Хирургические способы
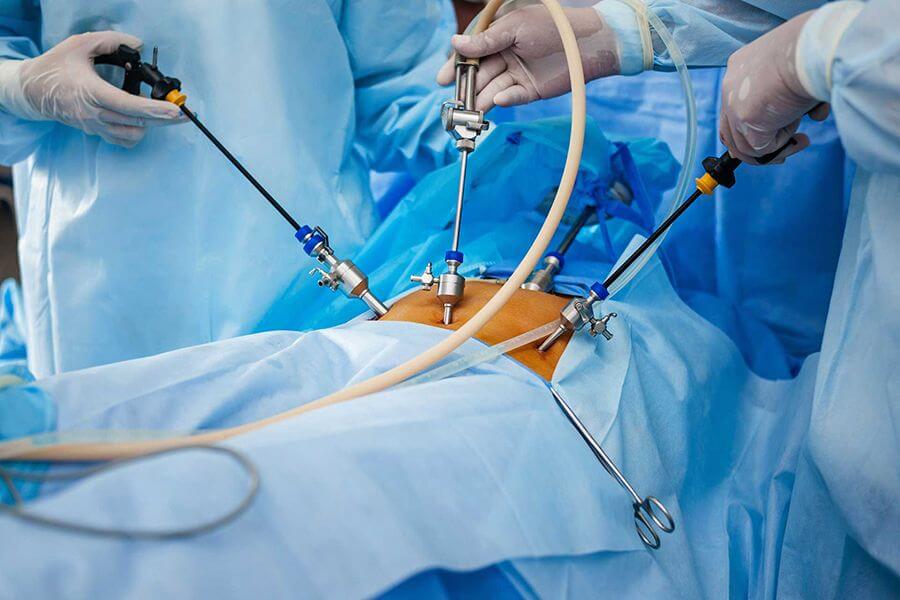
Умеренная и тяжелая степень панкреатита приводит к патологическим изменениям в самой железе, поэтому эффективным будет только проведение операции.
Сейчас все чаще используется лапароскопическое вмешательство, которое характеризуется малой травматизацией кожи и брюшной стенки, быстрым восстановлением и минимальной вероятностью осложнений. Проводится под общей анестезией. Цель хирургического вмешательства состоит в прочищении гнойных участков и удалении «мертвых» тканей железы.
В тяжелых, запущенных случаях возникает необходимость в проведении повторных операций.
Прогноз и возможные осложнения болезни
Прогноз часто зависит от того, насколько запущена болезнь и в какой форме протекает. Самым благоприятным вариантом является отечная форма или легкая степень острого панкреатита. На этом этапе применение консервативных методов лечения дает хорошие результаты.
Если развился панкреонекроз, то вероятность летального исхода составляет более 20%. При присоединении инфекции и возникновении гнойных осложнений этот процент увеличивается вдвое.
Рассмотрим к каким тяжелым осложнениям может привести болезнь:
- сепсис;
- образование абсцессов или свищей в брюшине;
- внутреннее кровотечение;
- некроз железы (омертвение ее клеток и тканей);
- опухоли;
- почечная недостаточность;
- желчекаменная болезнь;
- сильная интоксикация, которая приводит к гиповолемическому шоку и отеку мозга.
Учитывая достижения современной медицины и передовое оборудование, смертность от панкреатита становится все меньше. Однако острый панкреатит — это опасная и тяжелая болезнь, к которой нельзя относится легкомысленно.
Профилактические мероприятия
Для того, чтобы сохранить здоровье поджелудочной железы, нужно соблюдать умеренность в еде и не употреблять некачественные алкогольные напитки.
Если болезнь уже диагностирована, то следует пройти курс лечения до конца, соблюдая все врачебные рекомендации. Не допустить рецидива помогут следующие советы:
- Уменьшить количество жирной пищи в рационе. Лучше вообще исключить. Готовить еду на пару, варить или в духовке с минимум масла.
- Повышать иммунитет.
- Не запускать заболевания внутренних органов, которые располагаются рядом с поджелудочной железой.
- Полностью исключить алкоголь. Даже небольшое количество способно снова привести в стационар с приступом болезни. Этанол заставляет железу работать в усиленном режиме, а учитывая ее болезненное состояние это может привести к неблагоприятному исходу.
Хороший результат в период реабилитации дает санаторно-курортное лечение, которое включает прием минеральных вод. Естественно, назначить его может только врач. Также не следует самостоятельно назначать и принимать ферментные препараты или БАДы.
Источник
 Острый панкреатит (ОП) представляет собой воспалительный процесс, локализующийся в поджелудочной железе. Симптоматика заболевания всегда ярко выражена и сопровождается резкими болевыми приступами. В медицинской практике острый панкреатит относится к числу самых распространенных болезней пищеварительной системы.
Острый панкреатит (ОП) представляет собой воспалительный процесс, локализующийся в поджелудочной железе. Симптоматика заболевания всегда ярко выражена и сопровождается резкими болевыми приступами. В медицинской практике острый панкреатит относится к числу самых распространенных болезней пищеварительной системы.
Патология подразумевает стационарное лечение. При наличии осложнений возникает необходимость хирургического вмешательства. После основного курса терапии пациенту следует соблюдать ряд рекомендаций. Нарушение составленного режима может стать причиной не только повторных приступов, но и развития хронической формы заболевания.
1. Код по МКБ-10
По МКБ-10 острому панкреатиту присвоен общий код К85. Разные формы заболевания упоминаются под собственными кодами – идиопатический ОП (К85.0), желчный ОП (К85.1), ОП, спровоцированный алкоголем (К85.2), ОП на фоне приема лекарственных препаратов (К85.3), другие формы ОП (К85.8) и неуточненные формы ОП (К85.9).
2. Классификация
Классификация ОП осуществляется с учетом степени прогрессирования воспалительного процесса, наличия или отсутствия осложнений. По форме протекания заболевание может быть отечного типа, стерильным панкреонекрозом и инфицированным панкреонекрозом. Стерильный ОП дополнительно классифицируется на ограниченный и распространенный вид, а по характеру поражения патологический процесс может быть смешанным, жировым и геморрагическим.
Классификация по степени тяжести:
- легкая форма (заболевание характеризуется минимальным поражением поджелудочной железы, слабо выраженной симптоматикой);
- тяжелая форма (обширное поражение поджелудочной железы, выраженная симптоматика, наличие осложнений в виде абсцессов, некротических участков).

3. Симптомы
Основным симптомом острого панкреатита является болевой приступ с локализацией в пищеварительном тракте. Спазмы могут концентрироваться в области живота, правого или левого подреберья. Приступ провоцируется конкретным фактором – употреблением жирной, острой или жареной пищи.
Если пациент принимает горизонтальное положение, то болевые ощущения в значительной степени усиливаются. Боль при остром панкреатите имеет выраженный и постоянный характер.
Симптоматика воспаления:
- тошнота;
- метеоризм;
- неукротимая рвота;
- изжога;
- рвота желчными массами;
- синюшность кожных покровов;
- признаки обезвоживания;
- многократная диарея;
- отсутствие аппетита;
- желтушность склер;
- кровоизлияния в зоне пупка;
- ощущение тяжести в кишечнике;
- острая боль в верхней части живота;
- избыточная напряженность передних брюшных мышц;
- повышение температуры тела.
4. Диагностика
При проявлении симптомов острого панкреатита необходимо провести дифференциальную диагностику с острым аппендицитом, кишечной непроходимостью, желудочно-кишечным кровотечением и обострением язвенной болезни. Клиническая картина состояния здоровья пациента составляется на основе жалоб, внешнего осмотра, а также результатов лабораторных и инструментальных исследований.
В некоторых случаях для подтверждения диагноза необходимо осуществить минимальное количество процедур обследования.
Лабораторная и инструментальная диагностика
Инструментальная и лабораторная диагностика являются неотъемлемой частью процесса обследования пациента. Общий и биохимический анализ крови назначается в обязательном порядке. Дополнительно проводятся специальные индикаторные тесты. Процедуры инструментальной диагностики подбираются с учетом общего состояния пациента.
Виды лабораторных и инструментальных процедур:
-
 тест на активность амилазы в крови и моче;
тест на активность амилазы в крови и моче; - биохимия крови;
- общий анализ крови;
- ионограмма (степень обезвоживания);
- УЗИ или рентгенография;
- КТ или МРТ;
- лапароскопия;
- ангиография;
- ЭГДС.
5. Оценка тяжести состояния больных с острым панкреатитом
При оценке состояния пациентов с ОП врачи используют специальные шкалы. Одной из самых эффективных считается шкала Ranson. Система включает в себя одиннадцать критериев. Состояние больного изучается на момент поступления на госпитализацию и спустя сорок восемь часов. Каждый пункт оценивается в один балл. Если у пациента выявлено менее трех пунктов шкалы, то острому панкреатиту присваивается легкая форма течения. При наличии осложнений по шкале оценки результат должен превышать три балла.
Шкала Ranson:
При поступлении | Через 48 часов после госпитализации |
AсАТ > 250 МЕ/л | Задержка жидкости > 6 л |
Лейкоцитоз > 16000/мм3 | Кальций плазмы < 2 ммоль/л (<8 мг%) |
Возраст >(60) 55 лет | РаО2 < рт. ст. |
ЛДГ > 400 МЕ/л | Снижение гематокрита более чем на 10 % после поступления |
Глюкоза крови > 11,1 ммоль/л (>200 мг%) | Метаболический ацидоз с дефицитом оснований >4 мэкв/л |
Кальций плазмы < 2 ммоль/л (<8 мг%) |
6. Можно ли оказать первую помощь при остром панкреатите до приезда врача
При ОП следует оказать пациенту первую помощь. Правильные мероприятия в значительной степени облегчат состояние больного. Запрещено до приезда скорой помощи принимать ферментные препараты (Креон, Фестал), употреблять пищу и использовать сильнодействующие медикаменты для купирования болевого синдрома.
Некоторые лекарственные средства могут замаскировать симптомы воспалительного процесса, а диагностировать приступ будет сложнее.
Первая помощь:
- прикладывание льда или холодного компресса к очагу боли;
- одежда не должна препятствовать поступлению кислорода в легкие;
- пациенту обеспечивается постельный режим и полный покой;
- больному нельзя принимать горизонтальное положение (полулежа, на боку).
Видео на тему: Первая помощь при панкреатите (острый приступ, боль).
7. Лечение
Терапия ОП направлена на восстановление функционального состояния поджелудочной железы, максимальное снижение нагрузки на орган и купирование болевого синдрома. Пациентам с таким диагнозом рекомендована госпитализация и постельный режим. Самолечение при данной патологии должно быть исключено.
Неправильная терапия может стать причиной осложнений (абсцессы, некрозы), некоторые из которых не совместимы с жизнью.

Консервативное лечение
Схема терапии острого панкреатита зависит от степени выраженности симптоматики и поражения поджелудочной железы. Некоторые методы консервативного лечения являются обязательными независимо от формы патологии.
Если пациенту показано хирургическое вмешательство, то после его проведения некоторые пункты из стандартного плана используются в качестве восстановительной терапии.
Консервативное лечение ОП:
- инфузии солевых и белковых растворов (для восстановления кислотного, белкового, а также водно-электролитного баланса);
- дезинтоксикационная терапия (Лазикс);
- внутривенное введение препаратов, ускоряющих микроциркуляцию (Гемодез);
- создание гипертермических условий (на очаг болевого синдрома накладываются охлаждающие компрессы);
- прием дезактиваторов ингибиторов панкреатических ферментов (Гордокс, Контрикал);
- антибактериальная терапия (для профилактики осложнений);
- противорвотные средства (Регидрон, Домперидон, Тримебутин);
- использование спазмолитиков или новокаиновой блокады (для купирования болевого синдрома, Баралгин, Трамадол);
- лечение антацидными средствами (Гастрозол, Фосфалюгель, Алмагель);
- прием препаратов для нейтрализации желудочного содержимого (Пантопразол, Омез);
- соблюдение диеты (в первые дни приступа рекомендовано голодание).
Антибактериальная терапия острого панкреатита
Целью использования антибиотиков при остром панкреатите является снижение риска бактериальных осложнений, купирование воспалительного процесса в системе пищеварения и предотвращение распространения инфекции на другие органы.
Принимать антибактериальные средства разрешено только при наличии показаний врача.
Примеры антибиотиков, применяемых при ОП:
- Гентамицин;
- Ампициллин.
Хирургическое лечение
 Оперативное вмешательство является радикальной мерой лечения ОП. Основными показаниями для проведения хирургических процедур являются камни в желчных протоках, наличие абсцессов, кист и некротических участков на тканях поджелудочной железы. Операция может понадобиться, если в железе или вокруг нее образовалось чрезмерное скопление жидкости. После хирургического вмешательства пациенту назначается восстановительная терапия.
Оперативное вмешательство является радикальной мерой лечения ОП. Основными показаниями для проведения хирургических процедур являются камни в желчных протоках, наличие абсцессов, кист и некротических участков на тканях поджелудочной железы. Операция может понадобиться, если в железе или вокруг нее образовалось чрезмерное скопление жидкости. После хирургического вмешательства пациенту назначается восстановительная терапия.
Виды хирургических процедур:
- резекция поджелудочной железы;
- некрэктомия;
- эндоскопическое дренирование;
- цистогастростомия;
- марсупиализация кисты.
8. Реабилитация в домашних условиях
Длительность периода госпитализации при ОП зависит от формы патологии и общей клинической картины состояния пациента. После выписки из стационара рекомендуется соблюдать определенные правила и изменить образ жизни. Если панкреатит был выявлен в легкой форме, то некоторые ограничения постепенно снимаются. При тяжелом течении болезни и осложнениях, пациенту необходимо придерживаться составленного плана рекомендаций всю жизнь.
Основу домашней реабилитации составляет правильное питание и исключение факторов, способных спровоцировать рецидив приступа.
Диета для больных
В первые сутки после купирования приступа рекомендовано голодание. Больному обеспечивается полный покой и парентеральное питание. На вторые сутки разрешается употреблять щелочную воду. Принимать пищу можно с третьего дня (в тяжелых случаях – с пятого). Рацион должен расширяться постепенно. В число разрешенных продуктов входят протертые каши (манная, рисовая), овощной бульон, нежирные сорта белой рыбы.
При наличии тенденции к выздоровлению можно вводить в меню овощи, фрукты и блюда, приготовленные с учетом рекомендаций врача.
Общие правила диеты:
- в день можно употреблять до 6 г соли;
- питание должно быть дробным (прием пищи 5-6 раз в день, размер одной порции не должен превышать 300 г);
- из рациона исключаются жирные, соленые, пряные и острые блюда (даже однократное употребление таких продуктов может спровоцировать приступ ОП);
- основу питания составляет вегетарианская пища (овощи без грубой клетчатки, некислые фрукты, морепродукты);
- из меню пациента должны быть исключены свежие овощи, яйца, колбасные изделия, кефир, цельное молоко, алкоголь, крепкий кофе.
9. Последствия и осложнения
При воспалительном процессе возникает риск заражения тканей поджелудочной железы патогенными бактериями. Последствием их жизнедеятельности будет некроз тканей поджелудочной железы и образованием абсцессов. Дополнением воспалительного процесса может стать шоковое состояние. Сочетание таких осложнений при отсутствии адекватной терапии создает угрозу для жизни пациента.
Осложнения:
- псевдокисты;
- фиброзно-гнойный перитонит;
- парапанкреатический инфильтрат;
- аррозивные кровотечения;
- септический шок;
- асцит (брюшная водянка).
10. Профилактика
Первичная профилактика острого панкреатита заключается в соблюдении правил здорового образа жизни. В рационе должно присутствовать минимальное количество жирной, жареной и острой пищи (рекомендуется полностью отказываться от таких блюд). Курение и употребление алкогольных напитков повышают риск заболеваний пищеварительной системы. Приступ острого панкреатита провоцируется перечисленными факторами. Данные правила относятся не только к первичной, но и вторичной профилактике патологии.
Меры профилактики:
- соблюдение правил здорового питания (исключаются вредные продукты, переедания и нерегулярное употребление пищи);
- организм должен получать достаточные физические нагрузки (если трудовая деятельность подразумевает сидячий образ жизни, то по утрам рекомендуется делать элементарные комплексы зарядок);
- контроль веса (резкое похудение, избыточный вес могут стать причиной отклонений в работе системы пищеварения);
- своевременная диагностика и лечение любых симптомов нарушения работы пищеварительного тракта (если заболевания ЖКТ выявлены, то осмотры у гастроэнтеролога должны осуществляться минимум один раз в полгода);
- исключение злоупотребления алкоголем, курением и другим вредными привычками.
11. Прогноз
Прогнозы при остром панкреатите зависят от стадии воспаления и наличия осложнений. Если заболевание было выявлено на ранних этапах развития, а терапия проводилась своевременно и полноценно, то у пациента имеются шансы на полное выздоровление. При проявлении осложнений (особенно при некротических поражениях тканей поджелудочной железы) повышается риск летального исхода. Терапия в таких случаях должна проводиться как можно раньше и под контролем врача.
Видео на тему: Первые признаки панкреатита, которые нельзя игнорировать!
12. Итоги
- острый панкреатит представляет собой мощный воспалительный процесс в тканях поджелудочной железы;
- механизм развития патологии обусловлен запуском процесса переваривания собственных тканей (результатом становится отечность, увеличение размера поджелудочной железы и образование некротических участков на отдельных участках органа);
- к основным симптомам ОП относятся резкие боли в зоне органов пищеварения, жидкий стул, тошнота и рвота, признаки интоксикации, а также усиление спазмов при горизонтальном положении пациента;
- при симптомах приступа ОП следует вызвать врача (полноценную помощь пациенту могут оказать только специалисты, самолечение может стать причиной летального исхода пациента).
Комментарии для сайта Cackle
Источник
