Панкреатит особенности симптомы лечение


Панкреатит – это воспаление тканей поджелудочной железы (ПЖ) с нарушением оттока ее секретов. Заболевание вызвано плохой проходимостью выводящих протоков на фоне повышенной активности ферментных систем. При этом выделяемые соки не успевают выходить в просвет двенадцатиперстной кишки, а накапливаются и начинают переваривать собственные ткани железы.
За последние 10 лет «популярность» заболевания выросла в 3 раза и стала характерным явлением не только для взрослых, но и для подрастающего поколения. Наиболее частые причины – нарушение рациона питания и отсутствие правильной культуры потребления алкогольных напитков.
Причины заболевания
Основные причины развития панкреатита:
- Длительное и неумеренное потребление алкоголя. Этиловый спирт повышает насыщенность панкреатических соков и провоцирует спазм сфинктера, который регулирует их поступление в двенадцатиперстную кишку. Статистика: 40% пациентов с панкреатитом больны алкоголизмом; 70% – периодически злоупотребляют алкоголем.
- Желчнокаменная болезнь – желчный конкремент способен вызывать закупорку выносящих протоков и стать причиной воспаления железистой ткани. Статистика: 30% пациентов имеют в анамнезе камни в желчном пузыре.
- Нарушение липидного обмена, связанное с перееданием и ожирением, приводит к повышенной выработке ферментов, что провоцирует риск воспаления. Статистика: 20% случаев сопровождается избыточным весом и заболеваниями липидного обмена.
- Вирусные инфекции, в том числе гепатиты, туберкулез, ветряная оспа, паротит, корь, брюшной тиф и др.
- Нарушение кальциевого обмена – гиперкальциемия. Приводит к склеротизации (затвердению) тканей железы с нарушением секреторной функции и спазмом протоков.
- Аутоиммунные заболевания – некоторые виды аллергии могут провоцировать аутоиммунную агрессию антител к собственным клеткам ПЖ.
- Паразитарные инвазии – скопление крупных паразитов, например аскарид, способно перекрыть выносящие протоки органа.
- Повреждения протоков при травмах и во время операций.
- Отравление или интоксикация организма — приводит к перегрузке ферментных систем с избыточной выработкой пищеварительных соков.
- Эндокринные заболевания — прямо или косвенно влияют на работу всех желез внутренней и внешней секреции. Особенно пагубно воздействуют на ПЖ нарушения работы щитовидной железы и сахарный диабет.
- Патологии структур пищеварительной системы – энтероколит, колит, дуоденит, дивертикулит, язвенная болезнь, синдром Рейе (жировое перерождение печени).
- Длительный прием некоторых лекарств – стероидных препаратов, определенных видов мочегонных средств, антибиотиков, сульфаниламидов.
- Сосудистые патологии (артериальная гипертензия, атеросклероз) с нарушением кровообращения в области поджелудочной железы, а также осложнения в период беременности у женщин.
- Гемолитические заболевания – в том числе гемолитико-уремический синдром.
- Наследственные патологии (чаще всего муковисцидоз). Связанное с ним загустение внутренних секретов, в том числе панкреатических соков, приводит к нарушению их оттока.
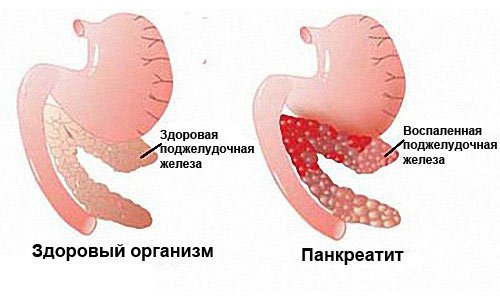
Вызывающие панкреатит причины могут проявляться самостоятельно или и в комплексе. Это определяет не только этиологию заболевания, но и степень ее проявления, тяжесть протекания и терапевтический прогноз.
Повторные приступы острого панкреатита провоцируют переход заболевания в хроническую форму. Из-за частого воспаления орган покрывается рубцовой тканью (фиброзное перерождение) и теряет способность вырабатывать нужное количество ферментов. Если повреждению подвергаются участки, вырабатывающие инсулин (островки Лангерганса), развивается инсулинозависимая форма сахарного диабета.
Как проявляется панкреатит: симптомы и признаки
Основной список симптомов при острой форме:
- выраженная боль в подреберье – с учетом причины заболевания и сопровождающих патологий может быть опоясывающей, право- или левосторонней;
- реакции со стороны пищеварительного тракта – икота, отрыжка с неприятным запахом, тошнота и многократные приступы рвоты, запоры или диарея;
- общее ухудшение состояния – обезвоживание организма, ощущение сухости во рту, слабость, повышение или понижение артериального давления, одышка, усиленное потоотделение, высокая температура;
- внешние проявления – тусклая, землистого цвета кожа, синюшные или коричневатые пятна в области поясницы и надпупочной зоне, возможна механическая желтуха.
Внимание! Острая форма требует срочной госпитализации с последующим лечением в стационаре.
При хронической форме признаки панкреатита выражены слабее:
- боль проявляется только после приема жареной и жирной пищи или алкоголя; в остальное время в области подреберья могут наблюдаться легкие неприятные ощущения;
- реакции со стороны пищеварительной системы проявляются только при диспептической форме в виде метеоризма, поноса или запора;
- внешние кожные проявления в виде легкой желтушности; при длительном отсутствии лечения наблюдается потеря веса, анемия, сахарный диабет 2-го типа.
В латентной стадии заболевание протекает бессимптомно; при фиброзной форме рубцовая ткань может разрастаться с образованием псевдоопухолевый структур.
Важно! Панкреатит поджелудочной железы редко проявляется как самостоятельное заболевание. Обычно патологический процесс объединяет несколько органов пищеварения, вовлекая в него гепатобилиарную систему (печень, желчный пузырь и протоки), двенадцатиперстную кишку, желудок. Данный факт требует проводить диагностику всей пищеварительной системы человека.
Как проходит обследование
Диагностика и лечение панкреатита находятся в компетенции гастроэнтеролога. Для вынесения диагноза врач собирает анамнез, проводит осмотр и назначает диагностические процедуры.
Осмотр врача
Процедура включает оценку состояния кожных покровов, глазных склер, языка, работы слюнных желез. Затем пациента помещают на кушетку и проводят пальпацию и простукивание для выявления объективных симптомов панкреатита:
- симптом Мюсси-Георгиевского, или френикус-симптом – болезненные ощущения при надавливании кончиками пальцев в области над левой ключицей – там, где между ножками кивательных мышц проходит диафрагмальный нерв;
- чувствительность в зоне Шоффара – в области проекции головки поджелудочной железы, на 5-6 см выше и правее пупка;
- симптом Губергрица-Скульского – болезненность проявляется в зоне проекции тела поджелудочной железы, чуть левее зоны Шоффара;
- болезненность в зоне Мейо-Робсона – левый реберно-позвоночный угол – область расположения хвоста поджелудочной железы;
- симптом Дежардена – чувствительность в точке, расположенной на 5-6 см над пупком по линии, соединяющей пупок и подмышечную впадину; как и зона Шоффара, точка является проекцией головки поджелудочной железы;
- гипотрофический признак Гротта – недостаток подкожно-жировой клетчатки в области проекции железы;
- геморрагический симптом Тужилина, или симптом «красных капелек», проявляется в виде мелких бордовых высыпаний или коричневой пигментации над областью железы;
- симптом Кача – болезненность при пальпации на выходе отростков нервов на уровне грудных позвонков: 8-9-го – слева, 9-11 – справа.
- симптом Воскресенского – при увеличении поджелудочной железы с отеком клетчатки пульс брюшной аорты не прощупывается.
Вместе с опросом пальпация позволяет определить наличие диспептических явлений со стороны пищеварительного тракта: метеоризма, отрыжки, тошноты, диареи, запора.
Внимание! Признаком хронического панкреатита может быть выраженная потеря веса. Она развивается вследствие нарушения процесса переваривания пищи на фоне снижения секреторной функции железы и дефицита ферментов. Сопровождается повышенной сухостью кожи, анемией, головокружением.
Диагностические процедуры
Лабораторные методы диагностики:
- общий анализ крови выявляет признаки воспаления – высокий уровень лейкоцитов, пониженный СОЭ;
- биохимический анализ крови определяет уровень панкреатических ферментов – амилазы, щелочной фосфатазы, а также пигмента билирубина;
- анализ мочи показывает остаточное содержание ферментов амилазы и диастазы;
- беззондовые методы диагностики оценивают активность пищеварительного процесса введением субстратов для ферментов поджелудочной железы с последующим отслеживанием их усвоения;
- анализ кала на паразитов проводят по необходимости.
Инструментальный набор методик:
- УЗИ – определяет форму и размеры органа, наличие уплотнений и фиброзных участков;
- гастроскопия — оценивает степень воспаления стенок желудка и двенадцатиперстной кишки;
- рентгенография и ее разновидность – эндоскопическая ретроградная холангиопанкреатография – помогают обнаружить в протоках скопления сгустков или камней, вызывающих закупорку;
- зондовые методы определения внешнесекреторной функции железы – секретин-панкреозиминовый тест, тест Лунда;
- КТ или МРТ позволяет оценить степень некроза тканей у тяжелых пациентов;
- лапароскопия используется в сложных случаях для визуальной оценки и биопсии тканей.
Как лечить панкреатит поджелудочной железы
Три правила при лечении данной патологии – покой, холод и голод:
- покой замедляет кровообращение и снижает приток крови к больному органу;
- холодные компрессы на область подреберья понижают температуру воспаления и выраженность болевого синдрома;
- голодание в течение 1-6 дней приостанавливает выработку ферментов, вызывающих воспаление.
Дополнительно назначают консервативное лечение с использованием медикаментов, физиотерапии и фитотерапии.
Медикаментозное лечение:
- спазмолитики и НПВС для устранения спазмов ЖКТ и воспаленной поджелудочной железы;
- антибиотики – при активном инфекционном процессе;
- антисекреторные препараты – для подавления внешней (ферментной) и внутренней (гормональной) секреции;
- панкреатические ферменты – для поддержания здорового пищеварения в период лечения, а также при значительном перерождении тканей железы;
- инсулиновые препараты – при повреждении зон выработки гормона.
Физиотерапию подключают к лечению после снятия острой фазы воспаления. Наиболее действенные методики:
- электрофорез с обезболивающими и противовоспалительными препаратами повышает интенсивность их действия, лучше снимает боль и воспаление;
- ультразвук используют как обезболивающее при опоясывающем болевом синдроме;
- диадинамические токи – воздействие низкочастотными импульсами улучшает кровоснабжение, усиливает тканевой обмен, обезболивает;
- лазерное и УФ-облучение крови снимают воспаление, улучшают микроциркуляцию жидких сред и регенерацию тканей;
- переменное магнитное поле успешно помогает ликвидировать отек и воспаление.
Фитотерапию используют в качестве сопроводительного лечения – для усиления действия медикаментозных препаратов и устранения возможных «побочек». В этих целях используют растения с противовоспалительным, детоксикационным, спазмолитическим, успокаивающим действием. К ним относят ромашку, календулу, зверобой, полынь, одуванчик, лопух, золотой ус, пустырник, бессмертник, барбарис, тмин и ряд других трав, которые используют как поодиночке, так и в составе комплексных сборов.
В тяжелых случаях, когда консервативные методы лечения не помогают, прибегают к хирургическому удалению органа или его части с последующим назначением заместительной ферментной терапии на постоянной основе. Показания: полный распад органа, наличие кист, некрозов, опухолей, абсцессов, свищей, стойкой закупорки протоков камнями.
После снятия острого воспаления назначают специальное диетическое питание. При хроническом панкреатите или в случае хирургического лечения железы оно должно быть пожизненным.
Диета №5 при панкреатите
При панкреатите железа не в состоянии справиться с большим набором разнообразной пищи, поэтому наилучший выход – это дробное раздельное питание. Полностью исключают продукты, стимулирующие повышенную секрецию: жирное, соленое, жареное, копченое, специи, шоколад, кофе, крепкий чай, мясные, рыбные, грибные бульоны, грубую клетчатку в виде свежих фруктов и овощей, а также любые алкогольные напитки.
Строгая диета №5п (по Певзнеру) актуальна в первые дни после обострений. Особенности:
- дробное питание мелкими порциями 8 раз в сутки; размер разовой порции – не более 300 г.;
- структура пищи – термически обработанные, измельченные в кашицу продукты: пюре, кисели, пудинги, слизистые каши на воде, размягченные в чае сухарики;
- состав пищи – отваренные в воде или на пару овощи (морковь, картофель, кабачки, тыква), нежирные мясо и рыба, нежирная молочная продукция, куриный белок, овощные бульоны, макароны, крупы, полусладкие ягоды и фрукты; акцент следует сделать на белковую пищу с пониженным содержанием жиров и углеводов;
- потребление соли – не более 10 г в сутки; вместо сахара желательно использовать сахарозаменитель;
- еда должна быть теплой – температура 20-52 градуса; горячее и холодное есть нельзя!
При достижении ремиссии требования диеты немного смягчаются:
- количество приемов пищи сокращают до 5 раз в день с увеличением порций;
- допускается употребление неизмельченных продуктов, тушеных и запеченных блюд, молочных каш;
- можно увеличить количество углеводов.
Внимание! Большое значение имеет отказ от курения, особенно если заболевание спровоцировано плохим состоянием сосудов.
Единичный случай острого панкреатита при своевременном и качественном лечении может пройти без последствий для организма. При переходе заболевания в хроническую форму полное восстановление ПЖ невозможно. Однако при соблюдении строгой диеты и рекомендаций по медикаментозному лечению можно добиться стойкой ремиссии со значительным улучшением качества жизни.
Источник
Содержание:
- Симптомы острого панкреатита
- Симптомы холангиогенного панкреатита
- Симптомы алкогольного панкреатита
- Симптомы тяжелых форм панкреатита
- Лекарственное лечение:
- Лечение острого панкреатита
- Лечение хронического панкреатита
- Список лекарств
- Супрефорт – пептиды для поджелудочной железы
Если у вас появилась рвота и опоясывающая боль в области живота, как говорится, после сытного обеда, то это означает, что у вас появились проблемы со здоровьем, так как это главные симптомы острого и хронического панкреатита. При данном заболевании, и неважно протекает оно в хронической форме, или же это острый панкреатит – симптомы: сильнейшая рвота, которая не приносит больному облегчения.
Хочется сказать, что при хронической форме заболевания симптомы выражаются не так быстро, но с длительным течением болезни. Боль при панкреатите, как уже было сказано выше, опоясывающая и распространяющаяся в нижние участки грудной клетки. Бывают случаи, что у заболевшего проявляются приступообразные боли, но данный симптом наблюдается чаще у тех, кто имеет острою форму заболевания.
Симптомы острого панкреатита
При острой форме заболевания боли локализуются под ложечкой в верхней части, левом и правом подреберье, если поражена вся железа, то боли имеют опоясывающий характер. Так же у больного возникает рвота с примесью желчи, которая не приносит ему облегчения, сухость во рту, икота, тошнота и отрыжка.
Общее самочувствие пациента при прогрессирующем течении болезни быстро ухудшается – поднимается температура тела, учащается пульс, появляется одышка, понижается артериальное давление, язык становится сухим, выделяется липкий пот, становятся бледными кожные покровы, потом они приобретают землисто-сероватый оттенок, а черты лица заостряются.

Живот во время осмотра вздут, присутствуют признаки пареза желудка и кишечника, то есть отсутствуют сокращения. При пальпации, на фоне болезненных ощущений в животе, долго не определяется его напряжение мышц, и только на поздних сроках выявляются симптомы раздражения брюшины. При острой форме заболевания появляются осложнения не только со стороны брюшной полости, но и у тех органов, которые находятся за её границами.
В основную группу вошли такие недуги, как флегмоны сальниковой сумки и нагноения, перитонит, внутрибрюшинные, острые эрозии и язвы ЖКТ. Во вторую группу: отек и абсцессы легких, пневмония, накопление жидкости в плевральной полости или экссудативный плеврит. Очень часто при данном заболевании проявляются такие болезни, как гепатит, сбой углеводного обмена – повышение в крови сахара и проявление его в моче.
Среди всех симптомов панкреатита может проявляться боль по причине затруднённого оттока секрета поджелудочной железы. Выражается это в напряжении капсулы поджелудочной железы и увеличения давления на солнечном сплетении. Болевой признак проявляется впоследствии того, что поджелудочная железа обладает большим количеством нервных окончаний, которые становятся причиной болевого процесса.
Боли могут продолжаться на протяжении от одного часа и до двух суток, в некоторых случаях и больше. Интенсивность болевых ощущений полностью зависит от формы воспалительного процесса в поджелудочной железе. Её отек проявляется интенсивной или резкой болью. В некоторых случаях симптомы панкреатита выражены, так что болевые ощущения отдают в область грудной клетки и сердечную область больного. При диагностике заболевания данный факт следует учитывать. Симптомы при хронической форме заболевания могут быть схожи с обструктивной, то есть с острой формой панкреатита, которые носят долговременный и ноющий характер. Все только что перечисленные симптомы хронической формы заболевания вызываются наличием камней в протоках и других обструкций, банального вздутия брюшной полости, связанного с кишечным дисбактериозом и плохой работой всего пищеварительного тракта.
Симптомы холангиогенного панкреатита
У человека с данной формой заболевания, то есть с наличием в протоках камней, проявляются симптомы после приема пищи, заключающие в себе желчегонные ингредиенты. К ним можно отнести в первую очередь жиры, и в особенности те, в которых содержится жирная кислота (жаренные продукты), а также, кислоты, белки, алкалоиды, эфирные масла, жиры и другие.
Симптомы хронического алкогольного панкреатита

Симптомы данной формы заболевания проявляются у тех, кто злоупотребляет спиртными напитками, и выражаются они после приема кислой и жирной пищи, свежих овощей и фруктов. В некоторых случаях признаки хронического алкогольного панкреатита маскируются желчной коликой, которая даёт ярко клинически выраженную картину, то есть проявляется боль в правом подреберье, которая отдаёт в спину, а также появляется рвота с желчной примесью.
На ранней стадии данной формы заболевания может случится запор, объединённый с гипомоторной дискинезией желчных протоков и толстой кишки. Далее может появиться понос, который выражается неустойчивым стулом, со сменой поносов и запоров. Для тех пациентов, кто страдает данной формой заболевания диарея является типичным симптомом в целом.
Симптомы тяжелых форм панкреатита
Выражается данная форма заболевания у больного в виде шока и коллапса. При гнойном течении болезни температура тела повышается и при коллапсе и отеке поджелудочной железы, понижается.
Кожные симптомы
Как мы уже говорили выше, если вы были внимательны, при данном заболевании изменяется цвет кожного покрова. Он может быть:
Бледный;
Желтоватый;
Цианоз
Что такое цианоз? Цианоз или окрас кожного покрова и слизистых оболочек имеют синюшный оттенок. Цианоз встречается крайне редко, сопутствуется он тяжелыми формами хронического и острого рецидивирующего заболевания. Может проявляться локальными и общими правлениями на теле больного, боковых и передних поверхностях брюшной полости, в области пупка и на лице.
В некоторых случаях можно заметить покраснения лица пациента с незначительным цианотическим оттенком. После проведения исследования, можно сказать со всей уверенностью, что у тридцати процентов больных панкреатитом выявляется желтуха, которая обычно связана с сдавливанием желчных протоков, и как следствие сочетание панкреатита с симптомами желчнокаменной болезни. Вызывает закупорку желчного протока желчный камень и воспаление сфинктера и его спазм. Во время пальпации очень часто на коже можно увидеть пятна, симптомы красноватых капелек. Так же можно увидеть в местах проекции поджелудочной железы выраженную болезненность, наблюдается вздутие живота, в особенности в верхней его части и проявляется в брюшной полости сильная кожная чувствительность. Для постановки правильного диагноза, следует применять и другие методы диагностики данного заболевания. Это необходимо для исключения других заболеваний, которые схожи с панкреатитом. В диагностике важное значение имеет биохимический анализ крови.
По теме: Можно ли навсегда избавиться от хронического панкреатита и сахарного диабета?
Лекарственное лечение панкреатита
Лечение данного заболевания назначается врачом-специалистом индивидуально для каждого пациента, по той причине, что без комплексного подхода ни в коем случае нельзя проводить лечение.
Лечение сопровождается антиферментной терапией, которая помогает остановить в поджелудочной железе разрушительные процессы. Пациенту во время приступов необходим отдых и постельный режим. Строго-настрого запрещается принимать тяжелую и жареную пищу, так как она вредна для больного организма.
Рекомендуется придерживаться специальной диеты на протяжении трех недель. От одного и до трех дней больному, который страдает тяжелой формой заболевания, назначается голод. Организм в это время питается внутривенно.
Лечение острого панкреатита
Больные, которые страдают тяжелой формой данного заболевания, помещаются в палату интенсивной терапии, так как, только так можно наладить стабильный мониторинг гемодинамических показателей, и так же спокойно можно проводить лечение начинающих осложнений.
Как правило, для острой формы применяется хирургическая операция, которая назначается пациенту исключительно в том случае, если у него выявлена тяжелая и даже запущенная форма. Во время операции используется метод лапароскопии, вследствие чего производится установка дренажей.
После операции пациенту врач назначает антибиотики и препараты, которые блокируют противовоспалительные процессы в организме. Если есть необходимость, то врач назначает больному дегидратационную терапию. Как мы уже говорили выше, при лечении панкреатита большое значение имеет заместительная терапия ферментными препаратами, которые принимаются длительное время. Кроме этого, врач-специалист так же назначает и такие препараты, как:
Кальций;
Желчегонные средства;
Седативные препараты;
Метаболитный комплекс;
Гормоны;
Обволакивающие лекарственные средства.
Лечение хронического панкреатита
Для хронической формы данного заболевания характерно затишье и ремиссия болезни, поэтому в это время рекомендуется врачами полностью исключить спиртные напитки, не употреблять тяжелую и жирную пищу, копченую и жареную, и, чтобы не допускать перегрузки поджелудочный железы, употреблять пищу небольшими порциями. Оптимальный вариант – это есть часто, но мало. Во время лечения панкреатита хронической формы назначаются витамины группы В, А, Д и Е. К, а также желчегонные медицинские препараты и ферментные, такие как:
Фестал;
Креон;
Панцитрат;
Дигестал;
В лечении хронической формы данного заболевания приём ферментных препаратов пациент может продолжать всю оставшуюся жизнь. Если происходит нарушение кишечника, то врач назначает: прокинетики, то есть цизаприд и домперидон или же дуоденостаз.
Сейчас существует несколько форм панкреатита хронической формы:
Болевая форма, которая проявляется постоянными болями в верхней части живота, и во время обострения усиливающимися болями до сильных;
Бессимптомная или латентная форма, в процессе которой больной может не ощущать болевых ощущений или каких-либо изменений в самочувствие длительное время;
Псевдо опухолевая форма, которая является очень редкой и при которой поражается головка поджелудочной железы, и из-за разрастания фиброзной ткани, увеличиваются её размеры;
Хроническая рецидивирующая форма, в которой отсутствуют жалобы во время обострения, и при рецидиве – болевые ощущения.
Лекарства, назначаемые при панкреатите
Для того, чтобы купировать болевой синдром, назначаются врачом м-холинолитики:
Метапин (0.1 процент раствора – 1-2 мл.);
Атропин (0.1 процент – 1 мл.);
Хлорозил (0.1 процент – 1 мл.);
Подкожно или платифиллинагидротартрат (0.2 процента – 2 мл.) подкожно; и внутрь гастроцепин.
Больным, у которых наблюдается упорный болевой синдром, врач прописывает препараты Н2-блокаторы:
Фамотидин (в сутки 60 мг.);
Ранитидин (в сутки 300 мг.);
Так же назначаются и такие препараты, как:
Нош-па (2 процента – 2-4 мл.);
Папаверин гидрохлорид (2 процента – 2-4 мл.);
Феникаберан (0.25 процента – 2 мл.);
– подкожно или внутримышечно с холинолитиками.
Так же с этой целью назначается:
Баралгин (5 мл.) внутримышечно;
Анальгин (50 процентов – 2 мл.);
Выше перечисленные препараты назначаются вместе с холинолитиками и антигистаминными препаратами. Врач назначает антациды (алмагель, гастал, фосфалюгель и другие) по пять или шесть раз в сутки.
Если приём только что перечисленных медицинских препаратов не даёт положительных результатов, то врач назначает литические смеси, а именно:
Новокаин (0.25 процентов – 100 мл.);
Атропина сульфат (0.1 процент – 1 мл.);
Эуфиллин (2.4% раствора – 1- мл.);
Кокарбоксилаза (сто миллиграмм) на растворе натрия хлорида (0.9 процентов – 300-500 мл.) внутривенно капельно (лечение длится от трех и до семи дней);
Баралгин (5 мл.);
Магния сульфат (25 процентов – 5-10 мл.);
Димедрол (1% раствор – 1-2 мл.), папаверин (2% раствор – 2-4 мл.);
Новокаин (0.5 процента – 50 мл.) на растворе натрия хлорида (0.9% раствор – 300-500 мл.) капельно внутривенно.
Если наблюдается тяжелый случай, то применяется промедол (1 процент раствора – 1-2 мл.), который вводят спазмолитиками.
Для того, чтобы подавить активность панкреатических ферментов, следует вводить калликреин-протеазные ингибиторы, а именно:
Трасилолу (50-100 тыс. ЕД);
Контрикалу (20-40 тыс. ЕД);
Гордокс (50-100 тыс. ЕД).
Только что перечисленные средства входят в состав «литических смесей».
Такие химические ингибиторы трипсина применяются с такой же целью: пентоксил (0.2 грамма) или метилурацил (0.5 грамм) – четыре раза в сутки в течении трех или четырёх недель.
Самой эффективной считается эпсилон-аминокапроновая кислота (пять процентов – 100-200 мл.), которую следует вводить капельным путем внутривенно, на курс десять или двенадцать вливаний. Так же она может приниматься внутрь по одному грамму четыре раза в сутки.
Аминокапроновая кислота – это ингибитор плазмина, который притормаживает переход трипсиногена и химотрипсиногена в трипсин и химотрипсин. Антикининовой активностью обладает продектин или пармидин, который принимается по назначению врача, а именно, по 0.25 – 0.5 граммов три раза в сутки, курс длится от одного месяца и до двух. Перитол принимается в дозе четыре миллиграмма внутрь три раза в сутки, он помогает снизить уровень гистамина и серотонина, а также снизить в крови амилазы и трипсины. Кроме этого, при помощи данных лекарственных препаратов можно устранить рвоту и тошноту, что способствует купированию болевого приступа.
Если панкреатит протекает с внешне секреторной недостаточностью поджелудочной железы, то применяется после снятия признаков обострения заместительная терапия, а именно врачом прописываются медицинские препараты, в которых содержатся ферменты поджелудочной железы, а именно:

Фестал;
Панзинорм;
Дигестал;
Мезим Форте;
Вигератин;
Панкреатин;
Панкурмен, креон.
По рекомендациям врачей данные препараты следует принимать по три или четыре штуки после принятия пищи. Препараты снимают тошноту, нормализуют стул, метеоризм, пациент набирает массу тела, в общем, они улучшают состояние пациента.
Парентеральное питание назначается пациентам при тяжелых расстройствах пищеварения и плохого всасывания в кишечнике: вводятся смеси незаменимых аминокислот, а именно, аминосол, альвезин «Новый» – по 250-400 миллилитров капельным путем внутривенно; растворы электролитов вводятся капельным путем внутривенно (десять процентов раствор калия хлорида – 10-15 мл., десять процентов раствор кальция глюконата – десять миллилитров).
Врач назначает такие витамины, как В6, В12, С, кокарбоксилаза, липоевую кислоту или липамид внутрь, а также анаболические стероиды, а именно, нероболид, ретаболид и другие по одному миллилитру (пять процентов) внутримышечно один раз в семь дней, курс лечения три или четыре инъекции, то есть на усмотрение лечащего врача.
После лечения у пациентов приходит в норму белковый спектр сыворотки крови, пациент набирает массу тела, и у него улучшаются трофические процессы. Если наблюдаются признаки токсемии, то врач назначает внутривенно по четыреста миллилитров гемодез, гемодез-Н, которые созданы на основе поливинилпироллидона. Препараты улучшают микроциркуляцию и уменьшают интоксикацию.
Информация о лекарственных препаратах не является руководством к действию, а дана для ознакомления, чтобы вы имели ввиду, какое примерное лечение назначит вам врач!
Каждый человек должен заботиться о своём здоровье, так как данное заболевание, и не важно в какой форме оно протекает, невероятно опасно своими грозными осложнениями. И что самое страшное из них – это некроз поджелудочной железы – панкреонекроз и сахарный диабет, и первое, в свою очередь, может перерасти в рак поджелудочной железы. Именно по этой причине те, кто страдает хроническим панкреатитом, обязан хотябы один раз в год делать УЗИ поджелудочной железы, чтобы вовремя выявить начавшее некротическое изменение этого органа.
Супрефорт – пептиды для поджелудочной железы
Этот препарат относится к группе биодобавок. Супрефорт позиционируется производителем, как биорегулятор деятельности поджелудочной железы. Он разработан Институтом Биорегуляции и Геронтологии СЗО РАМН (Санкт-Петербург).
Цитомаксы – пептиды животного происхождения
Препарат относится к новому классу БАДов – к классу парафармацетиков, созданных исключительно для Научно-Производственного Центра Ревитализации и Здоровья (НПЦРЗ). В его основе лежит новая технология выделения пептидных фракций. Эти низкомолекулярные соединения выделяют из тканей и органов животных.
Направления применения препарата Супрефорт:
Поддержание обменных процессов на оптимальном уровне;
Профилактика и лечение различных патологий;
Реабилитация и восстановление после травм, операций, тяжелых заболеваний;
Замедление возрастных изменений в организме стареющего человека.
Использование Супрефорта разрешается в любом возрасте.
Нанопептиды

Определенная последовательность коротких цепочек из нескольких аминокислот содержит в себе информационный код. Нанопептиды – это аминокислоты, на их основе производятся пептидные биорегуляторы. Они влияют на клеточный метаболизм, приводя клетку к стимуляции синтеза белков. Подобный механизм позволяет отсрочить на несколько лет возрастные изменения.
Препараты с нанопептидами используют для профилактики преждевременного старения, для улучшения качества жизни, увеличения количества прожитых лет. Лечение причин и симптомов различных патологий, их профилактика при помощи нанопептидов показаны абсолютно для всех возрастных категорий.
Виды тканей, используемых для выделения пептидных биорегуляторов:
Хрящевая,
Мышечная,
Суставная,
Костная.
Избирательное действие на органы и ткани человека зависит от вида препарата. В целом Супрефорт – комплексный препарат, который эффективно влияет на все обменные процессы.
Состав:
Пептидный комплекс А-1 (произведен из пептидов поджелудочной железы животных),
Свекловичный сахар,
Крахмал,
Микрокристаллическая целлюлоза,
Лактоза,
Добавка твин-80.
Действие препарата
Из поджелудочной железы молодых животных выделяется пептидная фракция. Она действует избирательно на клетки поджелудочной железы человека, регулируя ее функции и нормализуя клеточный метаболизм.
Клинически установленная эффективность препарата – состояния и заболевания:
Нарушения углеводного обмена;
Старение;
Перенесенные заболевания поджелудочной железы различной этиологии – восстановление функций;
Неполноценное питание;
Показания к применению:
Сахарный диабет 1-2 типа;
Недостаточность поджелудочной железы;
Секреторная недостаточность;
Нормализация работы органов пищеварения;
Хронический панкреатит;
Восстановление обмена липидов и углеводов.
Как употреблять Супрефорт:
Дозировка для взрослых – 1-2 капсулы 1-2 р./сутки. Средство принимается во время еды, курс лечения – 4 недели.
Противопоказания:
Аллергическая реакция;
Индивидуальная непереносимость компонентов Супрефорта;
Период лактации,
Беременность.
Видео – лекция о природных пептидах:
