Сколько длится диета при хроническом панкреатите

Поджелудочная железа, когда воспаляется, то перестает вбрасывать в двенадцатиперстную кишку пищеварительный сок. Без этого секрета еда не расщепляется на простые вещества и не усваивается. Самая частая причина панкреатита – пристрастие к жирной пище, сдобренной алкоголем. Вот почему диета при его лечении – главное лечебное средство.
Правила диеты при панкреатите
У многих людей болезнь быстро становится хронической. Если поставлен диагноз острый панкреатит – диета 5п снижает риск такой перспективы и ограждает от развития диабета. Стол 5а назначается, когда панкреатит осложнен воспалением желчных путей, а стол 1 – заболеваниями желудка. Диета при заболевании поджелудочной железы в хронической форме во время обострений более строга.
Основные правила диеты при панкреатите предписывают больному:
- соблюдать норму жиров – 80 г, углеводов – 350 г;
- отказаться от копченых продуктов и жареных блюд;
- готовить пищу по диетическим рецептам;
- кушать спустя каждые 3 часа;
- употреблять теплые блюда в протертом виде;
- поедать блюда маленькими порциями;
- есть медленно, длительно пережевывая пищу;
- не запивать еду.
Что можно есть при панкреатите
При всех запретах и ограничениях меню может быть очень разнообразным. Что можно кушать при панкреатите? В рацион включают:
- салаты, винегреты, пюре (вареные морковь, свекла, картофель, кабачки, цветная капуста, молодая фасоль);
- сельдерей (в стадии ремиссии);
- овощные супы, борщи;
- мясные блюда из отварной нежирной курятины, говядины, рыбы;
- растительные масла;
- любые нежирные молочные продукты (включая сливки, йогурты), творог, сыры;
- овсяную, гречневую, тыквенную каши на молоке;
- белки куриных яиц;
- компоты (свежие фрукты, ягоды, сухофрукты);
- яблоки некислых сортов, богатые железом;
- слегка черствый хлеб.
Что нельзя есть при панкреатите
Воспаленный орган остро нуждается в передышке, в щадящем режиме работы. Что нельзя есть при панкреатите поджелудочной железы? Полностью запрещены:
- алкоголь;
- жирные, наваристые первые блюда;
- свинина, сало, баранина, гусятина, утятина, субпродукты;
- копчености, колбасы;
- жирные сорта рыбы;
- любые консервы, маринады;
- жареные вторые блюда (в том числе яичница);
- яйца, сваренные вкрутую;
- фастфуд;
- острые соусы, приправы;
- сырой лук, чеснок, редис, редька, болгарский перец;
- бобовые;
- грибы;
- щавель, шпинат;
- бананы, виноград, гранат, инжир, финики, клюква;
- сладкие десерты;
- какао, кофе, газировки;
- свежий хлеб, выпечка, сдоба.
Диета при хроническом панкреатите
Очень важно, чтобы больной организм ежедневно получал около 130 г белков, которые нужны для оптимального обмена веществ. Причем примерно 90 г должны составлять продукты животного происхождения (отварные или приготовленные по рецептам блюд на пару), а растительные – лишь 40 г. Потребление постных продуктов ограждает больного от риска ожирения печени.
Животных жиров в рационе при панкреатите должно быть 80%. Сливочное масло лучше добавлять в готовые блюда. Не стоит забывать о рецептах блюд с послабляющими продуктами (черносливом, курагой). Молоко лучше использовать в супах, кашах, соусах, киселях. Намного полезнее свежий кефир. Питание при панкреатите легкой хронической формы можно разнообразить нежирными сырами, омлетами на пару. Углеводов ежедневно организм не должен получать более 350 г.
Диета при обострении хронического панкреатита должна дать передышку измученной поджелудочной железе. Первые 2 дня тяжелого приступа болезни можно лишь пить теплый настой шиповника, чай, «Боржоми». На третий день больному панкреатитом разрешено давать жидкие супы-пюре, каши на воде, молочные кисели. После исчезновения болей рацион осторожно расширяют, добавляя более плотные, непротертые блюда.
Диета при остром панкреатите
Первые 2 дня болезни тоже показано полное воздержание от пищи – можно только пить воду, чай, настой шиповника (по 4-5 стаканов). Следующие 2 дня питание вводят с помощью капельниц. Затем диета при воспалении поджелудочной железы в острой фазе формируется на основе исключительно низкокалорийных продуктов. Дают их в очень малых количествах, чтобы не навредить.
Диета при остром панкреатите на протяжении второй и последующих недель становится более разнообразной. В меню включают:
- супы, жидкие каши и кисели, соки, зеленый чай;
- нежирную курятину (особенно паровые котлеты) вместо красного мяса, др. белковые продукты;
- богатые антиоксидантами овощи и фрукты.
Сколько длится диета при панкреатите поджелудочной железы
Сроки соблюдения правил диетического питания и для взрослого, и ребенка зависят от разновидности недуга. Лечение болезни в острой форме необходимо проводить только стационарно, а обострение хронической стадии – амбулаторно. Сколько длится диета при панкреатите поджелудочной железы в острой стадии? Курс лечения занимает примерно 2-3 недели. Диету же после выписки следует соблюдать минимум полгода.
Правильное, щадящее отношение к поджелудочной железе предотвращает в будущем обострения недуга и оберегает пациента от появления диабета. Если же воспаление стало хроническим, то человек должен следовать диетическому меню при панкреатите всю жизнь. Даже после перехода недуга в стадию стойкой ремиссии не следует обольщаться в надежде на полное выздоровление.
Примерное меню диеты при панкреатите на неделю
Приемлемы самые разные варианты. Главное – если назначена диета 5п, меню на неделю при панкреатите должно быть разнообразным. Например:
Завтраки:
- свекольный салат, компот;
- творог, настой шиповника;
- омлет на пару, чай с печеньем;
- овсянка, кисель;
- тыквенная каша, узвар;
- сыр с галетами, настой шиповника;
- каша гречневая, чай.
Вторые завтраки:
- рис с изюмом;
- салат из моркови;
- яблоко, запеченное с курагой;
- морковно-тыквенное пюре;
- отварная свекла;
- взбитые белки;
- запеченное яблоко.
Обеды:
- постные супы, борщи;
- рыба с рисом;
- говядина отварная;
- творожная запеканка;
- куриная котлета;
- макароны по-флотски;
- соте.
Полдники:
- фруктовое желе;
- овощной рулет;
- ягодный кисель;
- фруктовый пудинг;
- запеченный картофель;
- бутерброд с сыром и маслом;
- пюре фасолевое.
Ужины:
- яблочное пюре, йогурт;
- рис с изюмом, варенец;
- винегрет, мацони;
- отварная цветная капуста, простокваша;
- кабачковая икра, кефир;
- омлет, ряженка;
- рисовый пудинг, йогурт.
Видео: диета при панкреатите
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Внимание! Информация,
представленная в статье, носит ознакомительный характер. Материалы статьи не
призывают к самостоятельному лечению. Только квалифицированный врач может
поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных
особенностей конкретного пациента.
Источник
Панкреатит – серьезная патология поджелудочной железы, требующее комплексного и длительного лечения. И одним из главных составляющих терапии является лечебный рацион питания, без которого положительный эффект практически невозможен.
Диета при панкреатите поджелудочной железы, в период обострения поможет снять основные симптомы болезни и остановить ее развитие, а также предотвратить новые рецидивы.

Питание в начале обострения
Течение хронического панкреатита характеризуется сменой этапов обострения и ремиссии. Обострение может возникнуть тогда, когда нарушается система питания и в пищу употребляются запрещенные продукты, когда происходит длительный прием сильных медикаментов и по ряду других причин.
Определить появление обострения хронического панкреатита можно по следующим симптомам:
- сильные и резкие боли в области правого подреберья, усиливающиеся после трапезы;
- метеоризм, вздутие живота;
- повышение температуры тела;
- тошнота и сильная рвота;
- появление жидкого стула серого цвета.

Болезнь может обостриться сразу после трапезы (особенно вечерней). При появлении данных симптомов необходимо переходить к строгой лечебной диете и начинать прием медикаментов.
Пища должна быть максимально простой, легкой и щадящей, чтобы уменьшить нагрузку с поджелудочной железы. Продукты не должны содержать жиров животного происхождения, грубых волокон и клетчатки. В самые первые два — три дня начала обострения можно употреблять только чистую негазированную воду (желательно щелочную).
Постепенно количество воды можно увеличивать, а рацион пополнять жидкими блюдами (супами и супами-пюре). Таким образом, щелочь будет понижать концентрацию кислоты в желудке и уменьшит воспаления, а жидкая и полужидкая пища подготовит желудочно-кишечный тракт с переходу на более насыщенное питание.

Примерное лечебное питание в период обострения у взрослого
Рацион лечебного питания на этапе лечения обостренного воспаления внутренних органов может включать в себя следующие блюда:
- протертые крупяные супы на воде и овощном отваре;
- супы-пюре на легкой рыбе или мясе;
- нежирные сыры без приправ;
- напитки и десерты из свежих и сухих фруктов (кроме соков);
- слабый чай;
- котлеты из диетического мяса и рыбы на пару;
- пюре из печеных, тушеных и вареных овощей;
- яйца всмятку;
- паровой или вареный омлет;
- паровые творожные суфле;
- полужидкие крупяные каши;
- шиповниковый чай;
- молоко (только при добавлении в каши и другие блюда).
Рекомендуется употреблять измельченные и протертые продукты, важно также тщательно пережевывать пищу, поскольку болезнь может обостряться из-за лишней нагрузки.
Употребление соли и сахара в этот период необходимо как можно сильнее ограничить, также нельзя добавлять в еду перец и другие приправы. Запрещается прием в пищу маринованных, копченых и соленых продуктов, жареное, слишком жирное, фаст-фуд, свежее мучное и алкоголь. От вредных привычек следует отказаться вовсе.

Чем питаться, когда обострение проходит?
Обострение при хроническом воспалении железы опасно тем, что оставляет рубец по прошествии болезненного периода. При частых появлениях таких рубцов соединительной ткани органа, осуществляющей пищеварительные функции, сохраняется все меньше. Поэтому со временем качество пищеварения серьезно ухудшается.
Чтобы замедлить данный процесс и снизить вероятность появления рецидива, также необходимо соблюдать режим диетического питания. Согласно ему, все блюда можно только варить, запекать, готовить в пароварке и мультиварке. Оптимальным в данный период времени будет пяти — или шестикратный прием пищи ежедневно.
В списке разрешенных продуктов питания при хроническом типе заболевания:
- посушенный белый хлеб, несдобные сухари;
- макароны;
- овощные пюре и супы-пюре;
- молочные продукты;
- яичные белки (допускается до одного желтка в день);
- растительное масло (в ограниченных количествах);
- крупы (лучше в протертом состоянии, измельченные);
- некислые фрукты;
- мясо (содержащее большое количество железа), курица и рыба без жира;
- свежевыжатые соки, компоты.
Для определения пищевой ценности продуктов можно воспользоваться таблицей из поваренной книги. Питаться следует небольшими порциями на сто — двести граммов. Последний прием пищи должен происходить не позднее, чем за два — три часа до сна, при этом слишком длинных промежутков допускать нельзя. Оптимальное время между трапезами – три — четыре часа.
Примерное меню по дням
Первые два — три дня еда запрещена вообще. Позволяется только пить воду в ограниченных количествах. По прошествии данного периода необходим постепенный переход к диетическим блюдам сроком около недели.
Первые сутки
Диета при воспалении поджелудочной железы в период обострения в первый день после голодания может быть таковым:
- Завтрак. Маленькая порция супа (протертого), половина стакана воды.
- Второй завтрак. Запеченное без кожуры яблоко.
- Обед. Половинная порция картофельного пюре без добавок, чашка свежего молока.
- Полдник. Чашка овсяного киселя, постный сухарик.
- Маленькая порция гречневой каши, чашка слабого чая.
Вторые сутки
В этот день разрешено:
- Омлет из яичных белков на пару, чай.
- Запеченная без кожуры груша или яблоко.
- Протертый слизистый суп на крупах, компот, подсушенный хлеб.
- Желе из молока.
- Манная каша на половинном молоке, чай.
Третьи сутки
Основные приемы пищи:
- Порция овсяной каши с водой или на половинном молоке, чай.
- Банан.
- Овощное пюре, ломтик рыбы без жира, приготовленный в воде или на пару, чай.
- Маленькая порция творога с ложкой жидкого меда.
- Рисовая каша с добавлением молока, ромашковый чай.
Четвертые сутки
Разрешенное меню:
- Творожная запеканка на пару или из духового шкафа, чай.
- Натуральный йогурт.
- Порция гречневой каши, диетическая котлета на пару.
- Сухарик или сухое печенье, чашка молока.
- Чашка макарон, паровые овощи, чай.
Пятые сутки
Основной рацион:
- Манная каша.
- Стакан овсяного киселя, сухарик.
- Овощная котлета, куриный бульон без жира, компот из сухофруктов.
- Мусс из фруктов или запеченное яблоко без кожи.
- Овощное пюре, маленькая котлета из рыбного филе на пару.
Шестые сутки
- Рисовая молочная каша, шиповниковый чай.
- Желе из молока или фруктов.
- Овощной суп, котлета (рыбная или мясная без масла), чай.
- Два крекера или сухарика без соли, чай с добавлением молока.
- Паровой картофель с куриным фаршем, чай.
Седьмые сутки
Примерное меню на конец недели:
- Чашка творога с вареньем, молочный чай.
- Запеченное яблоко без кожи.
- Гречневая каша, паровое рыбное или куриное филе.
- Кисель, ломтик подсушенного хлеба.
- Котлета на пару без жира, тушеные овощи.
- Воду разрешается пить в любых количествах.
Список запрещенных продуктов
Любая тяжелая пища (особенно покупная) должна быть исключена из рациона пациента. Кроме того, под запрет попадают полуфабрикаты и фастфуд. Среди основных ограничений также:
- наваристые мясные и рыбные бульоны;
- маринованные продукты;
- копчености и соленья;
- бобовые культуры;
- грибы;
- лук, редис и чеснок (особенно в свежем виде);
- молочные продукты высокой жирности;
- жирные мясные и рыбные продукты;
- алкоголь в любом виде;
- сладости, кондитерские изделия;
- колбасная продукция;
- свежая сдоба и хлеб;
- соусы (особенно томатные и майонезные);
- газированные напитки, крепкий чай и кофе;
- очень кислые или сладкие фрукты.
Даже диетическая пища при неправильной обработке может попасть под запрет. Добавлять слишком много соли и приправы также запрещено.






Особенности питания при нарушении функций органа у детей
Диета для детей мало отличается от разрешенного рациона взрослых при нарушении работы поджелудочной железы. Однако есть и свои нюансы. Так, вместо котлет на пару лучше давать детям пропущенное через мясорубку отварное филе рыбы или курицы, диетическую говядину.
А на завтрак ребенку лучше всего предлагать молочные каши или крупы на воде. При этом нельзя забывать о том, что растущему организму требуется достаточное количество белков, витаминов и минералов в пище.

Особенное внимание следует уделить сладостям. Шоколад, конфеты, кондитерские изделия строго запрещены при лечебном питании. Также нельзя давать детям газированные напитки и покупные соки. Необходимо кормить ребенка по его возрасту и не допускать употребление трудноусвояемой пищи.
Некоторые диетические рецепты
Примеры с подробным описанием этапов приготовления можно извлечь из поваренной книги, если использовать в рецептах только разрешенные продукты.
Картофельные шарики с курицей:
- Отварить куриную грудку, морковь и луковицу, измельчить блендером.
- Приготовить классическое пюре из картофеля. Сделать из него лепешки, положить в середину готовый фарш и завернуть.
- Положить шарики в морозилку на полчаса.
- Запечь продукт в духовом шкафу при температуре 220 градусов до золотистой корочки.

Вкусный гарнир из перловой крупы:
- Отварить половину стакана перловой крупы с двумя стаканами воды в течение сорока пяти минут.
- Слить лишнюю воду, добавить ложку масла.
- В отдельной сковороде потушить порезанную луковицу, морковь и помидор в течение десяти минут.
- Измельчить кашу блендером, добавить овощи.

Простая домашняя диетическая колбаса:
- Измельчить семьсот граммов куриного филе при помощи блендера или мясорубки.
- Добавить в фарш три яичных белка, соль по вкусу и стакан сметаны.
- Выложить третью часть смеси на пищевую пленку и сформировать колбасу, связав края нитками (должно получиться три порции).
- Вскипятить воду в глубокой кастрюле. Убрать с огня. Положить внутрь колбасу и накрыть ее блюдцем, чтобы не всплыла. Отваривать в течение часа.

Блюда можно сочетать между собой, заменять продукты в них на аналоги и вводить в рацион в период восстановления поджелудочной железы. Однако важно обращать внимание на то, что все сочетаемые продукты должны быть разрешены к употреблению во время болезни, чтобы не обострить ее симптомы и не вызвать усиление воспаления.
Источник
Панкреатит – воспалительный процесс в поджелудочной железе. Нарушается отток желчи, в итоге ферменты железы не проникают в двенадцатиперстную кишку и остаются в нем. Поджелудочная начинает постепенно разрушаться, что грозит даже летальным исходом.
С каждым годом данный вид заболевания диагностируется все у большего количества людей. Патология даже встречается у подростков. Причин для развития панкреатита множество, от злоупотребления спиртными напитками, лишнего веса, до желчнокаменной болезни. Поэтому очень важно во время болезни соблюдать диету.
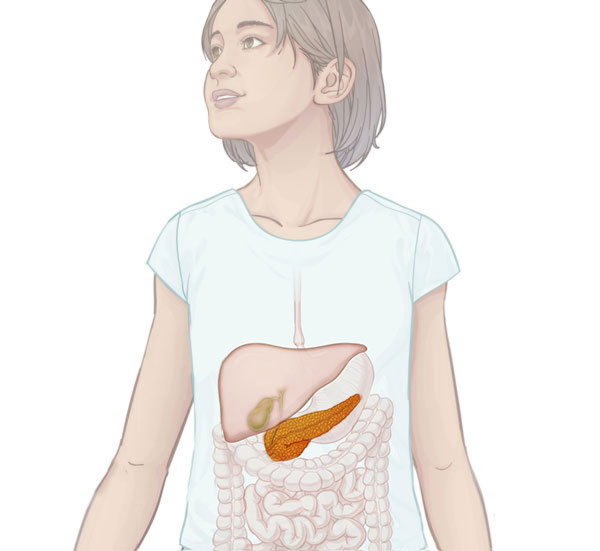
Важность ферментов при переваривании пищи
Для нормального переваривания пищи требуется именно панкреатический сок, который вырабатывается поджелудочной железой. Помимо этого сок защищает от вредного воздействия соляной кислоты. В нем содержатся ферменты, которые расщепляют углеводы, белки и жиры. Если этого не происходит, то большая часть поступившей еды не несет никакой пользы организму.
В составе сока 4 фермента. Они выделяются в 3 стадии, активизация которых, приходится примерно на первые 30-60 минут после поступления пищи. Затем идет постепенное уменьшение активности и буквально через 3-4 часа все возвращается на начальный уровень. Если же есть проблемы с поджелудочной железой, то активизация ферментов наступает слишком рано, в результате чего начинается воспалительный процесс или панкреатит.
Жирная пища, последствия злоупотребления
Жиры содержатся во всех продуктах, даже во фруктах, хоть и в минимальном количестве. Но больше всего жира в беконе и сале. К примеру, 70 г сала покрывают суточную дозу жира, которая требуется организму в сутки. Понятное дело, что ни один человек не ограничится только парой кусочков сала в день.
У некоторых продуктов присутствуют скрытые сюрпризы. Например колбаса «Докторская» содержит 40% жира, хотя и считается диетической. К таким продуктам относят попкорн, соусы, йогурты, полуфабрикаты.
Диетологи советую потреблять не более 1 г жира на 1 кг веса человека. Если же норма не соблюдается, то начинается ожирение, которое пагубно сказывается абсолютно на всех органах человека, включая поджелудочную железу. Ученым также удалось установить, что жирная пища возбуждает в мозге центр удовольствия, в итоге, даже если человек перестает потреблять жир, то он не может насытиться обыкновенной пищей.
Способы избавиться от боли
Панкреатит сопровождается болевыми ощущениями в области подреберья. Она начинается после приема пищи. Это может сопровождаться слабостью, отрыжкой, тошнотой и даже нарушением стула. Первый шаг, если начался приступ – принять спазмолитические лекарства, если знаете какие. Если же приступ сильнейший, то лучше вызвать медиков.
После этого два дня лучше всего придерживаться постельного режима на протяжении 2 дней. На область подреберья можно прикладывать лед. Пока не пройдет приступ, не стоит кушать, только пить воду, которая должна быть теплой.
Если присутствует рвота, то лучше вырвать, сразу станет намного легче. Лучше всего дышать поверхностно, периодически задерживать дыхание.
Сколько длится диета при панкреатите
Диетическое питание при панкреатите не имеет четкого времени. Все зависит от состояния пациента, насколько быстро он идет на поправку. При хронической форме обычно человеку приходится тщательно следить за своим питанием не меньше 1,5 лет.
Разрешенные продукты
Чтобы не навредить поджелудочной железе и «помочь» ей быстрее полноценно выполнять свои функции, в диетическом рационе должны присутствовать следующие продукты питания:
- супы с вермишелью и овощами;
- вчерашний хлеб;
- запеченная или вареная рыба;
- мясо на пару, в виде рулетов, пюре, паштетов и котлет;
- сухарики;
- тушеные и запеченные овощи;
- молочные и кисломолочные продукты, но с невысоким процентом жирности;
- крупы;
- омлет;
- макаронные изделия;
- небольшое количество сливочного и растительного масла;
- запеченные несладкие фрукты;
- желе;
- кисели и компоты.
Однако такой ограниченный набор продуктов не всегда будет в рационе, постепенно, по мере улучшений, количество продуктов расширяется.
Полностью или частично ограниченные продукты
Увы, но список запрещенных продуктов при данном типе заболевания довольно внушительный. Недопустимо потребление:
- щей;
- окрошки;
- варенья;
- бульонов на основе мяса, рыбы и грибов;
- свекольника;
- маргарин;
- консервированных продуктов;
- жирные сорта мяса и рыбы;
- субпродуктов;
- колбасы;
- любых жареных продуктов;
- сала;
- яблок;
- вареных яиц;
- икры;
- бобовых культур;
- ячменной, кукурузной и пшенной каши;
- под запретом овощи, вызывающие метеоризм и содержащие крупные пищевые волокна, к примеру, редис и капуста;
- шоколада;
- свежей выпечки и хлеба;
- острых блюд;
- цитрусовых.
Нельзя пить кофе, какао, крепкий чай. Нежелательно пить соки. Под строжайшим запретом газированные напитки
Диета при хроническом панкреатите
Цель диетического питания при наличии панкреатита – снять воспалительный процесс и восстановить нормальное функционирование железы. При хронической форме, пища в организм должна поступать каждые 2-3 часа. Пить необходимо очень много воды, до 3 литров. Перед приемом пищи, примерно за 20 минут рекомендуется выпивать по стакану теплой чистой воды без газа.
Недопустимо употребление спиртных напитков. Придется сократить до минимума количество сахара и соли в рационе. Нельзя переедать и запивать еду. Лучше всего все продукты тщательно измельчать. Блюда должны иметь комнатную температуру.
Диета при остром панкреатите
После 2-3 дневного голодания, следует придерживаться щадящей диеты. Меню можно составить следующим образом:
- 3 день после снятия симптомов приступа вводится некрепкий чай, без сахара;
- на 5 день можно уже кушать пюре из моркови или картофеля;
- с 7 дня допускается вводить рыбу, но только не жареную и не морскую;
- с 10 дня уже вводят молоко, творожные пудинги.
Допустимо с 7-10 дня употреблять легкие супы и говядину. Однако их вводят осторожно, в зависимости от состояния здоровья. Если после их употребления появится неприятная симптоматика, то их сразу же выводят из рациона.
Многие врачи советую пить овсяный кисель, с 3 или 4 дня. У него невысокая калорийность, но при этом он очень сытный. Напиток позволяет нормализовать стул и вывести токсины.
Диета при панкреатите у детей
На самом деле диагноз «панкреатит» крайне редко встречается в детском возрасте. Зато чаще можно столкнуться с «реактивным панкреатитом». Это временные проблемы с поджелудочной железой, связанные с неправильным питанием.
Справиться с проблемой обычно удается буквально за пару недель. Однако в этот период придется держать ребенка на строгой диете.
Однозначно выводятся любые продукты, которые содержат химические добавки, ароматизаторы, красители. Никаких походов в «Макдональдс» и подобные заведения общественного питания.
Однако допускаются квашеные и соленые продукты, бульоны, натуральные сосиски, паштеты, пирожные и даже мороженое. Но они не должны быть привычными для ребенка и их можно употреблять после снятия симптомов «реактивного панкреатита».
Лечебная диета Стол № 5 п список продуктов
Эта диета рекомендована при хроническом панкреатите, подагре, холецистите и ряде других заболеваний. Основная цель диеты № 5п – восстановить нормальное функционирование поджелудочной железы, печени и желчного пузыря.
Стол № 5п предусматривает рациональный подход к количеству белка и углеводов. Однако жиры практически полностью сводятся к нулю. В меню не должно присутствовать продуктов, которые содержат холестерин, щавелевую кислоту, пурины, эфирные масла, жир. Соль также уменьшается в количестве.
На голодный желудок рекомендуется пить теплую воду. Пищу следует тщательно измельчать, кушать надо маленькими порциями. Никакого алкоголя. Питаться надо в среднем 5 раз на протяжении дня.
Энергетическая ценность меню не должна превышать 2800 ккал. Во время диеты нельзя прекращать медикаментозную терапию.
Примерное меню диеты при панкреатите на неделю
Составить меню на неделю можно следующим образом:
Понедельник
| Завтрак | Омлет и черный хлеб, чашка чая |
| Перекус | Сыр и галетное печенье |
| Обед | Тушеный кабачок и гречневая каша |
| Перекус | Измельченные яблоки |
| Ужин | Овсяная каша, морковное пюре |
Вторник
| Завтрак | Перетертый нежирный сыр, чай |
| Перекус | Фруктовое желе |
| Обед | Овощной суп, хлеб, немного вареной говядины |
| Перекус | Морковное пюре |
| Ужин | Вареная курица, овощное рагу |
Среда
| Завтрак | Нежирный йогурт и яблоко |
| Перекус | Немного творога |
| Обед | Суп-пюре, вареный карась |
| Перекус | Сухарики, курага |
| Ужин | Пудинг из риса и творога, запеченное мясо |
Четверг
| Завтрак | Омлет, кусочек хлеба |
| Перекус | Изюм |
| Обед | Рагу из стручковой фасоли, тушеная курица |
| Перекус | Запеченные яблоки |
| Ужин | Рис и курятина, приготовленные на пару |
Пятница
| Завтрак | Пюре из тыквы |
| Перекус | Курага |
| Обед | Легкий суп, немного вареной рыбы |
| Перекус | Запеченные фрукты на выбор |
| Ужин | Запеканка |
Суббота
| Завтрак | Хлеб, омлет |
| Перекус | Творог |
| Обед | Суп из чечевицы, вареная говядина |
| Перекус | Фруктовое желе |
| Ужин | Гречневая каша, отварная курятина |
Воскресенье
| Завтрак | Вареная свекла, сухарики |
| Перекус | Запеченная тыква, макароны без соуса |
| Обед | Вареный картофель, тушеная говядина |
| Перекус | Овсяный кисель |
| Ужин | Рисовый пудинг, курятина |
Перед отходом ко сну можно выпить стакан кефира. А сладкоежки могут даже позволить себе пару молочных конфет.
Всегда следует неукоснительно следовать рекомендациям врача. Даже после выписки из больницы, необходимо соблюдать диету на протяжении указанного времени, чтобы улучшить качество собственной жизни, предупредить появление рецидива. А чтобы не допустить развитие заболевания, за собственным рационом питания надо следить с самого раннего возраста.
Источник
